Развитие печени и поджелудочной железы
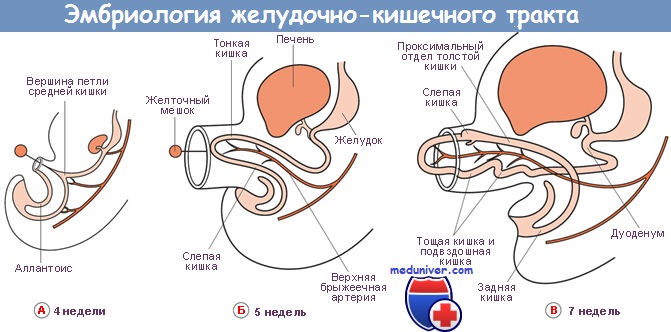
Ротация печени плода. Развитие поджелудочной железы эмбриона
Уже на ранней стадии развития от каудальной части печеночного узла отделяется закладка желчного пузыря, которая вначале выглядит как плотное цилиндрическое образование, а впоследствии в нем образуется просвет. Желчь в нем начинает накапливаться приблизительно с конца третьего месяца.
При ротации кишечной петли из области вентральной брыжейки, лежащей между двенадцатиперстной кишкой и закладкой печени, образуется печеночно-желудочная и печеночно-двенадцатиперстная части малого сальника (pars hepatogastrica и pars hepatoduodenalis omenti minoris). Из вентрального отдела вентральной брыжейки, расположенного между печенью и передней стенкой тела, возникает серповидная связка печени (mesohepaticum ventrale, ligamentum falciforme hepatis) (см. главу о развитии брюшинных отношений).
Большая часть первоначального стебелька, связывающего печеночный узел со стенкой двенадцатиперстной кишки, удлиняется и замывается в закладке желчного протока (ductus choledochus) и в закладке печеночного протока (ductus hepaticus). Закладка желчного пузыря связывается с данной трубочкой посредством короткой ножки, которая, удлиняясь, превращается в пузырный проток. Печеночный проток возникает из той части закладки для желчного протока, которая располагается между устьем пузырного протока и печенью.
Первоначально все эти выводные протоки в основной своей массе закладываются в виде плотных клеточных тяжей, в которых со временем (приблизительно во втором месяце) образуются просветы.
Междольковые желчные протоки (ductus interlobulares) закладываются в качестве первичных щелей (каналов) в эпителиальных балочках печеночной закладки (приблизительно в конце первого месяца), а позже вторично соединяются с системой крупных желчных протоков.
Интерстициальная соединительная ткань печени образуется из мезенхимы, в которую врастает закладка печени в процессе своего развития. Из веточек пупочно-брыжеечных вен между печеночными балками образуется система синусоидных капилляров. В течение первого месяца в мезенхиме происходит образование кровяных островков и первичных клеток крови (эмбриональный миэлопоэз), которое, однако, прекращается в более поздние месяцы. Из поверхности вентральной брыжейки двенадцатиперстной кишки образуется перитонеальное (брюшинное) покрытие печени, причем печень постепенно обособляется от поперечной перегородки, которая дает начало вентральным участкам диафрагмы.
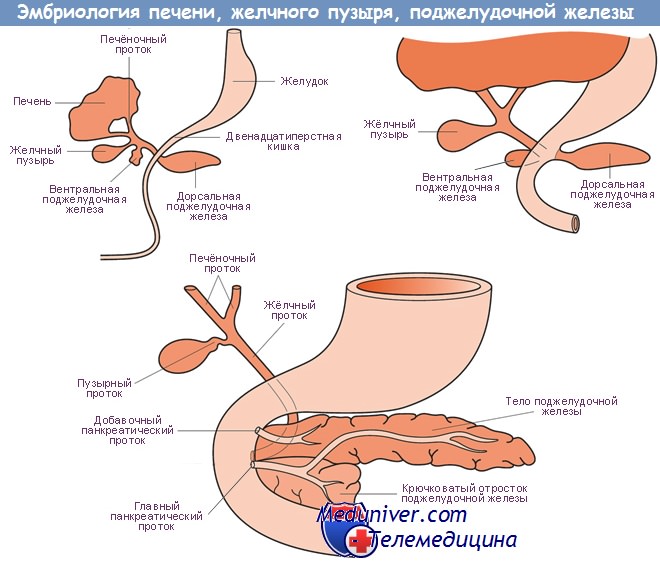
Развитие поджелудочной железы эмбриона
Из энтодермальной стенки двенадцатиперстной кишки в конце первого месяца начинают развиваться два следующих эпителиальных узла, которые являются закладками поджелудочной железы. Один из них выпячивается на дорсальной стенке двенадцатиперстной кишки непосредственно под пилорической (привратниковой) частью и представляет собой дорсальную закладку поджелудочной железы (pancreas dorsale). Вторая закладка возникает на вентральной двенадцатиперстной поверхности в хвостовом узле между стенкой кишки и зачатком печени и, по всей вероятности, закладывается в виде парного бугорка (pancreas ventrale).
Дорсальный зачаток поджелудочной железы растет сравнительно быстрее и в виде плотных эпителиальных балок и узлов проникает в мезенхиму дорсальной брыжейки желудка и брыжейки двенадцатиперстной кишки. Приблизительно на шестой неделе закладка уже представляет собой вытянутое плотное образование, посередине которого проходит центральный проток и который своей эпителиальной ножкой соединяется с дорсальной стенкой двенадцатиперстной кишки. Вентральная поджелудочная железа сравнительно меньше и посредством своей соединяющей ножки (выводного протока) связана с зачатком желчного протока, который выходит из печени и удлиняется.
В результате неравномерного роста стенки двенадцатиперстной кишки и под влиянием быстрого роста печеночной закладки вентральная поджелудочная железа вместе с желчным протоком начинает смещаться по правой поверхности двенадцатиперстной кишки на дорсальную сторону кишечника, располагаясь затем под проксимальным отделом первоначальной дорсальной закладки поджелудочной железы. На седьмой неделе развития обе закладки поджелудочной железы прочно срастаются между собой. При этом из дорсальной поджелудочной железы образуются ее тело и хвост (corpus и cauda pancreatis), а из вентрального зачатка возникает самая большая ее часть — головка поджелудочной железы (caput pancreatis).
Соединение этих частей происходит настолько прочно, что на поджелудочной железе взрослого человека уже невозможно распознать обе первоначальные закладки.

Учебное видео по развитию желудочно-кишечного тракта (эмбриогенезу)

– Также рекомендуем “Формирование протока поджелудочной железы. Этапы развития поджелудочной железы”
Оглавление темы “Формирование желудка и кишечника плода”:
1. Формирование желудка. Развитие желудка эмбриона
2. Формирование кишечника. Развитие кишечника плода
3. Этапы развития кишечника. Поворот (разворот) кишечника плода
4. Клоака кишечника плода. Эпителий кишечной трубки эмбриона
5. Формирование печени плода. Развитие печени эмбриона
6. Ротация печени плода. Развитие поджелудочной железы эмбриона
7. Формирование протока поджелудочной железы. Этапы развития поджелудочной железы
8. Развитие органов дыхания. Формирование дыхательной системы эмбриона
9. Развитие гортани. Формирование трахеи
10. Развитие легких плода. Формирование бронхиального дерева
Источник
ПЕЧЕНЬ
Печень – самая крупная железа пищеварительного тракта. В ней обезвреживаются многие продукты обмена веществ, инактивируются гормоны, биогенные амины, а также ряд лекарственных препаратов. Печень участвует в защитных реакциях организма против микробов и чужеродных веществ. В ней образуется гликоген. В печени синтезируются важнейшие белки плазмы крови: фибриноген, альбумины, протромбин и др. Здесь метаболизируется железо и образуется желчь. В печени накапливаются жирорастворимые витамины – А, Д, Е, К и др. В эмбриональном периоде печень является кроветворным органом.
Развитие. Зачаток печени образуется из энтодермы в конце 3-й недели эмбриогенеза в виде мешковидного выпячивания вентральной стенки туловищной кишки (печёночная бухта), врастающего в брыжейку.
Строение. Поверхность печени покрыта соединительно-тканной капсулой. Структурно-функциональной единицей печени является печёночная долька. Паренхима клеток состоит из эпителиальных клеток – гепатоцитов.
Существует 2 представления о строении печёночных долек. Старое классическое, и более новое, высказанное в середине ХХ столетия. Согласно классическому представлению, печёночные дольки имеют форму шестигранных призм с плоским основанием и слегка выпуклой вершиной. Междольковая соединительная ткань образует строму органа. В ней проходят кровеносные сосуды и желчные протоки.
Исходя из классического представления о строении печёночных долек, кровеносную систему печени условно разделяют на три части: система притока крови к долькам, система циркуляции крови внутри них, и систему оттока крови от долек.
Система оттока представлена воротной веной и печеночной артерией. В печени они многократно разделяются на все более мелкие сосуды: долевые, сегментарные и междольковые вены и артерии, вокругдольковые вены и артерии.
Печеночные дольки состоят из анастомозирующих печеночных пластинок (балок), между которыми находятся синусоидные капилляры, радиально сходящиеся к центру дольки. Число долек в печени составляет 0,5- 1 млн. Друг от друга дольки ограничены неотчетливо (у человека) тонкими прослойками соединительной ткани, в которой располагаются печеночные триады — междольковые артерии, вены, желчный проток, а также поддольковые (собирательные) вены, лимфатические сосуды и нервные волокна.
Печеночные пластинки — анастомозирующие друг с другом пласты печеночных эпителиальных клеток (гепатоцитов), толщиной в одну клетку. На периферии дольки вливаются в терминальную пластинку, отделяющую ее от междольковой соединительной ткани. Между пластинками располагаются синусоидные капилляры.
Гепатоциты — составляют более 80% клеток печени и выполняют основную часть свойственных ей функций. Имеют многоугольную форму, одно или два ядра. Цитоплазма зернистая, воспринимает кислые или основные красители, содержит многочисленные митохондрии, лизосомы, липидные капли, частицы гликогена, хорошо развита а-ЭПС и гр-ЭПС, комплекс Гольджи.
Поверхность гепатоцитов характеризуется наличием зон с разной структурно- функциональной специализацией и участвует в образовании: 1) желчных капилляров 2) комплексов межклеточных соединений 3) участков с увеличенной поверхностью обмена между гепатоцитами и кровью — за счет многочисленных микроворсинок, обращенных в перисинусоидальное пространство.
Функциональная активность гепатоцитов проявляется в их участии в захвате, синтезе, накоплении и химическом преобразовании разнообразных веществ, которые в дальнейшем могут выделяться в кровь или желчь.
Участие в обмене углеводов: углеводы запасаются гепатоцитами в виде гликогена, который они синтезируют из глюкозы. При потребности в глюкозе она образуется путем расщепления гликогена. Таким образом, гепатоциты обеспечивают поддержание нормальной концентрации глюкозы в крови.
Участие в обмене липидов: липиды захватываются клетками печени из крови и синтезируются самими гепатоцитами, накапливаясь в липидных каплях.
Участие в обмене белков: белки плазмы синтезируются в гр-ЭПС гепатоцитов и выделяются в пространство Диссе.
Участие в пигментном обмене: пигмент билирубин образуется в макрофагах селезенки и печени в результате разрушения эритроцитов, под действием ферментов ЭПС гепатоцитов коньюгируется с глюкуронидом и выделяется в желчь.
Образование желчных солей происходит из холестерина в а-ЭПС. Желчные соли обладают свойством эмульгаторов жиров и способствуют их всасыванию в кишечнике.
Зональные особенности гепатоцитов: клетки расположенные в центральных и периферических зонах дольки, различаются размерами, развитием органелл, активностью ферментов, содержанием гликогена, липидов.
Гепатоциты периферической зоны активнее участвуют в процессе накопления питательных веществ и детоксикации вредных. Клетки центральной зоны активнее в процессах экскреции в желчь эндогенных и экзогенных соединений: они сильней повреждаются при сердечной недостаточности, при вирусном гепатите.
Терминальная (пограничная) пластинка — узкий периферический слой дольки, охватывающий снаружи печеночные пластинки и отделяющий дольку от окружающей ее соединительной ткани. Образована мелкими базофильными клетками и содержит делящиеся гепатоциты. Предполагается, что в ней находятся камбиальные элементы для гепатоцитов и клеток желчных протоков.
Продолжительность жизни гепатоцитов 200-400 суток. При снижении их общей массы (вследствие токсического повреждения) развивается быстрая пролиферативная реакция.
Синусоидные капилляры располагаются между печеночными пластинками, выстланы плоскими эндотелиоцитами, между которыми имеются мелкие поры. Между эндотелиоцитами рассеяны звездчатые макрофаги (клетки Купфера) не образующие сплошного пласта. К звездчатым макрофагам и эндотелиоцитам со стороны просвета, к синусоидам прикрепляется с помощью псевдоподий ямочные (pit- клетки).
В их цитоплазме кроме органелл присутствуют секреторные гранулы. Клетки относят к большим лимфоцитам, которые обладают естественной киллерной активностью и эндокринной функцией и могут осуществлять противоположные эффекты: уничтожать поврежденные гепатоциты при заболевании печени, а в период выздоровления стимулировать пролиферацию печеночных клеток.
Базальная мембрана на большом протяжении у внутридольковых капилляров отсутствует, за исключением их периферических и центральных отделов.
Капилляры окружены узким вокругсинусоидным пространством (пространство Диссе), в нем кроме жидкости, богатой белками, находятся микроворсинки гепатоцитов, аргирофильные волокна, а также отростки клеток, известных под названием перисинусоидальные липоциты. Они небольшого размера, располагаются между соседними гепатоцитами, постоянно содержат мелкие капли жира, имеют много рибосом. Полагают, что липоциты подобно фибробластам способны к волокнообразованию, а также к депонированию жирорастворимых витаминов. Между рядами гепатоцитов, составляющих балку, располагаются желчные капилляры или канальцы. Они не имеют собственной стенки, так как образованы соприкасающимися поверхностями гепатоцитов, на которых имеются небольшие углубления. Просвет капилляра не сообщается с межклеточной щелью благодаря тому, что мембраны соседних гепатоцитов в этом месте плотно прилегают друг к другу. Желчные капилляры слепо начинаются на центральном конце печеночной балки, на периферии ее переходят в холангиолы — короткие трубочки, просвет которых ограничен 2-3 овальными клетками. Холангиолы впадают в междольковые желчные протоки. Таким образом, желчные капилляры располагаются внутри печеночных балок, а между балками проходят кровеносные капилляры. Каждый гепатоцит, поэтому имеет 2 стороны. Одна сторона билиарная, куда клетки секретируют желчь, другая васкулярная — направлена к кровеносному капилляру, в который клетки выделяют глюкозу, мочевину, белки и другие вещества.
В последнее время появилось представление о гистофункциональных единицах печени — портальных печеночных дольках и печеночных ацинусах. Портальная печеночная долька включает сегменты трех соседних классических долек, окружающих триаду. Такая долька имеет треугольную форму, в ее центре лежит триада, а по углам вены, кровоток направлен от центра к периферии.
Печеночный ацинус образован сегментами двух рядом расположенных классических долек, имеет форму ромба. У острых углов проходят вены, а у тупого угла — триада, от которой внутрь ацинуса идут ее ветви, от этих ветвей к венам (центральным) направляются гемокапилляры.
Желчевыводящие пути — система каналов, по которым желчь из печени направляется в двенадцатиперстную кишку. Они включают внутрипеченочные и внепеченочные пути.
Внутрипеченочные — внутридольковые — желчные капилляры и желчные канальцы (короткие узкие трубочки). Междольковые желчные пути располагаются в междольковой соединительной ткани, включают холангиолы и междольковые желчные протоки, последние сопровождают ветви воротной вены и печеночной артерии в составе триады. Мелкие протоки, собирающие желчь из холангиол выстланы кубическим эпителием, сливаются в более крупные с призматическим эпителием
Желчные внепеченочные пути включают:
а) желчные долевые протоки
б) общий печеночный проток
в) пузырный проток
г) общий желчный проток
Имеют однотипное строение — их стенка состоит из трех нечетко разграниченных оболочек: 1)слизистая 2)мышечная 3)адвентициальная.
Слизистая оболочка выстлана однослойным призматическим эпителием. Собственная пластинка слизистой представлена рыхлой волокнистой соединительной тканью, содержащей концевые отделы мелких слизистых желез.
Мышечная оболочка — включает косо или циркулярно ориентированные гладкомышечные клетки.
Адвентициальная оболочка — образована рыхлой волокнистой соединительной тканью.
Стенка желчного пузыря образована тремя оболочками. Слизистая — однослойный призматический эпителий и собственный слой слизистой — рыхлая соединительная ткань. Волокнисто-мышечная оболочка. Серозная оболочка покрывает большую часть поверхности.
ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
Поджелудочная железа является смешанной железой. Она состоит из экзокринной и эндокринной частей.
В экзокринной части вырабатывается панкреатический сок, богатый ферментами – трипсином, липазой, амилазой и др. В эндокринной части синтезируется ряд гормонов — инсулин, глюкогон, соматостатин, ВИП, панкреатический полипептид, принимающие участие в регуляции углеводного, белкового и жирового обмена в тканях.
Развитие. Поджелудочная железа развивается из энтодермы и мезенхимы. Ее зачаток появляется в конце 3- 4 недели эмбриогенеза. На 3 месяце плодного периода зачатки дифференцируются на экзокринные и эндокринные отделы. Из мезенхимы развиваются соединительно-тканные элементы стромы, а также сосуды. Поджелудочная железа с поверхности покрыта тонкой соединительно-тканной капсулой. Ее паренхима разделена на дольки, между которыми проходят соединительно-тканные тяжи с кровеносными сосудами, нервами.
Экзокринная часть представлена панкреатическими ацинусами, вставочными и внутридольковыми протоками, а также междольковыми протоками и общим панкреатическим протоком.
Структурно-функциональной единицей экзокринной части является панкреатический ацинус. Он включает в себя секреторный отдел и вставочный проток. Ацинусы состоят из 8-12 крупных панкреоцитов, расположенных на базальной мембране и нескольких мелких протоковых центроацинозных эпителиоцитов. Экзокринные панкреоциты выполняют секреторную функцию. Они имеют форму конуса с суженой верхушкой. В них хорошо развит синтетический аппарат. В апикальной части содержатся гранулы зимогена (содержащих проферменты), она окрашивается оксифильно, базальная расширенная часть клеток окрашена базофильно, однородна. Содержимое гранул выделяется в узкий просвет ацинуса и межклеточные секреторные канальцы.
Секреторные гранулы ациноцитов содержат ферменты (трипсин, хемотрипсин, липазу, амилазу и др.), способные переварить в тонкой кишке все виды поглощаемой пищи. Большая часть ферментов секретируется в виде неактивных проферментов, приобретающих активность только в двенадцатиперстной кишке, что обеспечивает защиту клеток поджелудочной железы от самопереваривания.
Второй защитный механизм связан с одновременной секрецией клетками ингибиторов ферментов, препятствующих их преждевременной активации. Нарушение выработки панкреатических ферментов приводит к расстройству всасывания питательных веществ. Секреция ациноцитов стимулируется гормоном холецитокинином, вырабатываемым клетками тонкой кишки.
Центроацинозные клетки — мелкие, уплощенные, звездчатой формы, со светлой цитоплазмой. В ацинусе располагаются центрально, выстилая просвет не полностью, с промежутками, через которые в него поступает секрет ациноцитов. У выхода из ацинуса сливаются, образуя вставочный проток, и фактически являясь его начальным участком, вдвинутым внутрь ацинуса.
Система выводных протоков включает: 1)вставочный проток 2)внутридольковые протоки 3)междольковые протоки 4)общий выводной проток.
Вставочные протоки — узкие трубочки, выстланные плоским или кубическим эпителием.
Внутридольковые протоки выстланы кубическим эпителием.
Междольковые протоки лежат в соединительной ткани, выстланы слизистой оболочкой, состоящей из высокого призматического эпителия и собственной соединительно-тканной пластинки. В эпителии имеются бокаловидные клетки, а также эндокриноциты, вырабатывающие панкреозимин, холецистокинин.
Эндокринная часть железы представлена панкреатическими островками, имеющими овальную или округлую форму. Островки составляют 3% объема всей железы. Клетки островков — инсулиноциты, небольших размеров. В них умеренно развита гранулярная эндоплазматическая сеть, хорошо выражен аппарат Гольджи, секреторные гранулы. Эти гранулы неодинаковы в различных клетках островков.
На этом основании выделяют 5 основных видов: бета-клетки (базофильные), альфа-клетки (А), дельта-клетки (Д), Д1 клетки, РР-клетки. В — клетки (70-75%) их гранулы не растворяются в воде, но растворяются в спирте. Гранулы В-клеток состоят из гормона инсулина, который оказывает гипогликемическое действие, так как он способствует усвоению глюкозы крови клетками тканей, при недостатке инсулина количество глюкозы в тканях снижается, а содержание ее в крови резко возрастает, что приводит к сахарному диабету. А-клетки составляют примерно 20-25% . в островках они занимают периферическое положение. Гранулы А-клеток устойчивы к спирту, растворяются в воде. Они обладают оксифильными свойствами. В гранулах А-клеток обнаружен гормон глюкагон, он является антагонистом инсулина. Под его влиянием в тканях происходит расщепление гликогена до глюкозы. Таким образом, инсулин и глюкагон поддерживают постоянство сахара в крови и определяют содержание гликогена в тканях.
Д-клетки составляют 5-10%, имеют грушевидную или звездчатую форму. Д-клетки секретируют гормон соматостатин, который задерживает выделение инсулина и глюкагона, а также подавляет синтез ферментов ацинозными клетками. В небольшом числе в островках находятся Д1 клетки, содержащие мелкие аргирофильные гранулы. Эти клетки выделяют вазоактивный интестинальный полипептид (ВИП), который снижает артериальное давление, стимулирует выделение сока и гормонов поджелудочной железы.
РР-клетки (2-5%) вырабатывают панкреатический полипептид, стимулирующий выделение панкреатического и желудочного сока. Это полигональные клетки с мелкой зернистостью, локализуются по периферии островков в области головки железы. Также встречаются среди экзокринных отделов и выводных протоков.
Помимо экзокринных и эндокринных клеток, в дольках железы описан еще один тип секреторных клеток — промежуточные или ациноостровковые. Они располагаются группами вокруг островков, среди экзокринной паренхимы. Характерной особенностью промежуточных клеток является наличие в них гранул двух типов — крупных зимогенных, присущих ацинозным клеткам, и мелких, типичных для инсулярных клеток. Большая часть ациноостровковых клеток выделяет в кровь как эндокринные, так и зимогенные гранулы. По некоторым данным ациноостровковые клетки выделяют в кровь трипсиноподобные ферменты, которые из проинсулина высвобождают активный инсулин.
Васкуляризация железы осуществляется кровью, приносимой по ветвям чревной и верхней брыжеечной артерий.
Эфферентная иннервация железы осуществляется блуждающим и симпатическими нервами. В железе имеются интрамуральные вегетативные ганглии.
Возрастные изменения. В поджелудочной железе они проявляются в изменении соотношения между ее экзокринной и эндокринной частями. С возрастом уменьшается количество островков. Пролиферативная активность клеток железы крайне низкая, в физиологических условиях в ней происходит обновление клеток путем внутриклеточной регенерации.
Ротовая полость
Пищевод. Желудок
Кишечник: тонкий и толстый
Источник
