Как лечить ожирение поджелудочной железы советы врача
Просмотров: 7573 Время на чтение: 3 мин.
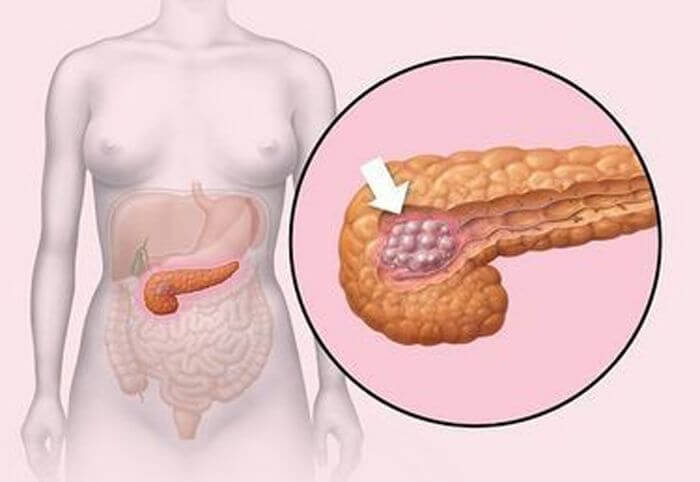
У поджелудочной железы тоже бывает ожирение. Это лечится?

У людей с жирной поджелудочной, почти наверняка, есть ожирение печени. Фото: diabetes.co.uk
На фоне жировой болезни нарушается выделение инсулина и чувствительность к нему, так как этот гормон выделяет поджелудочная. В результате развивается сахарный диабет.
В заключении УЗИ органов брюшной полости можно встретить загадочную фразу — косвенные признаки хронического панкреатита, т.е. воспаления поджелудочной железы. Диагноз панкреатит по одному лишь УЗИ не ставят, для этого нужны дополнительные анализы, а также КТ или МРТ. Но изменения в структуре поджелудочной ультразвук всё-таки видит. И если это не панкреатит, то что же?
Что такое стеатоз поджелудочной железы
Об ожирении печени говорят много, о жирной поджелудочной железе — практически ничего. А ведь эти самые косвенные признаки хронического панкреатита могут оказаться вполне прямыми признаками стеатоза — накопления жира в поджелудочной. Он встречается как у пациентов с нормальным весом, так и с избыточной массой тела. Но всё-таки у тучных людей риск гораздо выше. Вероятность заболевания также повышается с возрастом.
Есть мнение, что стеатоз «перекидывается» с печени на поджелудочную железу. Поэтому у людей с жирной поджелудочной, почти наверняка, есть ожирение печени.
На фоне неалкогольной жировой болезни нарушается выделение инсулина и чувствительность к нему, так как этот гормон выделяет поджелудочная. В результате развивается сахарный диабет. Впрочем, и диабет сам может быть фактором, предрасполагающим к стеатозу.
Насколько опасен стеатоз поджелудочной железы
В настоящий момент учёные продолжают изучать влияние накопления жира в поджелудочной железе на организм человека. Вопрос довольно спорный, но по некоторым данным оно может приводить к:
- сахарному диабету;
- нарушению выработки пищеварительных ферментов;
- раку поджелудочной железы.
В это нетрудно поверить, ведь жировая болезнь печени в долгосрочной перспективе также может вызвать онкологию. И точно так же, как в случае с печенью, с поджелудочной существует большая опасность запустить болезнь. Это второй молчаливый человеческий орган: симптоматика отсутствует вплоть до самых поздних стадий заболевания. Именно поэтому рак поджелудочной является самым смертоносным — его выявляют, когда пациента уже не спасти.
Среди возможных симптомов стеатоза поджелудочной:
- боль в подложечной области, отдающая в спину. Усиливается при приеме жирной пищи, появляется обычно через 30-45 минут после еды;
- тошнота, реже позывы на рвоту;
- урчание в животе, вздутие желудка;
- чередование поносов и запоров или учащение стула.
Можно ли вылечить ожирение поджелудочной?
Жировая дистрофия поджелудочной железы, равно как и печени, — обратимое состояние до тех пор, пока не привело к некрозу (отмиранию) клеток органа. Лечение также похоже на терапию неалкогольной жировой болезни печени, поэтому одними и теми же действиями вы сможете убить двух зайцев. Ну, т.е. избавиться от двух заболеваний.
Что нужно сделать:
- похудеть. Это критически важно в лечении стеатоза. Количество жира в органах пойдёт на убыль, если его количество уменьшится в целом в организме. Но снижать вес нужно постепенно, без рывков. Иначе высока вероятность столкнуться с другими проблемами: к примеру, камнями в желчном пузыре;
- изменить питание. Этот пункт в общем-то напрямую связан с предыдущим. Пациенту нужно перейти на лечебную диету Стол №5 с низким содержанием жиров;
- отказаться от алкоголя. Алкоголь — главный враг поджелудочной железы. Хронический панкреатит в большинстве случаев вызываем именно злоупотребление спиртным. Поэтому здесь строгий запрет;
- увеличить физические нагрузки. Прекращайте просиживать штаны. Сейчас в режиме самоизоляции нет возможности гулять по 2-3 часа, но, когда привычный режим жизни восстановится, обязательно вводите прогулки в свою ежедневную программу. А пока можно делать лёгкую домашнюю гимнастику.
Из лекарственных средств имеет смысл принимать ферменты с содержанием липазы в микросферах (Креон, Пангрол, Эрмиталь), гепатопротекторы на основе урсодезоксихолевой кислоты (Урсосан), сорбенты (Полисорб, Энтеросгель), спазмолитики при болях (Но-Шпа, Пенталгин).
x
Автор статьи:
Карина Тверецкая
- Редактор сайта
- Опыт работы — 11 лет
Соавтор статьи:
Карина Тверецкая
- Редактор сайта
- Опыт работы — 11 лет
Источник

При нарушении обмена веществ, неправильном питании, сбое в работе органа может развиться ожирение поджелудочной железы. Это состояние чревато развитием панкреонекроза, раковых заболеваний. Вначале заметить изменения сложно из-за невыраженных симптомов. В комплекс диагностики включают анализ крови, УЗИ и прочие методы. Подробнее об ожирении поджелудочной железы, его проявлении и лечении читайте далее в нашей статье.
Что такое панкреатический стеатоз
Накопление жира в ткани поджелудочной железы называется стеатозом, или жировой дистрофией органа. Можно встретить и такой диагноз – неалкогольная жировая болезнь. Такое состояние часто сопровождает ожирение, сахарный диабет 2 типа и метаболический синдром (сочетание ожирения, избытка холестерина, глюкозы в крови, гипертонии).
Это объясняется тем, что поджелудочная железа вырабатывает фермент для расщепления жира – липазу. Именно она первой контактирует в тонком кишечнике с пищевыми продуктами, содержащими липиды. С ее помощью жиры превращаются в глицерин и жирные кислоты. Также в панкреатическом соке содержится сода (бикарбонат натрия), который создает щелочную среду для работы липазы.
Панкреатический стеатоз
Если с пищей поступает слишком много жира, то в результате образуется большое количество свободных жирных кислот. Под их действием:
- возникает воспаление ткани с последующим замещением ее на жировую;
- нарушается выделение инсулина и чувствительность к нему, появляется инсулинорезистентность;
- клетки железы испытывают нехватку энергии, происходит снижение их активности, нужной липазы образуется все меньше.
В повреждении органа также участвуют и другие биологически активные соединения, выделяемые в избытке жировой тканью – интерлейкин 6, лептин, адипонектин, фактор некроза опухолей.
Рекомендуем прочитать статью об УЗИ поджелудочной железы ребенку. Из нее вы узнаете о показаниях к проведению УЗИ поджелудочной железы ребенку, подготовке к исследованию, особенностях проведения УЗИ ребенку, а также о
нормах в показателях и отклонениях, их причинах.
А здесь подробнее об УЗИ поджелудочной железы.
Причины ожирения поджелудочной железы
К состояниям, при которых увеличивается риск жировой инфильтрации (пропитывания ткани жиром) органа, относятся:
- избыточная масса тела, особенно отложение жира на животе;
- нарушение обмена углеводов – сахарный диабет 2 типа, преддиабет, метаболический синдром;
- наследственные болезни с изменением всасывания в тонком кишечнике или образованием неполноценной липазы;
- отложение железа (гемохроматоз) в поджелудочной железе, частые переливания крови, передозировка железосодержащих препаратов;
- избыток кортизола при заболеваниях надпочечников, длительном применении синтетических аналогов (например, лечение Преднизолоном);
- вирусные инфекции – ВИЧ, гепатит В, реовирусные болезни (кишечный грипп);
- хронический воспалительный процесс в поджелудочной железе (панкреатит), печени (гепатит), желчном пузыре (холецистит), двенадцатиперстной кишке (дуоденит);
- длительное, чаще бесконтрольное, применение медикаментов, снижающих уровень холестерина, соматостатина, гормональных препаратов, биодобавок для похудения.
Установлены также факторы риска стеатоза поджелудочной железы:
- неправильное питание с употреблением жирной пищи, преимущественно мяса, недостаток овощей и фруктов в меню, переедание;
- голодание, строгие неполноценные диеты, особенно однообразные белковые, кетогенная;
- подростковый период и пожилой возраст пациентов;
- регулярный прием алкоголя;
- мужской пол;
- курение;
- избыток триглицеридов, холестерина в крови;
- ожирение, болезни поджелудочной железы, сахарный диабет, инсулинорезистентность у близких родственников;
- низкая физическая активность.
Симптомы нарушений в работе органа
Трудность выявления этой болезни состоит в том, что в большинстве случаев жалобы пациенты не предъявляют. Бессимптомное течение особенно характерно на ранних стадиях развития стеатоза, когда он еще полностью излечивается.
В дальнейшем под действием вялотекущего воспалительного процесса и дистрофии (истощения резервов) возникает:
- боль в подложечной области, отдающая в спину. Ее интенсивность умеренная или слабая, усиливается при приеме жирной пищи, появляется обычно через 30-45 минут после еды;
- тошнота, реже позывы на рвоту;
- урчание в животе, вздутие желудка;
- чередование поносов и запоров или учащение стула.
Обычно отмечается повышение веса тела, увеличение объема талии, тогда как при типичном панкреатите больные худеют. Из сопутствующих диагнозов нередко обнаруживают:
- артериальную гипертензию;
- ишемическую болезнь сердца (стенокардия);
- ожирение печени;
- атеросклеротический ишемический колит, энтерит (приступы боли в животе из-за недостатка притока крови к кишечнику);
- застой желчи (холестаз);
- ксантоматоз (жировые бляшки) на коже верхнего века, сгиба локтя, лица, шеи;
- мелкие сосудистые аневризмы – красные капельки на теле (расширенные капилляры, не исчезающие при надавливании).
Чем грозит ожирение при неправильной работе поджелудочной
Воспаление в тканях железы на фоне жировой инфильтрации трудно поддается лечению. Со временем на его месте формируется фиброз – разрастаются волокна соединительной ткани. На этой стадии изменения становятся необратимыми, а выделение ферментов и гормонов (инсулина, глюкагона) стремительно снижается. Это сопровождается нарушением переваривания пищи, потерей веса, признаками витаминной недостаточности, тяжелыми поносами, ухудшением течения диабета.
Избыток жиров может привести к закупориванию сосудов и протоков, развитию острого панкреатита и разрушению органа – панкреонекрозу.
Стеатоз поджелудочной железы вызывает и трансформацию (перерождение) нормальных клеток в раковую опухоль. При этом важной особенностью этой патологии является то, что риск рака выше, если ожирение возникло у подростка или в молодом возрасте.
Диагностика стеатоза
Критериями постановки диагноза являются:
- внешние признаки ожирения, индекс массы тела (масса/квадрат роста в метрах) выше 27-30;
- в крови – избыток холестерина, триглицеридов, глюкозы. Снижена активность амилазы, повышена гамма-глутамилтранспептидаза. При воспалении обнаруживают высокие показатели лейкоцитов, СОЭ, активности амилазы;
- тест толерантности к глюкозе – преддиабет, диабет;
- УЗИ – увеличен размер, диффузные изменения: неравномерная, неоднородная структура, уменьшена зернистость, расплывчатый внешний контур. Панкреатический проток чаще расширен. Нередко одновременно имеется стеатоз печени;
- КТ или МРТ – плотность поджелудочной железы на 20-30 единиц ниже селезенки, есть прослойки жира между дольками. Можно обнаружить распространенный тип жировой инфильтрации или ограниченное скопление жира в теле и хвосте;
- тонкоигольная биопсия необходима при очаговых отложениях жира для отличия их от опухоли.
Лечение ожирения поджелудочной железы
Главное условие – это снижение веса. Для этого назначается низкокалорийное питание (дефицит в 500 ккал от рассчитанного), физические нагрузки не менее 45 минут в день. При отсутствии болевого синдрома и нарушений пищеварения терапия направлена на нормализацию обмена углеводов (лечение диабета, преддиабета), жиров (средства для снижения холестерина), улучшение оттока желчи.
При признаках панкреатической недостаточности (боли, вздутие живота, неустойчивый стул) и выраженных обменных нарушениях назначают медикаменты:
- снижающие кислотность – Омез, Контролок;
- ферменты с содержанием липазы в микросферах – Креон, Пангрол, Эрмиталь;
- гиполипидемические (Крестор, Трайкор) до устойчивого снижения холестерина, нормализации соотношения липидов;
- сорбенты – Энтеросгель, Полисорб, Атоксил;
- пробиотики для нормализации микрофлоры – Линекс, Хилак форте;
- для повышения реакции тканей на инсулин – Метформин, Янувия;
- антиоксиданты – витамин Е, Берлитион, Мексидол;
- гепатопротекторы для улучшения функции печени – Эссенциале, Гепабене, Цитраргинин;
- спазмолитики при болях – Но-шпа, Риабал, Бускопан;
- сосудистые средства – Микардис, Престариум.
В тяжелых случаях проводятся сеансы очищения крови при помощи плазмафереза, внутривенное введение Гепарина и инсулина короткого действия для усиления активности липазы.
Диета для восстановления работы органа
Медикаментозная терапия неэффективна без изменений питания. Помимо необходимости низкокалорийного рациона, рекомендуется:
- исключить из меню жирное мясо, субпродукты, консервы, все колбасные изделия, мясные деликатесы;
- полностью отказаться от алкоголя в любом виде, напитков с красителями, ароматизаторами;
- ежедневно нужно съедать не менее 400 г овощей и 200 г фруктов, 30 г орехов или семечек (не жареных и без соли);
- использовать полезные продукты – тыква, морковь, облепиха, абрикосы, кабачки, цветная капуста и брокколи, каши на воде, салаты из огурцов, зелени, свежий творог до 5% жирности, кисломолочные напитки;
- проводить кулинарную обработку отвариванием в воде, на пару, запекать в духовке, под запретом находится обжаривание и тушение с жиром;
- готовить вегетарианские первые блюда;
- допускается нежирное мясо и отварная рыба 1-2 раза в день по 100-150 г, на гарнир подходят отварные овощи, при отсутствии воспалительного процесса – свежие в виде салата с растительным маслом.
При избыточном весе, нарушенной толерантности к углеводам или сахарном диабете из рациона полностью исключают сахар, сладости, мучные изделия, сладкие фрукты, мед. Если имеется сопутствующая артериальная гипертензия, то ограничивается поваренная соль до 3-5 г в день. В случае одновременного жирового поражения печени важно отказаться от острых, пряных блюд, покупных соусов, копченостей, консервированной пищи.
Рекомендуем прочитать статью об МРТ поджелудочной железы. Из нее вы узнаете о показаниях к МРТ поджелудочной железы, ограничениях к назначению, когда назначают с контрастом и что может выявить обследование.
А здесь подробнее о гормоне соматотропин.
Ожирение поджелудочной железы возникает при избыточном поступлении жира с пищей, повышенном весе тела, обменных нарушениях. На ранних стадиях жировая инфильтрация протекает малосимптомно. При значительном отложении липидов возникает недостаточность выделения ферментов, гормонов. У больных повышается риск панкреонекроза, раковых опухолей.
Для постановки диагноза назначают анализы крови, УЗИ и томографию. Лечение предусматривает диетотерапию и прием медикаментов.
Полезное видео
Смотрите на видео о связи между раком поджелудочной железы и ожирением:
Источник
Отсутствие сформированной многими годами жизни привычки полноценного, правильно питаться по часам, без переедания ведет к появлению болезней, связанных с органами пищеварения, и в первую очередь с поджелудочной железой.
Больной может резко похудеть, но чаще, наоборот, набрать много лишних килограммов. Ожирение – это бич нашего времени, последних поколений, которые не знали, что такое войны, голод. Зато отлично распробовали и знают, что такое фастфуды, заведения быстрого питания.
Избыточный вес имеет много последствий, ведет к одышке, проблемам с сердцем, сбою иммунной, эндокринной систем и прочих негативным последствиям. Одно из них — жировая инфильтрация поджелудочной железы, что это такое постараемся выяснить в ходе повествования.
О поджелудочной железе самое важное
Наверняка все знают и наслышаны о железе. Поджелудочная входит в систему ЖКТ человека, по размерам среди желез считается самой крупной. Имеет вытянутое строение, состоит из трех разделов: головка, тело, хвост. Сверху железа как бы обтянута капсулой.
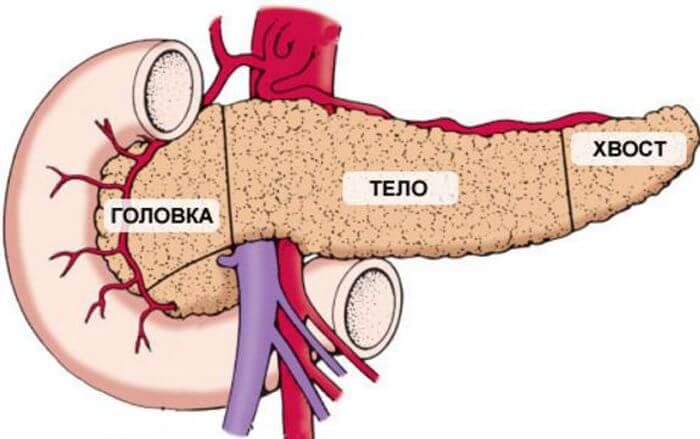
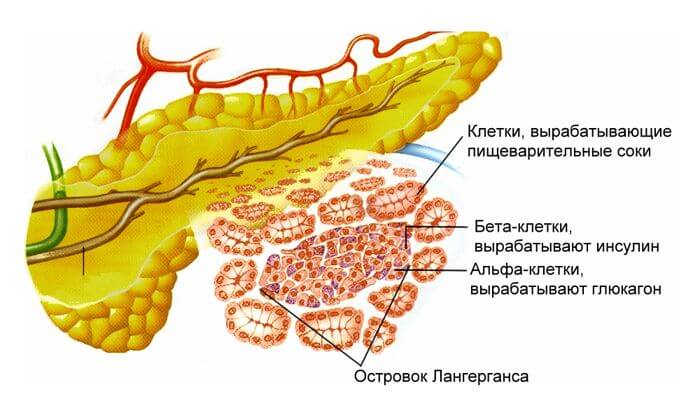
Располагается поджелудочная железа сразу около нескольких органов, в глубине брюшины. Голова окружена двенадцатиперстной кишкой, тело проходи практически под желудком, а хвост почти подходит к селезенке. Что касаемо предназначения органа, то железа выполняет две функции.
Первая из них — выработка ряда гормонов, например, инсулина, глюкогена, и вторая функция — синтез панкреатического сока. Сок нужен для переваривания пищи, поступившей в организм. Он в железе находится в неактивном состоянии, а вот, попадая по протокам в двенадцатиперстную кишку (где происходит дальнейший этап расщепления еды), преобразуется в активное состояние, и каждый по отдельности фермент сока изменяет белки, жиры и углеводы до элементарного усвояемого уровня.
Когда происходят нарушения в работе поджелудочной, организм дает сбой и начинают цепляться те или иные заболевания, относимые к данному органу. Чаще всего болезни связаны с неправильным питанием человека, это могут быть, как нарушения режима приема пищи, так и употребление нездоровой пищи (жареной, жирной, копченой, острой и пр.) или спиртных напитков.
Сегодня Россия в числе лидеров по заболеваниям железы. А все почему? Потому что наши люди стали значительно лучше, разнообразнее, колоритнее питаться, меньше двигаться при этом, а значит и меньше тратить энергию. Поступает ее в организм гораздо больше, нежели тратится.
Вот и незаметно подкрадывается ко многим ожирение поджелудочной железы. У кого есть какие-то еще проблемы с обменом веществ, общим нарушением веса, так этим людям наверняка грозит при таком образе жизни жировая инфильтрация железы. Что это такое жировая инфильтрация поджелудочной железы? Откуда и какие ее последствия?
Основные симптомы больной поджелудочной железы:
- Боли разной силы, характера, места, чаще опоясывающего вида, спустя 20-30 минут после приема пищи, алкогольных напитков, направленные в основном снизу вверх, в правом подреберье.
- Тошнота, рвота без облегчения, расстройство желудка.
- Вздутие живота (при пальпации брюшина напряженная).
- Температура, вялость, утомляемость.
- Сухость рта.
- Изменение кожных покровов (отдают в желтый цвет) и пр.
Ожирение поджелудочной железы, инфильтрат
Жировая инфильтрация (ожирение) – это заболевание скрытого характера протекания, при котором происходят изменения в структуре тканей органа (инфильтрат) с одновременной заменой нормальных клеток на фиброзно-жировые.
В железе при неправильном питании и малоактивном образе жизни постоянно скапливаются жиры (липоцитные клетки). Это все можно охарактеризовать медицинским термином «инфильтрат», при котором участок живой ткани характеризуется наличием несвойственных ему элементов.
Кроме того, что неправильное питание, алкоголь и неактивный образ жизни могут способствовать развитию болезни, есть еще ряд причин ее порождающих:
- Наличие хронического или острого панкреатита.
- Неверное лечение воспаления поджелудочной.
- Гепатоз печени.
- Общее ожирение человека.
- Генетическая (наследственная) предрасположенность.
- Сахарный диабет.
- Пожилой возраст.
Часто сама поджелудочная железа при этом не сильно увеличена в размере, контуры ее не нарушены, ровные, и протоки без явных видимых изменений. Формы органа остаются, а вот утрачиваются ее функциональные возможности. Симптоматика развивается неявно, обычно скрыто.
Человек обращается за медицинской помощью к врачам, когда жировая ткань, сильно прогрессируя, покрывает практически всю площадь органа, приводя к его дисфункции. Из-за этого нарушается слаженная работа органов пищеварительного тракта, которые находятся в прямой зависимости от поджелудочной.
Стеатоз поджелудочной железы происходит параллельно с ожирением печени. В таких случаях специалисты говорят, что помимо поджелудочной, «налицо» жировая инфильтрация печени. Стеатоз печени и поджелудочной железы — процессы, признанные медиками необратимыми.
Лечение жировой инфильтрации
Если не предпринять своевременно меры, такое состояние со временем может перерасти в рак поджелудочной железы или цирроз печени. Срочное обращение за помощью будет способствовать тому, что пациент вовремя получит грамотное лечение, которое направлено, как на сдерживание процесса ожирения, так и устранение причин, его вызывающих.
Различают три стадии ожирения поджелудочной железы:
- Когда изменения затрагивают до 30% клеток органа.
- В интервале 30–60% наличие жировых клеток.
- Свыше 60% липоцитов.
Жировая инфильтрация панкреаса лечится либо консервативным, либо хирургическим методами.
Если обнаруживается, что жировые включения небольшие, рассредоточены по всему панкреасу и при этом не сдавливают протоки, то пациенту врач назначает консервативное лечение. Главным в нем — соблюдение определенной лечебной диеты (стол № 5), при помощи которой можно вывести лишний жир из клеток органа, не допустить сдавливание протоков и предотвратить дальнейший прогресс болезни.
Диета при ожирении панкреаса предполагает:
- дробность питания (до 5–6 раз в сутки);
- большое количество жидкости (до 3 л);
- запрет на лежание после еды;
- последний прием пищи за 2 часа до сна;
- паровой, отварной способы приготовления пищи;
- исключение из меню жареных, острых, соленых, копченых блюд, спиртного;
- резкое снижение употребления сладкого и мучных изделий.
В основу питания должны входить следующие продукты: нежирные сорта мяса, рыбы, крупы, овощи, зелень, обезжиренные кефир, сметана, творог и др.Обязательно назначаются специальные ферментные препараты, цель которых — выведение жировых отложений из тканей.
Оперативное лечение рекомендовано, если на панкреасе есть уже островки жировых клеток (липоцитные колонии), которые ведут к сдавливанию протоков, тем самым нарушают нормальный отток поджелудочного сока (секрета).
В большинстве случаев данное заболевание связано напрямую с ведением образа жизни человека, в более редких случаях оно формируется под воздействием других порождающих причин. Чтобы не допустить органы до той необратимой степени ожирения, когда положена операция, человеку нужно знать, помнить и соблюдать нехитрые правила здорового образа жизни.
К ним относятся: здоровое питание, подвижный образ жизни, отказ от вредных привычек. Особенно нужно быть настороже больным сахарным диабетом и панкреатитом в хронической форме. Им рекомендуется регулярно проходить плановые посещения врача — гастроэнтеролога.
Источник

_100x100_d63.webp)