Абсцесс поджелудочной железы причина

Абсцесс поджелудочной железы – это полость, заполненная гноем и некротическими массами в ткани железы. В подавляющем большинстве случаев развивается после острого алкогольного панкреатита. Характеризуется появлением лихорадки, опоясывающих болей, лейкоцитоза, опухолевидного образования в брюшной полости примерно через две недели после приступа панкреатита. Диагноз устанавливается после проведения УЗИ, МРТ или КТ брюшной полости, анализа биохимических и общеклинических параметров крови. Единственный эффективный метод лечения – хирургическая санация абсцесса с последующей антибактериальной терапией.
Общие сведения
Абсцесс поджелудочной железы – тяжелейшее заболевание, которое развивается у пациентов, перенесших панкреатит (остро или повторное обострение) или панкреонекроз с формированием в железе отграниченной гнойной полости. Заболевание опасно для жизни пациента, а коварство его кроется в стёртости клиники на фоне антибиотикотерапии. Именно поэтому в современной гастроэнтерологии принято назначать антибиотики при панкреатите только при сопутствующем поражении желчных путей или доказанных бактериальных осложнениях. Все случаи повышения температуры и появления болей в животе в течение двух недель после панкреатита должны рассматриваться как вероятный панкреатический абсцесс. Единственный метод лечения, приводящий к выздоровлению – хирургическая операция по дренированию гнойника. Без операции летальность при данной патологии достигает 100%.
Абсцесс поджелудочной железы
Причины
Абсцесс поджелудочной железы развивается на фоне острого панкреатита, может образовываться при любой форме патологии, кроме отёчной; 3-4% случаев этого заболевания заканчиваются образованием абсцесса. Наиболее часто выявляется на фоне алкогольного панкреатита. Причины формирования гнойной полости в поджелудочной железе до конца не ясны. Предполагается, что инфекция может быть занесена током крови, при проколе псевдокист (если не соблюдается асептика), при формировании свища кисты с кишечником. Развитию абсцесса способствуют:
- тяжёлый панкреатит с более чем тремя факторами риска;
- послеоперационный панкреатит;
- ранняя лапаротомия;
- раннее начало энтерального питания;
- нерациональная антибиотикотерапия.
В подавляющем большинстве случаев при аспирации и посеве содержимого гнойника выделяется кишечная палочка либо энтеробактерии. Согласно исследованиям в области гастроэнтерологии, присоединение вторичной инфекции наблюдается практически в 60% случаев панкреонекроза, поэтому при лечении этого заболевания следует учитывать вероятность образования полости с гнойным содержимым.
Патогенез
При возникновении острого панкреатита ткань железы повреждается, из-за чего ферменты попадают и на саму железу, и на окружающие ткани, разрушая их. Из-за этого может начаться панкреонекроз, образуются псевдокисты – полости, заполненные жидким содержимым и некротизированными тканями. При попадании в область патологического процесса инфекции развивается либо флегмона поджелудочной железы – тотальное гнойное расплавление, либо формируется абсцесс. Следует отметить, что флегмона является более тяжёлым и прогностически неблагоприятным состоянием, по клинике практически не отличающимся от единичного абсцесса. Кроме того, при флегмоне в тканях могут формироваться множественные абсцессы.
Симптомы абсцесса
Абсцесс поджелудочной железы формируется длительно – обычно не менее 10-15 дней. Таким образом, в течение двух-четырёх недель от начала панкреатита повышается температура до фебрильных цифр, появляются озноб, тахикардия, усиливаются боли в верхней половине живота. Боли носят опоясывающий характер, достаточно сильные. Больной обращает внимание на слабость, утомляемость, отсутствие аппетита, повышенное потоотделение. Беспокоит тошнота, рвота, после которой во рту долго ощущается горечь. Налицо все признаки интоксикации. При пальпации живота обращает на себя внимание наличие опухолевидного образования, напряжение мышц передней брюшной стенки.
Осложнения
Абсцесс поджелудочной железы часто осложняется дальнейшим распространением инфекции, образованием множественных гнойников в самой железе и окружающих органах. Гной может затекать забрюшинно, прорываться в полые органы (кишечник, желудок), поддиафрагмально и в околокишечную клетчатку, плевральную и перикардиальную полости, в связи с чем могут сформироваться абсцесс кишечника, поддиафрагмальный абсцесс, гнойный плеврит и перикардит. Также гнойник изредка может прорываться наружу через кожу с образованием свища. При разрушении ферментами стенки сосуда может возникнуть сильное кровотечение, иногда с летальным исходом.
Диагностика
Диагноз абсцесс поджелудочной железы устанавливается специалистом в сфере общей хирургии после тщательного обследования больного. Дифференциальный диагноз проводится с псевдокистой поджелудочной железы, панкреонекрозом. Применяются следующие методы:
- Лабораторные исследования. В общем анализе крови отмечается высокий лейкоцитоз, сдвиг формулы лейкоцитов влево, повышение СОЭ, анемия. В биохимическом анализе крови обращает на себя внимание повышение уровня панкреатических ферментов, гипергликемия. Повышен уровень амилазы мочи, хотя при формировании абсцесса её количество может постепенно снижаться.
- Визуализирующие методики. УЗИ поджелудочной железы, КТ органов брюшной полости позволит определиться с локализацией и размерами очага, количеством абсцессов. При необходимости возможно одновременное проведение чрескожной пункции с аспирацией, исследованием и посевом содержимого.

УЗИ поджелудочной железы. На фоне резкого увеличения размеров железы (обведена пунктиром) в ее головке определяется крупный (до 3 см в диаметре) абсцесс (показан стрелками).
Рентгенологическое исследование панкреатического абсцесса имеет некоторые особенности. Так как железа расположена за желудком, то тень полости гнойника может накладываться на газовый пузырь желудка. Поэтому экспозиция должна быть дольше, а при подозрении на абсцесс в полость желудка вводят контрастное вещество и делают вертикальный снимок в боковой проекции – при этом округлая тень с границей жидкости (абсцесс) будет находиться за желудком. При попадании контраста в полость абсцесса можно говорить о наличии свища. Также на снимках можно увидеть признаки сдавления кишечника, смещения органов. Левый диафрагмальный купол высокий, подвижность его ограничена, может быть выпот в плевральную полость.

КТ органов брюшной полости. Диффузно увеличенная поджелудочная железа. Большая стрелка указывает на тело поджелудочной железы, маленькие стрелки – на абсцесс, расположенный в хвосте поджелудочной железы.
Лечение абсцесса поджелудочной железы
Лечение осуществляет абдоминальный хирург. Абсцесс является абсолютным показанием к санации и дренированию. Практика показывает, что чрескожное дренирование гнойников приводит к излечению только в 40% случаев, к тому же при такой тактике можно пропустить флегмону, множественные абсцессы, распространение инфекции на окружающие панкреас ткани. Именно поэтому эндоскопическое или классическое лапаротомное иссечение и дренирование абсцесса будет наилучшим выходом.
Во время операции производится внимательный осмотр окружающих органов, забрюшинной клетчатки на предмет вторичных абсцессов. Параллельно пациенту назначается антибиотикотерапия согласно полученным посевам, обезболивающие препараты, спазмолитики, ингибиторы ферментов. Проводится инфузионная терапия с целью дезинтоксикации.

Лапароскопическое дренирование абсцесса поджелудочной железы с некрэктомией.
Прогноз и профилактика
Поскольку причины образования абсцессов поджелудочной железы до конца не выяснены, на сегодняшний день не существует и мер профилактики развития этой патологии после панкреатита и панкреонекроза. Таким образом, профилактикой абсцедирования является предупреждение панкреатита – ведь абсцесс может сформироваться только на его фоне.
Прогноз при формировании абсцессов серьёзный: без хирургического лечения смертность составляет 100%, после проведения операции выживаемость достигает 40-60%. Исход заболевания зависит от своевременности обращения, быстрой диагностики и оперативного лечения. Чем раньше поставлен диагноз и проведена операция, тем лучше отдалённые результаты.
Источник
Абсцесс поджелудочной железы это образование гноя и некротических масс в полости железы. Очень часто абсцесс развивается после острого алкогольного панкреатита. Болезнь характеризуется проявлением лихорадки, появлением опоясывающих болей, лейкоцитоза.
Примерно после двух недель, после приступа панкреатита, в брюшной полости образуется опухолевидное образование. Диагноз абсцесс поджелудочной железы помогут установить УЗИ, МРТ , КТ брюшной полости, анализ крови.
Единственный эффективный метод лечения абсцесса поджелудочной железы это хирургическая санация абсцесса с последующей антибактериальной терапией.
Абсцесс поджелудочной железы – очень тяжёлое заболевание, развивается у пациентов, перенесших панкреатит, панкреонекроз с формированием в железе гнойной полости.
Абсцесс может сформироваться при любой форме панкреатита, но только кроме отёчной; 2-5% случаев этого заболевания заканчиваются формированием абсцесса. Очень часто абсцесс поджелудочной железы развивается на фоне алкогольного панкреатита.
Болезнь очень опасна для жизни пациента. В современной гастроэнтерологии назначают антибиотики при панкреатите только при поражении желчных путей или доказанных бактериальных осложнениях. Случаи повышения температуры, появления болей в брюшной полости в течение четырнадцати дней после панкреатита должны рассматриваться как вероятный панкреатический абсцесс.
Метод лечения, приводящий к выздоровлению пациента это хирургическая операция по дренированию гнойника. Без операции очень высокая летальность при данной патологии, и она достигает почти сто процентов.
Абсцесс поджелудочной железы и его причины
Причины формирования гнойной полости в поджелудочной железе пока до конца не выяснены. Есть предположения, что инфекция может быть занесена с током крови, при проколе псевдокист, при формировании свища кисты с кишечником.
В подавляющем большинстве случаев при аспирации и посеве содержимого гнойника выделяется кишечная палочка либо энтеробактерии. Согласно исследованиям в области гастроэнтерологии, присоединение вторичной инфекции наблюдается практически в шестидесяти процентов случаев панкреонекроза, поэтому при лечении этой болезни следует учитывать вероятность образования полости с гнойным содержимым.
Сам механизм формирования гнойной полости изучен намного лучше. При начале острого панкреатита ткань железы повреждается, из-за чего ферменты попадают и на саму железу, и на окружающие ткани, разрушая их. Из-за этого может начаться панкреонекроз, образуются псевдокисты – полости, заполненные жидким содержимым и некротизированными тканями.
При попадании в область патологического процесса инфекции развивается либо флегмона поджелудочной железы – тотальное гнойное расплавление, либо формируется абсцесс. Следует отметить, что флегмона является более тяжёлым и прогностически неблагоприятным состоянием, по клинике практически не отличающимся от единичного абсцесса.
Образованию абсцесса поджелудочной железы способствуют тяжёлый панкреатит с несколькими факторами риска: послеоперационный панкреатит, ранняя лапаротомия, раннее начало энтерального питания, нерациональная антибиотикотерапия.
Абсцесс поджелудочной железы и его симптомы
В течении некоторого времени, до 30 дней, от начала панкреатита, повышается температура до фебрильных цифр, появляются озноб, тахикардия, усиливаются боли в верхней половине брюшной полости. Боли носят опоясывающий характер и они довольно таки сильные.
Пациент обращает внимание на слабость, утомляемость, у него отсутствует аппетит, появляется повышенное потоотделение, тошнота, рвота с ощущением горечи во рту.
При пальпации брюшной полости, ощущается наличие опухолевидного образования, напряжение мышц передней брюшной стенки.
Панкреатический абсцесс часто осложняется дальнейшим распространением инфекции, образованием множественных гнойников в самой железе и окружающих её органах. Гной может затекать забрюшинно, прорываться в полые органы, поддиафрагмально и в околокишечную клетчатку, плевральную и перикардиальную полости, в связи с чем могут сформироваться абсцесс кишечника, поддиафрагмальный абсцесс, гнойный плеврит и перикардит.
Диагностика абсцесса поджелудочной железы
Диагноз ставится только после очень тщательного обследования пациента. В общем анализе крови отмечается высокий лейкоцитоз, сдвиг формулы лейкоцитов влево, повышение СОЭ, анемия. В биохимическом анализе крови обращает на себя внимание повышение уровня панкреатических ферментов, гипергликемия.
Повышен уровень амилазы мочи, хотя при формировании абсцесса её количество может постепенно снижаться.
Рентгенологическое исследование панкреатического абсцесса имеет некоторые особенности. Так как железа расположена за желудком, то тень полости гнойника может накладываться на газовый пузырь желудка.
Поэтому экспозиция должна быть дольше, а при подозрении на абсцесс в полость желудка вводят контрастное вещество и делают вертикальный снимок в боковой проекции – при этом округлая тень с границей жидкости (абсцесс) будет находиться за желудком.
УЗИ поджелудочной железы, КТ органов брюшной полости позволит определиться с локализацией и размерами очага, количеством абсцессов. При необходимости возможно одновременное проведение чрескожной пункции с аспирацией, исследованием и посевом содержимого. Дифференциальный диагноз проводят с псевдокистой поджелудочной железы, панкреонекрозом.
Лечение абсцесса поджелудочной железы
Лечить абсцесс поджелудочной железы должен хирург и эндоскопист. Абсцесс поджелудочной железы является абсолютным показанием к его санации и дренированию.
Опыт показывает, что чрескожное дренирование гнойников приводит к излечению только в сорока процентов случаев, к тому же при такой тактике можно пропустить флегмону, множественные абсцессы, распространение инфекции на окружающие панкреас ткани. Именно поэтому эндоскопическое или классическое лапаротомное иссечение и дренирование абсцесса будет наилучшим выходом.
Параллельно больному назначается антибактериальная терапия согласно полученным посевам, обезболивающие препараты, спазмолитики, ингибиторы ферментов. Проводится инфузионная терапия для дезинтоксикации.
Так как причины образования абсцессов в поджелудочной железе до конца не выяснены, на сегодняшний день не существует и мер профилактики развития этой патологии после панкреатита и панкреонекроза.
Таким образом, профилактикой абсцедирования является предупреждение панкреатита – ведь абсцесс может сформироваться только на его фоне.
Прогноз при формировании абсцессов серьёзный: без хирургического лечения смертность составляет сто процентов, а после проведения операции выживаемость 39-59%. Прогноз заболевания зависит от своевременности обращения, быстрой диагностики и оперативного лечения.
Источник
Поджелудочная железа: как относительно мал этот орган, и как по-настоящему ценен и важен для качественной жизни каждого из нас. Абсолютной гармонии с миром невозможно достичь, ощутить, не обладая полноценным здоровьем.
Все мы стремимся сохранить его, сберечь свои ресурсы, как можно на дольше. К сожалению, условия жизни таковы, что многие из нас рано сталкиваются с тяжелыми заболеваниями тех или иных органов. И тогда нас настигает уныние, депрессия, опускаются руки, хаос поселяется в душе, мыслях, тревоги гнетут наше сознание.

В эти и подобные ощущения часто погружаются люди, слышащие от доктора диагноз – некроз поджелудочной железы. Насколько тяжело это заболевание, возможно ли вести привычный образ жизни, имея его за своими плечами? Сделаем попытку понять и принять информацию.
Что это за диагноз?
Как известно, поджелудочная железа задействована в процессе пищеварения, выполняя две важные функции в составе цепи органов ЖКТ (желудочно-кишечного тракта). Первая из них – это участие в процессе переваривания углеводов, белков, жиров, путем вырабатывания пищеварительных ферментов (энзимов).
Под их воздействием, непосредственно сам процесс, происходит в двенадцатиперстной кишке. Вторая функция – синтез некоторых видов гормонов, необходимых также для полноценного поддержания организма (к примеру, инсулина, участвующего, в свою очередь, в процессе попадания глюкозы в клетки человека).
Что же происходит с органом, если наметилось нарушение, как следствие происходящей атаки на него извне? Логично – он заболевает, и болезни есть разные, в зависимости от степени урона, продолжительности вреда, общего здоровья человека, его иммунитета, возраста и даже пола.
Заболевание – некроз поджелудочной железы
Это патология, ведущая к деформации органа и вместе с этим начинающимся процессом отмирания здоровых клеток поджелудочной. Толчком к развитию патологии служат ряд отрицательных факторов, имеющих свое влияние на человека.
Панкреонекроз довольно часто встречается у молодых людей, еще чаще у представительниц женского пола. Он, по сути, является осложнением от перенесенного острого панкреатита, не долеченного или, как следствие, позднего обращения больного к специалистам.
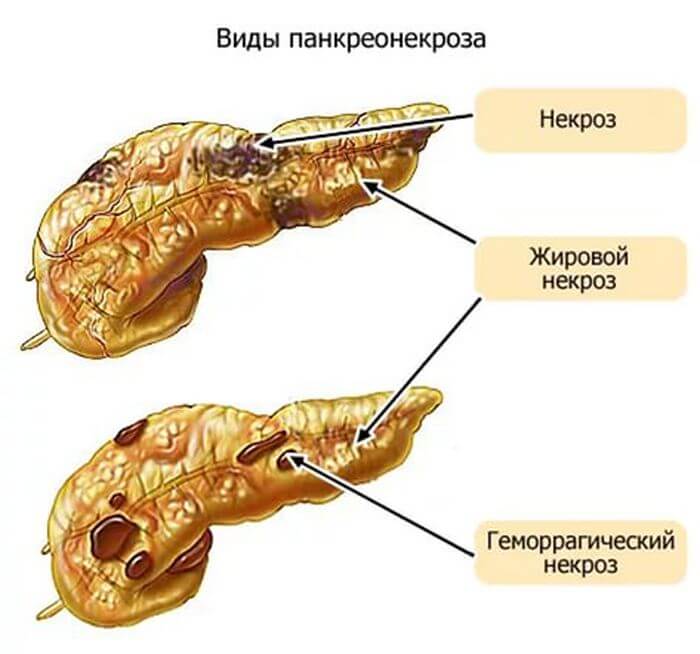
Панкреонекроз считается серьезным, тяжелым заболеванием брюшной полости, т. к. оказывает свое пагубное влияние не только на железу, но и на соседние органы пищеварительного тракта. Что такое некроз, как формируется эта болезнь, какое назначают лечение? Выше было сказано, что поджелудочная железа образует пищеварительные ферменты, они через протоки выводятся в двенадцатиперстную кишку для дальнейшего процесса переваривания.
Ежели, по каким-либо причинам, происходит закупорка этих проходов (а этом может быть из-за наличия камней желчного пузыря, из-за злоупотребления алкоголя, жирной пищей и т. д.), орган не в силах вытолкнуть панкреатический сок наружу, и он начинает скапливаться внутри и «поедать», разрушать себя. Данный процесс и получил название панкреонекроза. Различают некроз хвоста или головки поджелудочной железы. Это указывает на то, в какой части органа наблюдаются изменения, поражение.
Что же это за отрицательные факторы, каковы симптомы заболевания?
По статистике основной причиной некроза поджелудочной железы называют чрезмерное увлечение алкоголем на протяжении длительного периода времени, вторая веская причина – наличие такого попутного, провоцирующего заболевания, как желчнокаменная болезнь. Далее по списку укажем еще ряд факторов, способствующих данной болезни:
- переедание (рацион включает избыточное количество жирной, жареной пищи);
- язвенные болезни желудка и двенадцатиперстной кишки;
- как осложнение после перенесенных инфекционных или вирусных заболеваний;
- как последствие операций в брюшной области либо тяжелых травм;
- нарушение оттока секрета (при: калькулезном холецистите, дискинезии желчевыводящих путей и холангите);
- длительные стрессы, нервные напряжения, физическое истощение на фоне эмоционального;
- неграмотное употребление лекарственных препаратов без согласования с врачом;
- и пр.
Острый панкреонекроз развивается по сценарию, часто стремительному, включающему три фазы:
- Токсемия (образование токсинов бактериальной природы, не выявляющихся в крови во время анализа).
- Абсцесс (в самом органе или/и прилегающих органах).
- Загноение тканей, как органа, так и забрюшинной клетчатки.
Медицина классифицирует заболевание в зависимости от:
- Характера течения (вялотекущее или прогрессирующее).
- Степени поражения органа (очаговое или обширное).
- Типа патологического процесса (геморрагическое, отечное, функциональное, гемостатическое и деструктивное).
Симптомы
Симптомы заболевания отличаются в зависимости от разновидности патологии, продолжительности болезни, оперативности обращения к врачу за помощью, индивидуальных свойств, защитных реакций организма. Отсюда же, конечно, и разное лечение, назначаемое врачом.
Перечислим основные признаки острого панкреонекроза:
- Сильная боль, как правило, чаще, в области левого подреберья (отсюда ее ассоциация с болью сердечной. Отличить можно, приняв сидячую позу, с подогнутыми ногами к животу, боль утихает).
- Рвотные позывы и рвота долгая, без облегчения.
- Вздутие, метеоризм.
- Повышение температуры.
- Бледность либо краснота кожи.
- Боли от пальпации брюшной полости и возможное появление синеватых пятен по ее бокам.
Надо отметить, что боли могут быть не только сильными, но и умеренными, а также ощущать их можно в плечевой зоне и ниже ребер, а также могут быть и некоторые иные симптомы, в которых попытается разобраться врач.
Лечение некроза поджелудочной железы
Больному, обратившемуся с жалобами на боль в брюшной части, с явно выраженными признаками панкреонекроза, специалист ставит предварительный диагноз, основываясь на рассказанных пациентом симптомах и проведенной пальпации и внешнем его осмотре. Для более точного подтверждения диагноза врач назначает человеку ряд анализов и исследований. Обязательными будут анализы мочи и крови. И по выбору в зависимости от степени тяжести болезни, состояния больного: УЗИ, МРТ, КТ и др.
Современные технологии позволяют точно диагностировать заболевание уже на первой его фазе (при условии, конечно, что пациент вовремя обратился к врачу). Ранняя диагностика и своевременно назначенное лечение не доводят, как правило, пациента до операции.
На основе показателей анализов, исследований доктор назначает индивидуальное лечение, которое будет проходить, только в рамках стационара и будет включать: диету по схеме (либо кратковременное голодание), дезинтоксикацию, медикаментозное лечение с назначением спазмолитических, антибактериальных, антиферментных препаратов, иммуностимуляторов.
Если болезнь протекает сложно, запущена, либо есть ряд показаний, в таком случае назначается операция. Она может быть выполнена с помощью лапаротомии (через разрез в брюшной области) или лапароскопии (небольшое отверстие до 15 мм с вводом в него лапараскопа). Оба метода эффективны, выбор делает врач или консилиум специалистов.
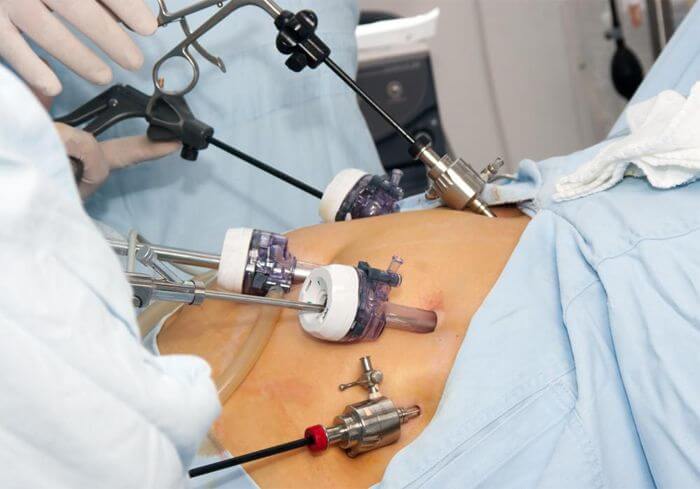
Лапароскопия поджелудочной железы
Если у пациента дошло дело до операции, он должен понимать, что как любая операция, она не проходит бесследно для здоровья, может вызывать какие-то побочные осложнения. И еще один такой печальный момент, который, озвучивается больному или его родственникам — порог смертности (40–70%), очень высокий, несмотря на современное оборудование, новейшие технологии, опыт специалистов.
Попадет ли пациент в число «счастливчиков» после перенесения операции, зависит от многих факторов. Конечно, здесь и своевременность обращения, и вовремя, правильно поставленный диагноз, и возраст больного, тяжесть болезни, сопутствующие заболевания, осложнения, охват зоны поражения и ряд прочих.
Выжившим после операции, лечения, восстановившимся, прошедшим курс реабилитации, как правило, назначается группа инвалидности. Таким людям всю оставшуюся жизнь необходимо находиться под постоянным пристальным контролем специалистов, соблюдать режим питания, диету, полностью забыть об алкоголе, других вредных привычках (курении, переедании, нездоровом рационе питания), противопоказаны нервные, эмоциональные, чрезмерные физические нагрузки.
Конечно, это, безусловно, лучше, чем смертный приговор! С этим можно научиться жить еще много, много счастливых лет.
Источник
