Вторичное нарушения поджелудочной железы

24 января 2019196234 тыс.
Ультразвуковое обследование органов – стандартный метод диагностирования, применяемый в каждой поликлинике. Его рекомендуется проходить не только больным, но и здоровым людям в качестве профилактической меры при медицинском осмотре. Зачастую в заключении врача-диагноста мы видим такую фразу: диффузные изменения паренхимы печени и поджелудочной железы. Но что это за диагноз и представляет ли это угрозу для здоровья? Давайте разберёмся.
Что это означает
Метод ультразвуковой диагностики основан на отражающей способности тканей нашего организма. Звуковые волны, достигнув того или иного образования, встречают на своём пути препятствие. Чем плотнее это препятствие, тем больше звуковых волн будет отражено, тем меньше волн пройдёт через всё тело, и наоборот.
Таким образом, основа всей ультразвуковой диагностики – различная плотность тканей человеческого организма. В норме каждый орган имеет одну и ту же плотность во всех участках. В этом случае говорят о гомогенной плотности паренхимы без диффузных изменений ткани.
Если в нём возникает какой-то патологический процесс – воспаление, нарушения реологических свойств жидкости, обменные нарушения — то датчик воспринимает эти очаги как участки различных плотностей в пределах одного органа. Это и называют диффузными изменениями.
Признак помогающий определить участок поражения
Вернёмся к поджелудочной железе. Так же как и другие органы, железа в норме имеет однородную структуру ткани. Если она воспаляется, подвергается жировому перерождению, если в ней образуются участки петрификатов и кальцификатов, то в заключении УЗИ врач напишет фразу «диффузные изменения паренхимы поджелудочной железы». Так как поджелудочная железа находится в непосредственной близости от печени и билиарной системы, то наиболее часто в заключении пишется «диффузные изменения печени и поджелудочной железы».
Так как перестройки наблюдаются при многих патологических процессах, это заключение не может быть диагнозом. Это лишь признак, указывающий, что в органах имеется патология и больной нуждается в дальнейшем обследовании.
Важно! Диффузные изменения органа – это не диагноз, и даже не симптом. Это лишь признак, помогающий врачу определить участок поражения железы, поставить предварительный диагноз и назначить дополнительные лабораторные анализы и инструментальные методы обследования.
Формы диффузных изменений в печени и поджелудочной железе
- Жировое перерождение — липоматоз. Эта патология распространена среди всех людей преклонного возраста. При этом происходит замещение нормальной паренхимы поджелудочной железы на жировую ткань. Панкреатоциты замещаются адипоцитами. Проблема состоит в том, что адипоциты не способны выполнять те же внутрисекреторные и внешнесекреторные функции, присущие поджелудочной железе. Данный симптом встречается и у молодых или зрелых людей, страдающих сахарным диабетом. Сама поджелудочная железа при этом становится более плотная, у больного наблюдаются незначительные симптомы ферментной недостаточности. В заключении врач указывает: диффузные изменения поджелудочной железы по типу липоматоза.
- Диффузное замещение паренхимы поджелудочной железы и печени соединительной тканью. Данный процесс получил название «фиброзирование». Перерождение паренхимы обусловлено воспалительным процессом или нарушениями общего обмена веществ. При этом воспалённые или ишемизированные участки замещаются соединительной тканью, которая также не способна выполнять функции поджелудочной железы.
Таким образом, причинами возникновения диффузных изменений могут быть:
- Панкреатит любой формы и этиологии.
- Сахарный диабет как первого, так и второго типов.
- Нарушения обмена веществ и системные заболевания, которые протекают с нарушениями общего обмена.
- Вторичные воспалительные процессы, переходящие с других органов.
- Хронические интоксикации – бесконтрольное потребление лекарственных препаратов, хронические заболевания пищеварительной системы, злоупотребление спиртных напитков, курение.
Предрасполагает к перерождению паренхимы пожилой и старческий возраст, неправильное питание и нарушение диеты, наследственная предрасположенность, частые стрессовые ситуации.
Важно! При тяжёлых состояниях – раковое перерождение, кисты и конкременты выводных протоков – заключение о наличии диффузных изменений не правомерно. Они могут быть только при хронических обменных, токсических или воспалительных заболеваниях, затрагивающих весь орган полностью, а не только его определённый участок.
Виды диффузных изменений
Диффузные перестройки могут быть двух видов: умеренные и выраженные.
Умеренные диффузные изменения поджелудочной железы наблюдаются при начальных стадиях фиброза и липоматоза. Перерождение ткани ещё не выражено, симптомов ферментной недостаточности не наблюдается. Наиболее частая причина умеренных изменений – лёгкая форма панкреатита и отёк поджелудочной железы. Выявляются они редко, в подавляющем большинстве случаев случайно на профилактическом медицинском осмотре. Специального лечения не требуется. Для предотвращения дальнейшего прогрессирования процесса достаточно консервативной терапии.
Выраженные изменения имеются при запущенных состояниях и хронических заболеваниях с длительным анамнезом. Они, как правило, уже не обратимы. У больного имеются симптомы ферментной недостаточности. Для лечения помимо консервативной терапии врачом назначается заместительная ферментная терапия и терапия лекарственными препаратами. Данные методы являются симптоматическим лечением. В дополнение проводится этиотропное лечение – терапия основного заболевания.
Изменения при панкреонекрозе и панкреатите на УЗИ
Острый панкреатит
При остром воспалении нарушается нормальный отток секрета. При этом он забрасывается обратно в протоки, откуда попадает в паренхиму. Этот рефлюкс приводит к тому, что ткань железы переваривается под действием собственных ферментов, сам орган отекает. На УЗИ это отражается понижением плотности ткани, увеличением размеров поджелудочной железы. Протоки при этом могут быть без патологии, в некоторых случаях в них обнаруживаются конкременты или стриктуры, мешающие оттоку ферментов.
Хронический панкреатит
При хроническом воспалительном процессе в стадии ремиссии и при панкреонекрозе плотность ткани повышается, паренхима становится более рыхлая из-за разрастающейся соединительной ткани. Размеры самого органа при этом не изменяются, отёк капсулы и паренхимы не наблюдается. Выводные протоки также без патологии.
Изменения при сахарном диабете на УЗИ
При диабете нормальная железистая ткань замещается жировой. Это же наблюдается у здоровых людей в преклонном и пожилом возрасте. Жировая ткань обладает более высокими звукоотталкивающими способностями, чем соединительная ткань и ткань поджелудочной железы. Поэтому, если в заключении врач написал о диффузных изменениях поджелудочной железы с повышенной эхогенностью, то предполагают наличие липоматоза.
Что делать?
Если по заключению УЗИ вам было диагностировано наличие диффузных изменений, не нужно паниковать. Это не диагноз, зачастую они диагностируются у здоровых людей. В подавляющем большинстве случаев наличие диффузных перестроек – хорошая новость, так как они не возникают при серьёзных патологиях: рак, киста, абсцесс.
Если у вас не беспокоят боли в животе, понос, метеоризм и вздутие живота, то достаточно выяснить первопричину и скорректировать рацион питания. Если вышеуказанные симптомы вас беспокоят, то проводят полный спектр исследований для выявления заболевания, назначения соответствующего лечения.
Принципы лечения
Лечения непосредственно самих диффузных изменений не существует. Не устраняются они и при оперативном вмешательстве, так как тотальное удаление поджелудочной железы проводят в крайних ситуациях.
Если диффузные изменения возникли на фоне полного здоровья, и обследование не показало наличия каких-либо нозологических заболеваний, то для лечения вам достаточно соблюдения диеты.
Диета и основы питания:
- Частые приёмы пищи — до 5-6 раз в день небольшими порциями.
- Тёплая температура подаваемых блюд.
- Исключение из рациона жирного, жареного. Не рекомендуется включать раздражающую пищу: острое, маринованное, солёное, пряное, сладкое.
- Блюда готовятся на пару или отвариваются.
- Основной упор при выборе продуктов нужно делать на овощи, мясо нежирных сортов, зерновые культуры.
- Отказ от приёма спиртных напитков, курения.
Если пациент предъявляет жалобы на нарушения пищеварения, боли в животе, то ему проводят полный спектр диагностических исследований. После выявления основного заболевания, установления диагноза назначается лечение, в ходе которого лечатся и диффузные изменения.
Помимо диеты, отказа от курения и алкоголя, больному прописывают симптоматические и средства и препараты для устранения патологии.
Симптоматические лекарственные средства:
- Заместительная ферментная терапия препаратами пищеварительных ферментов: Фестал, Панкреатин. Они устраняют диспепсические расстройства: тяжесть в животе, понос, вздутие живота.
- Анальгетики ряда нестероидных противовоспалительных препаратов: Найз, Кетонов, Диклофенак, Ибупрофен. Их пьют в период ощущения острых боле в животе.
- Препараты для усиления перистальтики: Метоклопрамид, Домперидон, Церукал.
Патогенетическая терапия для устранения основного заболевания подбирается индивидуально, в зависимости от нозологической группы патологии.
Полезное видео: Диффузные изменения поджелудочной железы, выявленные при ультразвуковом исследовании
Источник
Панкреатит – воспаление поджелудочной железы бывает первичной природы – это самостоятельное заболевание, очаг воспалительного процесса в самой железе и вторичной природы – реактивный ответ ПЖ на наличие патологического процесса в близлежащих органах и тканях.
При вторичной форме болезни ключевые клинические проявления – симптоматика основной патологии, а клиника самого панкреатита отходит на второй план (как и других сопутствующих недугов, если они имеются в анамнезе пациента).
Классификация болезни на первичный и вторичный тип характеризуется большим практическим значением, поскольку нацеливает медицинского специалиста на излечение основной болезни, ведь без ее искоренения нельзя добиться успеха в терапии.
Рассмотрим, почему развивается вторичный панкреатит, какими симптомами сопровождается заболевание, как лечиться?
Причины развития вторичного панкреатита
Реактивная форма воспалительного процесса в железе – это ответ органа на раздражение каналов ПЖ. В большинстве клинических картин провоцирующим фактором выступает заброс желчи из пузыря, наличие конкрементов в протоках либо желчном пузыре, стимуляция ПЖ кислым содержимым желудка.
Вторичный хронический панкреатит в некоторых случаях развивается вследствие опухолевых новообразований в организме человека. Место локализации – органы пищеварительной системы.
Иногда причина развития патология кроется в совокупности нескольких провоцирующих факторов, которые привели к сдавливанию каналов извне. Например, из-за отечности поджелудочной железы либо опухоли, которая увеличивается и начинает сдавливать близлежащие ткани. Это может быть рак 12-перстной кишки, желчных каналов, либо головчатый панкреатит, вызванный онкологией.
Причины вторичного панкреатита:
- Рост давления в 12-перстной кишке (непосредственная причина – язвенное поражение желудка либо двенадцатиперстной кишки);
- Инфекционные процессы в организме, паразитарные заболевания, некоторые бактериальные патологии приводят к воспалительному процессу, вследствие чего формируется панкреатит;
- Закупорка каналов конкрементами (первоисточник – калькулезная форма холецистита);
- Заброс инфицированной желчи (холангит – острое воспаление в желчных каналах);
- При поражении печени и желчевыводящих каналов развивается билиарный (билиарнозависимый) панкреатит;
- Нарушение оттока желчи при ЖКБ (желчекаменная болезнь).
Если у пациента панкреатоз, код МКБ-10 – К86.1, то симптоматика болезни накладывается друг на друга. При закупорке желчных протоков заболевание проявляется спустя несколько суток от начала основной патологии.
Симптоматика выраженная и яркая, похожа на острый приступ панкреатита. При инфекционных процессах в организме воспаление ПЖ может протекать в скрытой форме, обостряется спустя 2-4 недели.
Клинические проявления
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Панкреатоз по течению воспалительного процесса бывает легкой, среднетяжелой и тяжелой степени. При первой стадии болезни признаки внешнесекреторного и внутрисекреторного нарушения не выявляются.
Панкреатит 2 степени протекает уже с симптомами этих расстройств.
Панкреатит 3 степени характеризуется упорными и длительными поносами, наблюдается прогрессирующее истощение человека, лабораторные исследования показывают дефицит полезных витаминов и минеральных компонентов.
Как уже отмечалось, клиника зависит от конкретной болезни, соответственно, именно со стороны пораженного органа и будут преобладать симптомы.
Синдромы вторичного панкреатита:
- Болевой. Болезненные ощущения наблюдаются в надчревной зоне, могут проявляться в области правого ребра. После боль «перебирается» под левое подреберье, характеризуется опоясывающей природой. Часто боль усиливается после потребления алкогольных напитков, пищи – развивается через несколько часов.
- Пищеварительный синдром связан с нарушением функциональности пищеварительной системы. Пациенты жалуются на постоянное подташнивание, многократную рвоту, привкус горечи в ротовой полости. Часто выявляется повышенное газообразование, жидкий стул чередуется с продолжительными запорами. Проблемы обостряются после потребления жирных и острых блюд.
- Интоксикационный синдром сопровождается выраженной слабостью, вялостью и сонливостью, апатией. При слабых проявлениях у пациента понижается работоспособность, он жалуется на постоянную усталость.
- Температурный синдром. Если у пациента инфекционное воспаление желчных каналов вследствие холангита, холецистита и др. заболеваний, то проявляется лихорадочное состояние. Субфебрильная температура присуща опухолевым новообразованиям, вирусному гепатиту (контакт с больным на определенном этапе инкубации заразен).
При такой симптоматике у пациента всегда диагностируется дисбиоз – состояние микрофлоры кишечника, при котором выявляется недостаточное количество полезных бактерий и избыточная концентрация патогенных микроорганизмов. Дисбактериоз проявляется из-за понижения активности ферментов. В период острого воспаления поджелудочной железы они попадают в кровь и не выполняют свои функции, соответственно, пища плохо переваривается, организму не хватает питательных компонентов. В каловых массах присутствуют волокна растительной клетчатки, много жира.
Клиника панкреатита может быть незаметной на фоне остроты основной патологии.
В такой ситуации требуется применить вспомогательные методы диагностики – лабораторные анализы и инструментальные обследования.
Диагностика и лечение вторичного панкреатита
Чтобы вылечить человека, нужно поставить правильный диагноз. Для этого используют различные методы исследования. Пациент сдает кровь на определение амилазы, урину на выявление диастазы, обязательно определяется уровень липазы. УЗИ помогает обнаружить отечность тканей поджелудочной железы, деструктивные участки, новообразования, схожие с кистами.
В качестве дополнительных методов применяют рентгенографию, МРТ, компьютерную томографию и диагностические оперативные вмешательства (например, лапароскопия).
Хронический панкреатит требует назначения медикаментозного лечения. Но в первую очередь цель терапии – нивелировать основное заболевание. Это главное условие успешного излечения, ведь если не убрать первоисточник, излечиться не получится.
Консервативная терапия начинается с диеты, вернее, полного голодания, что позволяет снизить нагрузку с ПЖ. Такая рекомендация актуальна при панкреатите, остром холецистите, язвенном поражении желудка и 12-перстной кишки.
Поскольку желудочный сок стимулирует продуцирование пищеварительных ферментов, необходимо уменьшить его кислотность. Для этого назначают ингибиторы протонной помпы и антацидные средства в капсульной и таблетированной форме:
- Омез;
- Омепразол;
- Пантопразол;
- Лансопразол.
Дополнительно назначают статины, помогающие снизить концентрацию холестерина. Последние исследования показали, что эти препараты не оказывают воздействия на поджелудочную железу, поэтому их можно использовать при панкреатите.
В современной медицинской практике применяются антисекреторные лекарства. Прием препарата Сандостатин ориентирован на угнетение секреции внутренних желез. Таблетки уменьшают количество осложнений при панкреатите, улучшают самочувствие больного, а также прогноз заболевания.
Используют антиферментные медикаменты, например, Гордокс. Лекарство не рекомендуется при беременности, индивидуальной непереносимости. Препарат применяется только в стационарных условиях, вводится внутривенно.
Если первопричина кроется в холецистите, холангите и др. бактериальных патологиях, то назначаются антибиотики:
- Ампиокс.
- Цефиксим.
- Левомицетин.
- Амоксиклав.
Если виной всему опухоль, то изначально назначается консервативное лечение, чтобы снизить выраженность клинических проявлений. Когда они стихнут, проводится радикальное хирургическое вмешательство. При язвенной патологии, которая осложнена панкреатитом, операцию делают только жизненным показаниям – кровотечение, пенетрация. Курс и тактика лечения всегда отличаются, зависят от основной болезни. Только соблюдение всех рекомендаций доктора позволит добиться стойкой ремиссии.
Информация о хроническом панкреатите предоставлена в видео в этой статье.
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Последние обсуждения:
Источник
Когда болит любой орган человеческого организма, нарушается его работа и в итоге страдают абсолютно все системы. Так, поджелудочная железа участвует в пищеварении, выработке гормонов, а также иммунной системе. Поэтому при возникновении болевых ощущений в области поджелудочной железы, стоит немедленно обратиться к врачу для получения результатах о наличии серьезных патологий этого органа и причинах их возникновения.
Основные функции поджелудочной железы
Поджелудочная железа выполняет две основные функции:
- Активно вырабатывает вещество инсулин. Если инсулина вырабатывается в недостаточном количестве, то в скором времени развивается сахарный диабет. Глюкагон же способствует нормальному обмену углеводов в организме.
- Вторая основная функция заключается в выработке ферментов и панкреатического желудочного сока, который расщепляет в организме белковые соединения. Также в панкреатическом соке есть ферменты, которые защищают слизистые стенки желудка от агрессивного воздействия кислой среды, путем ее нейтрализации.
Важно. Если хотя бы одна из этих функций дает сбой, в первую очередь страдает пищеварительная система организма. Поэтому стоит уметь на начальных этапах распознавать симптомы, а также причины расстройства и заболеваний поджелудочной железы.
Причины и симптомы болезней поджелудочной железы
Причины болезней поджелудочной железы зачастую кроются в неправильном и нерациональном питании, как следствие других сопутствующих заболеваний или же патология органа. Также немаловажное влияние имеет:
- полученные травмы этого органа;
- принятие большого количества алкоголя и наркотических веществ;
- инфекции;
- частые стрессовые ситуации;
- новообразования;
- заболевания кишечника и желчевыводящих путей.
В каждом конкретном заболевании симптомы сугубо индивидуальны. Но существует ряд клинических признаков, которые присутствуют абсолютно при любой болезни:
- Сильные болевые приступы в области живота.
- Пациента сильно тошнит.
- Систематическое расстройство пищеварения.

Рассмотрим основные болезни в области поджелудочной:
- панкреатит;
- опухоли;
- кистозные образования;
- образование камней;
- панкреонекроз.
Стоит рассмотреть влияние каждого заболевания на работу поджелудочной железы.
Заболевание панкреатитом
Это сильный воспалительный процесс в области поджелудочной. Он имеет 2 формы протекания: острое заболевание и хроническая форма недуга. Во время острого вида человек острую распирающую боль в области железы, которая может отдавать в правую или левую сторону подреберной зоны, или даже позвоночника. Основными симптомами острого панкреатита являются:
- Постоянная рвота с желчью, которая опасна обезвоживанием.
- Температура тела в норме (если панкреатит сопровождается гнойным воспалением, тогда температура тела повышается до 39-39,5 градусов).
- Кожа бледная, на ней могут проявляться кровоизлияния.
- Желтуха.
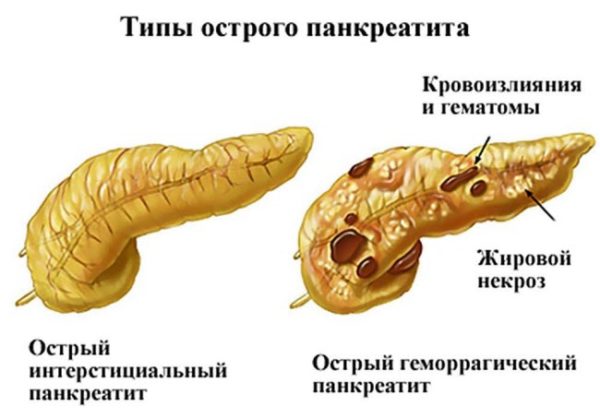
Во время начальной формы острого панкреатита человека беспокоит запор, который сменяется диареей. Также ощущается сильная сухость слизистых оболочек рта и кожи. На этом фоне развивается недостача витаминов и минералов. Человек начинает быстро терять массу тела.
При хронической форме панкреатита поврежденные стенки поджелудочной железы заменяются соединительной тканью организма. Заболевание постоянно сменяется периодами обострения и ремиссии. Причинами хронического панкреатита являются:
- злоупотребление алкогольными напитками;
- заболевания желчевыводящих путей;
- перенесенные хирургические вмешательства и травмы на печени, желчном пузыре;
- сопутствующие заболевания (гепатит, камни);
- избыточный вес.
Во время наступления стадии обострения, человек испытывает такие клинические проявления:
- Боль в подреберной области, которая моет отдавать под лопатку или в позвоночник.
- При обширном поражении поджелудочной железы наблюдается опоясывающие болевые ощущения, которые не прекращаются.
- Присоединяется тошнота, рвота, слабость, метеоризм и повышение температуры.
В основном такие симптомы проявляются сразу же после приема пищи, а их степень проявления зависит от того, насколько сильно повреждена железа. Почему панкреатит необходимо лечить? Панкреатит является одной из главных причин панкреонекроза, он может привести пациента к смерти.
Панкреонекроз
Симптомами данного заболевания являются острые болевые ощущения, отдающие в грудную клетку, подреберную область и лопатку. Боль на столько интенсивна, что приводит к потере сознания и болевому шоку. Также отмечается запор и метеоризм. Панкреонекроз – это омертвление клеток поджелудочной железы, поэтому пациенту срочно необходимо хирургическое вмешательство.
Кистозные образования
Симптомы наличия кисты поджелудочной железы зависят от величины образования и места его расположения. Так, при небольших размерах, никаких признаков человек может и не испытывать. Если же киста большая и сдавливает близ расположенные сосуды, нервные окончания и органы, то человек жалуется на сильную тупую боль в этой области.
При поражении кистой головки железы человек быстро теряет вес, испытывает вздутие живота и частые позывы к дефекации. При возникновении образования в теле или хвосте органа, стул становится бесцветным, жидким, возникает тошнота и рвота. Если к тому же присоединяется воспалительный процесс, то температура тела повышается. При большом размере кисты, ее можно обнаружить при пальпации. Менее серьезными симптомами являются: жажда, сухость слизистых рта, повышенное газообразование и кристаллы соли на кожных покровах.
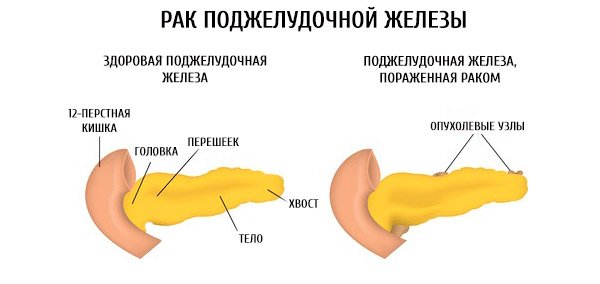
Опухоль
На появление злокачественного или доброкачественного новообразования в поджелудочной железе влияет несколько факторов: сахарный диабет, вредные привычки, малое потребление сезонных фруктов, хронический вид панкреатита и наследственность. В любом случае симптомы и лечение напрямую зависит от степени поражения органа, а также причины возникновения заболевания.
Образование камней
Образование камней в поджелудочной железе – явление редкое, но возможное. Основные причины их возникновения точно не определены, но чаще все это:
- проблемы с пакреатическим соком;
- сбои в фосфорном и кальциевом обмене;
- воспаление поджелудочных тканей;
- сопутствующие инфекции.
Ярко выраженных симптомов нет, но при больших размерах камней или их количестве человек может ощущать боль в верхней части живота, которая отдает в спинные отделы. Интенсивность болевых ощущений возрастает после приема пищи. Если камни не лечить, то возможно возникновение запоров, диареи и отсутствие аппетита.
Важно. При перемещении камней в желчные пути начинается желтуха механического типа.
Профилактика
Для того чтобы максимально предотвратить заболевания поджелудочной железы, стоит придерживаться таких правил:
- Отказаться от алкоголя или снизить его потребление до минимума.
- Соблюдать правильное и рациональное питание (побольше фруктов, овощей, злаков).
- Исключить курение.
- Питаться часто, но небольшими порциями.
- Заниматься спортом и больше двигаться.
- Исключить жирные, острые, соленые блюда и полуфабрикаты.
Также, не рекомендуется есть тяжелую пищу перед сном и есть на ходу. Принимать пищу лучше в одно и то же время, так организм привыкнет вырабатывать ферменты в одно время. Необходимо часто пить чаи с мятой и шиповником.
Заключение
Если нарушена работа в области поджелудочной, пациент должен обратить внимание на питание и по возможности его откорректировать. Если это не дает желаемого успеха, тогда обязательно стоить посетить врача. Возможно нарушения поджелудочной железы вызваны другими сопутствующими заболевания и требуют медикаментозного лечения.
Источник
