Узел забрюшинно поджелудочной железы
Поджелудочная железа – это важная часть пищеварительной системы, железистый орган, который находится в верхней половине живота.
Здоровая поджелудочная железа в состоянии нормально выполнять свою функцию не доставляя человеку никаких неудобств и лишь в случае воспалительных процессов вызывающих боль, орган дает о себе знать.
Кроме этого на сегодняшний день не редко возникают различные изменения этого органа, которые врач ультразвуковой диагностики отмечает в своем заключении, но увы не всегда озвучен диагноз. Пациента отправляют к терапевту, но и здесь редко можно услышать ответ об характере и причинах выявленных на УЗИ изменениях любого органа, в том числе и поджелудочной железы.
В этой статье я постараюсь рассказать о воспалительных процессах поджелудочной железы – остром и хроническом панкреатите, клинических проявлениях и особенностях изменений при ультразвуковом исследовании.
Норма
Поджелудочная железа расположена поперек тела, где ребра соединяются в нижней части груди, позади желудка и представляет собой продолговатую, сплющенную железу, по форме напоминает головастика.
В правой части поджелудочной железы находится так называемая «головка» (самая широкая часть органа) изгибом, уходящая в двенадцатиперстную кишку. Коническая левая часть поджелудочной железы простирается немного вверх (называется «телом»), и заканчивается возле селезенки (так называемый «хвостом»).
Неизменная поджелудочная железа
1) размеры (толщина):
- головка – 1,0-3,0 см;
- тело – 0,4 – 2,0 см;
- хвост – 0,7 – 3,5 см.
2) структура – гомогенная, мелкозернистая;
3) эхогенность – сопоставимая с эхогенностью печени и ее повышение с возрастом.
Повышенная эхогенность поджелудочной железы может наблюдаться:
- при жировой инфильтрации;
- при хроническом панкреатите;
- как вариант возрастной нормы у пожилых пацентов.
Острый панкреатит
Это заболевание занимает 3 место в структуре хирургической патологии (после аппендицита и холецистита) и представляет собой первоначально асептическое воспаление поджелудочной железы в виде диффузного поражения паренхимы в отечную фазу и объемные органиченные поражения в некротическую фазу.
Отечная форма протекает легче и лечиться консервативно, но в условиях стационара.
Некротический панкреатит, особенно гнойный, носит крайне тяжелый характер, со смертностью 20-50%, основной метод лечения – неоднократные оперативные вмешательства.
Ведущие причины:
- нарушение оттока панекреатического сока;
- злоупотребление алкоголем и острой, жирной едой;
- аллергические реакции;
- оперативные вмешательства на поджелудочной железе.
Симптомы
Методы дагностики
- УЗИ брюшной полости.
- Анализ мочи (повышение амилазы).
- Общий анализ крови (повышение лейкоцитов).
- Биохимический анализ крови (повышение альфа-амилазы и липазы, повышение билирубина обеих фракций, АлАТ, АсАТ, ЛДГ, нарушение водно-солевого баланса, липидного и белкового обмена).
- Анализ на С-реактивный белок.
- КТ.
- Лапароскопия (при необходимости).
8. Рентгенография легких, ЭКГ.
УЗИ- признаки острого отечного панкреатита
Отмечаются диффузные изменения поджелудочной железы:
- поджелудочная железа значительно увеличена в размерах;
- вся поджелудочная железа сниженной эхогенности и диффузно неоднородна;
- отмечается болезненность при проведении обследования при нажатии датчиком в проэкции поджелудочной железы;
- контуры железы неровные, нечекие, без границ с окружающей клетчаткой;
- повышение эхогенности парапанкреатической клетчатки из-за ее отека, наличие в клетчатке, окружающей поджелудочную железу и малом сальнике анэхогенных прослоек (прослойки жидкости.
УЗИ-признаки острого некротического панкреатита
Также отмечаются те же диффузные изменения поджелудочной железы, но более значительно выраженные с появлением объемных образований (гнойники), участки некротического расплавления ткани железы:
- единичные или множественные объемные ограниченные анэхогенные образования в паренхиме с гомогенным содержимым в случае некротического расплавления;
- единичные или множественные объемные ограниченные анэхогенные образования в паренхиме с изоэхогенной взвесью в случае абсцесса;
- объемные анэхогенные образования без взвеси или с изоэхогенной взвесью в малом сальнике и забрюшинном пространстве в случае гнойных затеков.
Лечение
Медикаментозное лечение при остром панкреатите в фазе отека проводится в условиях стационара:
- оптимальное обезболивание;
- подавление секреции поджелудочной железы (ингибиторы протеаз);
- спазмолитики;
- возмещение потерь жидкости и микроэлементов – нормализация водно-солевого баланса (массивная инфузионная терапия);
- антибиотики для профилактики гнойных осложнений;
- детоксикация.
При развитии некротических и гнойных осложнений показано хирургическое лечение – удаление очагов некроза с наложением наружных дренажей 4-5 раз с интервалом 3-4 суток или резекция (удаление) поджелудочной железы.
Хронический панкреатит
Может быть как результатом острого панкреатита, так и возникать самостоятельно:
- токсико-метаболический;
- наследственный;
- аутоиммунный;
- обструктивный;
- идиопатический.
Подробнее о причинах, симптомах и диагностике можно прочитать в этой статье – “Хронический панкреатит – прчины, симптомы, диагностика”.
УЗИ – признаки хронического панкреатита
При хроническом воспалении поджелудочной железы отмечаются:
- Диффузные (общие) изменения в тканях железы.
- Диффузные изменения + очаговые (объемные) изменения поджелудочной железы, которые часто принимают за опухоли:
- псевдотуморозный панкреатит;
- постнекротическая киста (ложная);
- ложная аневризма;
- билиарная гипертензия.
Диффузные изменения при хроническом панкреатите:
- поджелудочная железа обычных размеров или незначительно увеличена;
- контуры неровные, бугристые;
- эхогенность повышена;
- железа диффузно неоднородная за счет множества участков повышенной или пониженной эхогенности;
- незначительно расширен общий панкреатический проток в результате фиброза;
- в железе могут быть гиперэхогенные включения с акустической тенью (кальцинаты).
УЗИ-признаки очаговых изменений поджелудочной железы при хроническом панкреатите:
Псевдотуморозный панкреатит – ограниченое локальное поражение фрагмента поджелудочной железы сниженной эхогенности, напоминающее опухолевый узел.
По клиническим проявлениям это заболевание напоминает протекание острого панкреатита и рака.
По мере развития недуга будут проявляться такие симптомы псевдотуморозного панкреатита, как:
- ярко выраженный болевой синдром, который носит опоясывающий характер. По этой причине нередко болезненность распространяется на спину, а также в области левого и правого подреберья. Характерным признаком является то, что наблюдается усиление боли после распития алкогольных напитков и потребления пищи;
- проявления механической желтухи, к которым можно отнести приобретение кожным покровом и слизистыми желтоватого оттенка, потемнение урины и обесцвечивание каловых масс. При тяжёлом протекании недуга отмечается кожный зуд;
- приступы тошноты и рвоты;
- снижение массы тела;
- повышенное газообразование;
- нарушение процесса дефекации – выражается в чередовании запоров и диареи. Каловые массы при этом имеют неприятный зловонный запах;
- увеличение объемов живота.
КТ и МРТ – позволяют получить более детальное изображение пораженного органа.
Проводится для исключения медленнорастущей раковой опухоли.
Также проводится ЭРХПГ – для визуализации главного панкреатического протока.
Постнекротическая киста (ложная киста) – однокамерное или многокамерное анэхогенное образование со стенкой различной толщины и возможные солидные изоэхогенные включения или взвесь в полости.
Около 70% псевдокист поджелудочной железы возникают как следствие течения хронического панкреатита алкогольного генеза, перенесенных травмы поджелудочной железы, острого панкреатита и хирургических вмешательств полости.
Следует предполагать наличие псевдокист при наличии следующих проявлений:
- стойкое повышение активности амилазы в крови;
- неразрешающийся острый панкреатит;
- боль в животе при нормализации лабораторных и других признаков острого панкреатита;
- появление объемного образования в области эпигастрия после перенесенного острого панкреатита.
Осложнения:
Вторичные инфекции -10%. Визуализируются КТ по наличию пузырьков газа в полости псевдокисты в 30-40% случаев.
Разрыв -3 %. Имеет различные клинические проявления. Может протекать с клиникой острого живота. Встречаются также случаи безсимптомного вначале асцита или плеврального выпота.
Панкреатический асцит. Источник жидкости псевокиста в 70%, проток поджелудочной железы в 10-20%. Прилабораторном исследовании асцитической жидкости в ней обнаруживается большое количество амилазы и белка.
Свищи в основном являются следствием черезкожного дренирования псевдокисты. Как правило закрываются самостоятельно. При значительном отделяемом может понадобиться хирургическое вмешательство.
Обьструкция псевдокистой различных отделов ЖКТ, нижней полой вены, мочевых путей. Требуется экстренная операция.
Желтуха – 10%. Обусловлена обструкцией внепеченочных желчных путей, стенозом общего желчного протока, желчекаменной болезнью.
Псевдоаневризма -10%. Развивается вследствие кровоизлияния в псевдокисту, если она эррозирует сосуды собственной капсулы или прилежащие сосуды.
Визуально псевдокиста резко увеличивается в размерах, появляются или усиливаются боли, появляются кровопотедки на коже в области локализации псевдокисты, появляются клинические и лабораторные признаки кровотечения. Если псевдокиста соединяется с протоком поджелудочной железы, то кровотечение в него приводит к массивному желудочно-кишечному кровотечению с кровавой рвотой и/или меленой. При разрыве псевдоаневризмы развивается кровотечение в брюшную полость.
Лечение хронического панкреатита
Консервативное лечение:
- диета – стол №1;
- обезболивающие;
- подавление секреции поджелудочной железы (ингибиторы протеаз);
- спазмолитики;
- возмещение потерь жидкости и микроэлементов – нормализация водно-солевого баланса (массивная инфузионная терапия);
- цитостатики;
- гормональное лечение.
Хирургическое лечение проводиться при развитии осложнений:
- механическая желтуха;
- стеноз 12-перстной кишки;
- расширение панкреатического протока;
- стойкий болевой синдром.
Источник
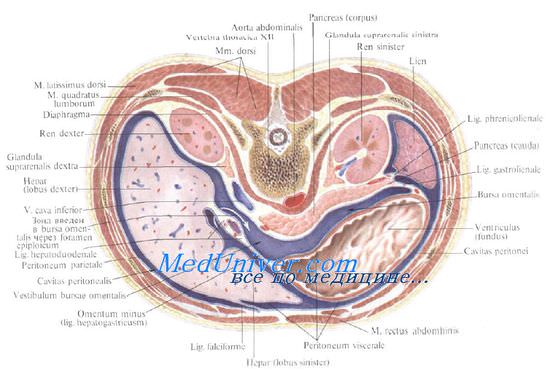
Хирургическая анатомия органов забрюшинного пространства – поджелудочной железы, почекПоджелудочная железа непосредственно не прилежит к диафрагме, но расстояние от стенок диафрагмы до хвоста поджелудочной железы не превышает 4 см, что делает весьма возможным повреждения этой части органа при ранениях диафрагмы. Ее сосудистая архитектоника представлена в хирургических атласах. В хирургии повреждений нельзя не учитывать наличие крупной артериальной ветви (дорзалыюй артерии поджелудочной железы), идущей от селезеночной (реже — от общей печеночной) артерии вниз по задней поверхности железы, обильно ее кровоснабжая.
Двенадцатиперстная кишка редко повреждается изолированно. В силу ее анатомического положения, как правило, одновременно происходит ранение головки поджелудочной железы, нижней полой и воротной вен, правой почки. На рисунке представлена проекция двенадцатиперстной кишки на поясничную область справа (правая почка на схеме не показана). Видно, что ранения этой области могут приводить к внебрюшинному повреждению двенадцатиперстной кишки.
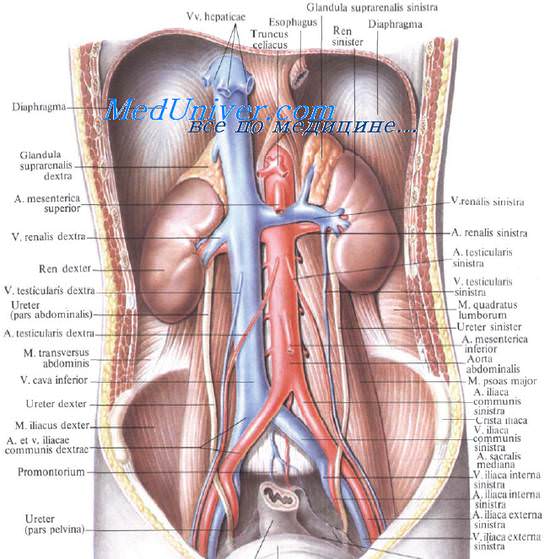
Почки расположены в забрюшинном пространстве достаточно близко друг от друга, по обе стороны от позвоночного столба. Они расположены подуглом друг к другу так, что расстояние между верхними полюсами равно 8 см, а между нижними — 11 см, из рисунке видно, что их задние поверхности (показана только левая почка) занимают достаточно большую площадь. Это делает их уязвимыми при ранениях сзади, как через поясничную область, так и через нижние мсжреберья. Следует заметить, что при нефроптозе, который встречается у женщин в 1,5% и у мужчин в 0,1 %, почки располагаются значительно ниже обычного. Задняя поверхность почек более плоская, чем передняя. Ножка каждой почки состоит из артерии, вены, мочеточника, лимфатических сосудов и нервных веток. В ворогах почки эти элементы располагаются спереди назад в следующей последовательности: вена, артерия, мочеточник.
Почка окружена несколькими фасциальными слоями, которые приходится рассекать в ходе хирургического вмешательства по поводу ранений. При чрезбрюшинном доступе сразу за задним листком брюшины расположена клетчатка параколон. Кзади от нее расположена почечная фасция, имеющая два листка: предпочечный и позадипочечный. Предпочечный листок покрывает почку и ее ножку спереди и вверху образует влагалище для надпочечника. Позадипочечная фасция покрывает заднюю поверхность почки и прикрепляется к телам позвонков, обеспечивая фиксацию почки в забрюшинном пространстве. Далее следует слой рыхлой забрюшинной клетчатки, которая вверху продолжается в клетчатку поддиафрагмального пространства, а внизу — в клетчатку малого таза. Именно в этом слое при ранениях образуется забрюшинное кровоизлияние. Сзади клетчатка отграничена поперечной фасцией, являющейся частью внутрибрюшинной фасции (f. endoabdominalis, имеющая общее строение с f. endothoracicd), за которой лежат уже мышцы поясничной области.
Почка, расположенная внутри листков почечной фасции, окружена жировым слоем (paranephron), который примыкает к собственной фиброзной капсуле почки. Эта капсула, в отличие от фиброзных оболочек, покрывающих печень и селезенку, очень легко и бескровно отделяется от почечной паренхимы. К почке спереди прилежат различные органы брюшной полости и забрюшинного пространства: справа — надпочечник, двенадцатиперстная кишка, правый изгиб ободочной кишки; слева — надпочечник, желудок, селезенка, левый изгиб ободочной кишки. В заключение следует упомянуть о связочном фиксирующем аппарате: справа – это печеночно-почечная и двенадцатиперстно-почечная связки, слева — поджелудочно-почечная и селезеночно-почечная связка. Как известно, артериальное кровоснабжение почки в основном обеспечивается почечной артерией, отходящей от брюшной аорты, при этом правая почечная артерия длиннее левой и проходит сзади нижней полой вены. Верхний полюс почки кровоснабжается, кроме того, достаточно крупной надпочечниковой артерией. К нижнему полюсу иногда подходит нижняя полярная артерия. Основная почечная артерия бывает представлена не одним, а двумя стволами. Сосудистое русло почки имеет сегментарный характер, что важно помнить при выполнении резекции почки по поводу ее ранения. Что касается хирургической анатомии других органов, которые повреждаются при изолированных и сочетанных ранениях живота, то, так же как и в отношении органов груди, эти сведения подробно представлены в атласах и руководствах, поэтому дублирование их мы полагаем излишним. – Также рекомендуем “Виды оружия и их характеристика” Оглавление темы “Хирургическая анатомия груди и живота”:
|
Источник
Оглавление темы “Топографическая анатомия поджелудочной железы.”:
- Поджелудочная железа. Топография поджелудочной железы. Проекция поджелудочной железы.
- Размеры поджелудочной железы. Форма поджелудочной железы. Протоки поджелудочной железы.
- Синтопия поджелудочной железы. Расположение поджелудочной железы. Топографическая анатомия поджелудочной железы.
- Отношение поджелудочной железы к брюшине. Кровоснабжение поджелудочной железы.
- Венозный отток от поджелудочной железы. Лимфоотток поджелудочной железы. Иннервация поджелудочной железы.
Поджелудочная железа. Топография поджелудочной железы. Проекция поджелудочной железы.
Поджелудочная железа расположена в забрюшинном пространстве ретроперитонеально, позади желудка и сальниковой сумки, в верхней половине живота. Основная масса железы выделяет секрет через выводные протоки в двенадцатиперстную кишку; меньшая часть железы в виде так называемых островков Лангерганса (insulae pancreatiсае [Langerhans]) относится к эндокринным образованиям и выделяет в кровь инсулин, регулирующий содержание сахара в крови.
Поджелудочную железу относят к верхнему этажу брюшинной полости, поскольку функционально и анатомически она связана с двенадцатиперстной кишкой, печенью и желудком.
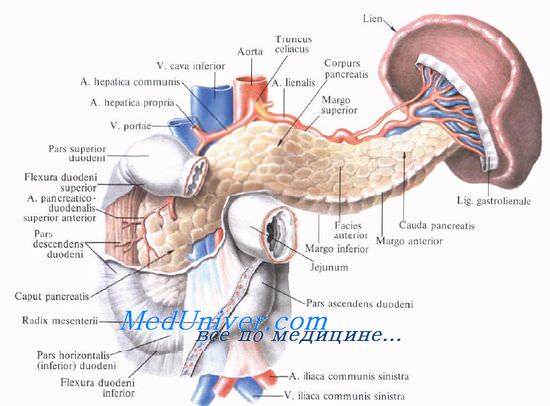
Поджелудочную железу разделяют на три отдела: головку, тело и хвост. Выделяют также участок между головкой и телом — шейку железы.
Топография поджелудочной железы. Проекция поджелудочной железы.
На переднюю брюшную стенку поджелудочная железа проецируется в эпигастральной, частично в пупочной и в левой подреберной областях. Верхний край поджелудочной железы проецируется на переднюю брюшную стенку по линии, проходяшей справа налево через середину расстояния между мечевидным отростком и пупком (уровень тела I поясничного позвонка). При этом правая часть линии лежит несколько ниже горизонтали, а левая — выше.
В целом можно сказать, что по отношению к горизонтальной плоскости поджелудочная железа чаще расположена косо: головка железы лежит ниже, а тело и хвост — выше.
Размеры поджелудочной железы. Форма поджелудочной железы. Протоки поджелудочной железы.
Форма поджелудочной железы чаще вытянутая. В среднем длина поджелудочной железы равна 16—17 см. Головка ее наиболее широкая (до 5 см) и толстая (1,5—3,5 см). Тоньше и уже она в хвостовой части (примерно 2×2 см). Капсулы pancreas не имеет, благодаря чему резко бросается в глаза ее дольчатое строение. Однако тело pancreas имеет фасциальный покров на задней поверхности; головка железы имеет фасциальный покров и спереди, и сзади.
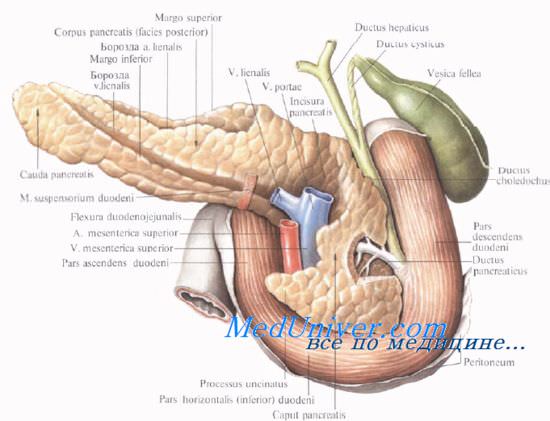
Выводная система поджелудочной железы начинается с мелких дольковых протоков, которые впадают в основной и добавочный протоки.
Проток поджелудочной железы, ductus pancreaticus, или вирсунгов проток [Wirsung], идет от хвоста к головке железы, располатаясь в хвосте и теле на середине высоты и на равном расстоянии от передней и задней поверхности железы, в головке — ближе к ее задней поверхности. Диаметр протока равен 2 мм в хвосте, 2—3 мм — в теле и 3—4 мм — в головке железы. В области большого дуоденального (фатерова) сосочка он соединяется с ductus choledochus или открывается самостоятельно.
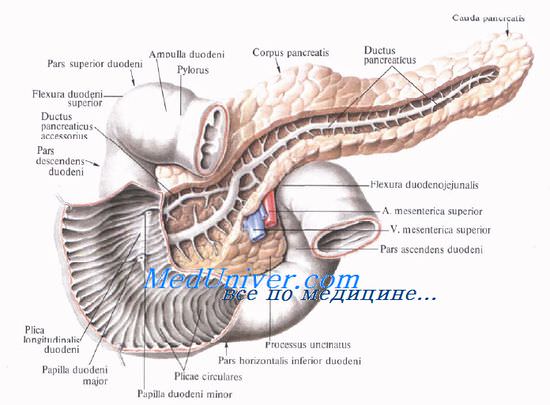
Проток поджелудочной железы у места соединения с ductus choledochus имеет собственный гладкомышечный сфинктер, m. sphincter ductus pancreatici, сфинктер Одди [Oddi], функционирующий совместно со сфинктером печеночно-поджелуд очной ампулы [Vater]. Все сфинктеры общего желчного протока и протока поджелудочной железы называют также четырехкомпонентным сфинктером Бой-дена [Boyden].
В результате деятельности этого сфинктера в двенадцатиперстную кишку поступает только поджелудочный сок или поджелудочный сок и желчь вместе.
Добавочный проток поджелудочной железы, ductus pancreaticus accessorius [Santorini], располагается выше основного и соединяется с главным протоком в головке на расстоянии 2,5—3,5 см от устья последнего.
Однако почти в трети случаев добавочный проток открывается в двенадцатиперстную кишку самостоятельно, на papilla duodeni minor [Santorini], который располагается выше большого сосочка.
Видео анатомии поджелудочной железы
Синтопия поджелудочной железы. Расположение поджелудочной железы. Топографическая анатомия поджелудочной железы.
Головку поджелудочной железы охватывает сверху, снаружи и снизу двенадцатиперстная кишка, прочно фиксируя ее вместе с общим желчным и поджелудочными протоками.
Позади головки поджелудочной железы наиболее кнаружи располагается нижняя полая вена. Кнутри от нее, прилегая к головке или в ее толще, проходит ductus choledochus. Рядом с ним располагается v. mesenterica superior, затем одноименная артерия. Эти сосуды лежат в incisura pancreatis.
Выйдя из-под нижнего края поджелудочной железы, верхние брыжеечные сосуды ложатся на переднюю поверхность горизонтальной или восходящей части двенадцатиперстной кишки. Верхние брыжеечные сосуды и нижнюю полую вену разделяет расположенный на нижнем крае головки крючковидныи отросток, processus uncinatus [Winslow].
Позади головки поджелудочной железы происходит слияние верхней брыжеечной и селезеночной вен, в результате чего образуется воротная вена, v. portae.
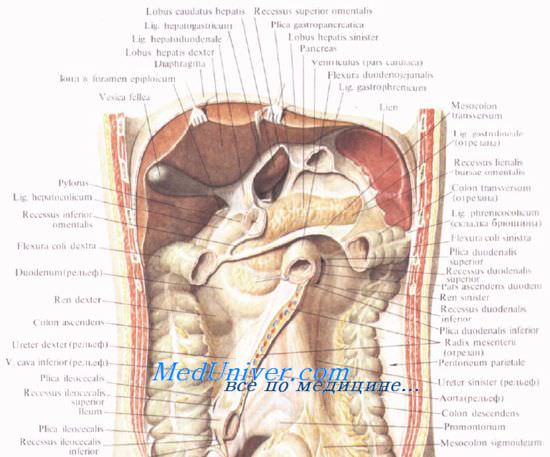
Опухоли головки поджелудочной железы могут сдавить воротную вену, в результате чего возникает портальная гипертензия, сопровождающаяся определенным симптомокомплексом: резким увеличением селезенки (спленомегалией), скоплением жидкости в брюшинной полости (асцитом) и кровотечением из расширенных вен в области портокавальных анастомозов. К уже известным анастомозам на передней брюшной стенке и в области пищеводно-кардиального соединения следует добавить и портокаваль-ные анастомозы в области прямой кишки (о них речь пойдет ниже). Опухоль может сдавить и расположенный рядом ductus choledochus, что проявляется развитием механической желтухи.
Иногда головка поджелудочной железы располагается ниже брыжейки, тогда она может прилегать к брюшине в области sinus mesentericus dexter. В этом случае спереди от нее лежат петли тонкой кишки и правая часть поперечной ободочной кишки.
Тело поджелудочной железы представляет среднюю, наибольшую часть органа. На передней поверхности тела расположен выступающий вперед сальниковый бугор, tuber omentale. Передняя поверхность тела поджелудочной железы прилегает к заднему листку париетальной брюшины, являющейся задней стенкой сальниковой сумки, а через нее — к задней стенке желудка. Сальниковый бугор часто располагается вблизи нижней поверхности правой доли печени.
У верхнего края тела поджелудочной железы располагается truncus coeliacus. По верхнему краю тела в правой его части идет a. hepatica communis, а влево позади верхнего края железы или вдоль него, иногда заходя на переднюю поверхность, располагается селезеночная артерия, a. splenica (lienalis), направляющаяся к селезенке.
Позади тела поджелудочной железы, ниже артерии, располагается v. splenica (lienalis), образующая углубление в ткани железы. Несколько глубже позади тела и хвоста железы располагаются почечные и нижние надпочечные сосуды, левая почка и надпочечник.
Нижний край поджелудочной железы прилегает к брыжейке поперечной ободочной кишки. Снизу к телу прилегает flexura duodenojejunalis.
Слева, к хвосту поджелудочной железы, прилегает flexura coli sinistra.
Отношение поджелудочной железы к брюшине. Кровоснабжение поджелудочной железы.
Брюшина покрывает переднюю и нижнюю поверхности поджелудочной железы, задняя поверхность железы совершенно лишена брюшины. Брюшинные связки представляют собой складки брюшины при ее переходе на переднюю поверхность органа с соседних областей.
У верхнего края поджелудочной железы располагаются две упомянутые выше складки: желудочно-поджелудочная и печеночно-поджелудочная. Поджелудочно-селезеночная, lig. pancreaticosplenicum, и поджелудочно-ободочная, lig. pancreaticocolicum, связки являются участками желудочно-селезеночной и диафрагмально-селезеночной связок.
Хвост поджелудочной железы иногда покрыт брюшиной со всех сторон, что бывает связано с наличием хорошо выраженной lig. pancreaticosplenicum. В этом случае хвост обладает определенной подвижностью.
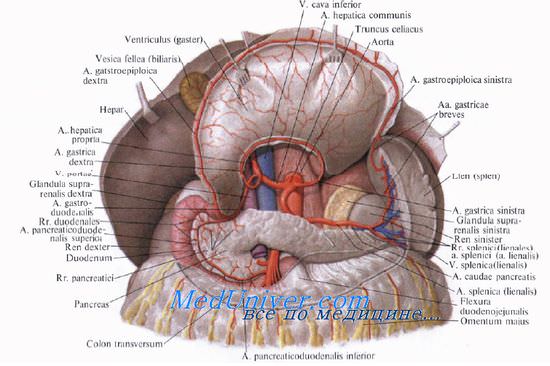
Кровоснабжение поджелудочной железы
Кровоснабжают поджелудочную железу ветви общей печеночной, селезеночной и верхней брыжеечной артерий. Сверху к головке железы подходит a. gastroduodenalis, от которой отходит а. pancreaticoduodenalis superior, дающая переднюю и заднюю ветви.
A. pancreaticoduodenalis inferior начинается обычно от верхней брыжеечной артерии или от ее ветви. Она также делится на переднюю и заднюю ветви. Верхние и нижние панкреатодуоденальные артерии анастомозируют друг с другом, образуя артери&чьные дуги, от которых отходят ветви к головке поджелудочной железы и к двенадцатиперстной кишке.
От селезеночной артерии и реже от общей печеночной отходит относительно крупная большая поджелудочная артерия, а. рапсrеatica magna, которая позади тела железы идет к ее нижнему краю, где делится на правую и левую ветви. Кроме этой артерии, к хвосту и телу железы от a. splenica (lienalis) отходят rr. pancreatici.
Учебное видео анатомии чревного ствола и его ветвей
Венозный отток от поджелудочной железы. Лимфоотток поджелудочной железы. Иннервация поджелудочной железы.
Отток венозной крови от поджелудочной железы происходит непосредственно в воротную вену и ее главные притоки: vv. splenica (lienalis) et mesenterica superior. Вены сопровождают верхние и нижние панкреатодуоденальные артерии и тоже образуют дуги на передней и задней поверхности головки поджелудочной железы.
Лимфоотток от поджелудочной железы происходит сначала в пилорические, верхние и нижние панкреатодуоденальные, верхние и нижние поджелудочные, а также селезеночные узлы. Затем лимфа направляется в чревные узлы.
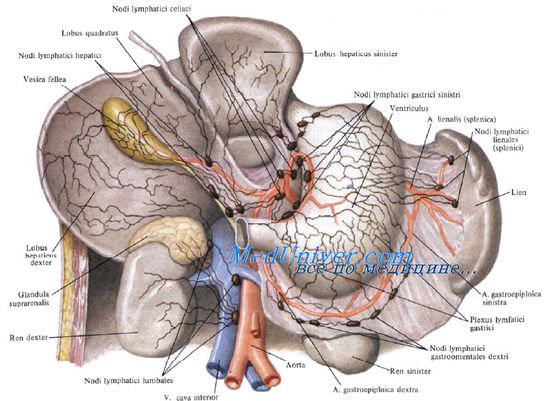
Иннервируют поджелудочную железу ветви нескольких сплетений: чревного, печеночного, верхнебрыжеечного, селезеночного и левого почечного.
Нервы к поджелудочной железе подходят большей частью вместе с сосудами, образуя на поверхности и внутри железы единое нервное сплетение (plexus pancreaticus). Оно представляет собой мощную рефлексогенную зону, раздражение которой может вызвать шоковое состояние.
Видео урок топографической анатомии и оперативной хирургии брюшной полости. Кишечные швы
– Вернуться в оглавление раздела “Топографическая анатомия и оперативная хирургия живота”
Редактор: Искандер Милевски. Дата последнего обновления публикации: 11.9.2020
Источник