Распространенность рак поджелудочной железы
СТАТИСТИКА РАКА ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ
Е.М. Аксель, Т.И. Ушакова
ФГБУ «НМИЦ онкологии им. Н.Н. Блохина» Минздрава России, Москва
В 1998 г. раком поджелудочной железы (РПЖ) в России заболело около 13 тыс. человек. Абсолютное число заболеваний выросло, по сравнению с 1989 г., на 2 тысячи [1]. В структуре заболеваемости злокачественными новообразованиями (Рис.1) его доля составила 3,1% у мужчин (12 ранговое место) и 2,7% у женщин (10 ранговое место).
Удельный вес РПЖ у мужчин колебался от 1,9-2,2% в США, Канаде, Азербайджане и Таджикистане до 3,4-3,6% в Финляндии, Норвегии, Украине, Москве, Санкт-Петербурге [1,4,5,7].
По данным Американского противоракового общества [3], РПЖ занимает 6-ое место у мужчин после рака легкого, толстой кишки, простаты, мочевого пузыря, меланомы и 7-ое место у женщин после рака молочной железы, легкого, толстой кишки, тела матки, яичников, мочевого пузыря.
Минимальная доля РПЖ среди злокачественных новообразований у женщин отмечена в Таджикистане и Узбекистане (по 1,4%), максимальная – в Финляндии (3,6%) и Москве (3,3%).
Доля этой формы рака среди всех злокачественных новообразований органов пищеварения составила 10,3%, что соответствует четвертому ранговому месту после опухолей желудка, ободочной и прямой кишки.
РПЖ редко встречается у лиц до 40 лет, заболеваемость резко возрастает с увеличением возраста. РПЖ обычно характеризуется бессимптомным течением, и этим обусловливается сложность ранней диагностики этого заболевания. Академик В.Х. Василенко говорил, что “распознавание рака поджелудочной железы и тем более излечение от этого недуга представляют одну из наиболее трудных задач клинической медицины”. Возрастные показатели заболеваемости РПЖ в России максимальны в возрасте 70 лет и старше (Рис.2).
Рак поджелудочной железы наиболее распространен в экономически развитых странах и, наоборот, реже встречается в африканских странах, Индии, Вьетнаме, Японии, Южной Америке [9,13]. Возможно, что разница в заболеваемости обусловлена трудностями распознавания и распространенностью факторов риска [2,16,26]. По данным многих авторов [10,15,18,20,23,24,25], повышенный риск отмечен среди курильщиков, больных диабетом, хроническим панкреатитом и циррозом печени. Повышенное потребление животных белков и жиров также является одним из существенных факторов риска [19,26].
В литературе отмечается развитие РПЖ в качестве второй метахронной опухоли при первично-множественной форме. По данным программы SEER [21,22], относительный риск возникновения РПЖ после рака легкого для мужчин составлял ОР=1.3 при 95% ДИ 1.0-1.6, и для женщин ОР=2.5, при 95% ДИ 1.9-3.2. Повышенный риск был также установлен после опухолей головы и шеи (ОР=1.8, 95% ДИ 1.2-2.5) и мочевого пузыря только у женщин (ОР 1.5, 95% ДИ 1.1-2.0). У мужчин риск развития РПЖ в качестве второй метахронной опухоли статистически значимо увеличен после рака предстательной железы (ОР=1.2, 95% ДИ 1.1-1.3), снижен при лимфомах (ОР=0.2, 95% ДИ 0.0-0.8). Риск первичной множественности РПЖ возрастает после табако-зависимых форм опухолей, особенно для женщин.
В странах Европейского союза максимальные показатели заболеваемости (мировой стандарт) отмечены в Австрии, Финляндии, Ирландии и Дании [6,7,8,12,17,21], а среди экономических регионов России [1] – в Дальневосточном, Северо-западном и Западно-Cибирском районах (Табл.3,4).
Таблица 3.
Заболеваемость и смертность от рака поджелудочной железы в странах Европейского Союза (мировой стандарт) [17].
| Страна | Заболеваемость и ранг | Смертность и ранг | ||
|---|---|---|---|---|
| Мужчины | Женщины | Мужчины | Женщины | |
| Австрия | 9,5 (1) | 6,8 (1-2) | 8,7 (1-2) | 5,9 (5-6) |
| Бельгия | 5,5 (10-12) | 3,3 (10) | 7,5 (9-10) | 4,6 (9) |
| Дания | 7,7 (4) | 6,3(3) | 8,2 (5) | 6,8 (2) |
| Финляндия | 9,2 (2) | 6,8 (1-2) | 8,4 (3-4) | 7,1 (1) |
| Франция | 5,5 (8) | 2,8 (11-12) | 7,2 (12) | 3,7 (11) |
| Германия | 6 (8) | 3,8 (8) | 8,1 (6) | 5 (8) |
| Греция | 4,7 (13) | 2,5 (13) | 5,8 (13-15) | 3,1 (13-14) |
| Ирландия | 8,7 (3) | 5,9 (4) | 8,7 (1-2) | 6,3 (4) |
| Италия | 5,9 (9) | 3,4 (9) | 7,5 (9-10) | 4,4 (10) |
| Люксембург | 5,5 (10-12) | 2,8 (11-12) | 8,4 (3-4) | 2,7 (15) |
| Нидерланды | 6,8 (7) | 4,6 (7) | 7,6 (8) | 5,9 (5-6) |
| Португалия | 4,5 (14) | 2,4 (14-15) | 5,8 (13-15) | 3,2 (12) |
| Испания | 4,4 (15) | 2,4 (14-15) | 5,8 (13-15) | 3,1 (13-14) |
| Швеция | 6,9 (6) | 5,7 (5) | 7,9 (7) | 6,5 (3) |
| Англия | 7,1 (5) | 5,5 (6) | 7,3 (11) | 5,3 (7) |
| Европейский Союз | 6,1 | 3,9 | 7,4 | 4,6 |
Средний возраст заболевших РПЖ мужчин в России (63 года) меньше, чем в США (69 лет), это же относится и к женщинам – 70 против 73 лет.
Если в развитых странах Европы и Америке наблюдается снижение заболеваемости РПЖ у мужчин, то в нашей стране эту тенденцию скорее можно назвать стабильной, так как незначительный рост статистически не является достоверным. Отсутствие динамики заболеваемости у женского населения России за последние 15 лет соответствует данным, полученным в ряде промышленно-развитых стран Европы и США [6,11,22,27]. Общий прирост числа вновь выявленных РПЖ за 1990-1998 гг. в странах СНГ колебался от 6,3% (у женщин в Казахстане) до 18,3% у мужчин в России. Наиболее выраженным он был за счет увеличения риска заболеть у мужчин в России (11,2%) и у женщин в Беларуси (4,8%). В связи с изменением риска заболеть существенно уменьшилось число заболеваний РПЖ на Украине. В 1998 г. стандартизованный показатель заболеваемости РПЖ в Казахстане (8,8) и на Украине (9,9) был выше средне российского (8,2) у мужчин.
Таблица 4.
Заболеваемость раком поджелудочной железы населения России в 1998 г. (мировой стандарт).
| Экономический район | Мужчины | Женщины | ||
|---|---|---|---|---|
| Структура (%) | На 100 тыс. населения | Структура (%) | На 100 тыс. населения | |
| Северный район | 3,5 | 9,5 | 3 | 4,4 |
| Северо-западный район | 3,5 | 9,5 | 2,9 | 4,7 |
| Центральный район | 3,1 | 8,1 | 2,8 | 4,1 |
| Волго-Вятский район | 3,3 | 8,6 | 2,7 | 3,4 |
| Центрально-Черноземный район | 2,7 | 7,2 | 2,3 | 3,2 |
| Поволжский район | 2,9 | 7,9 | 2,5 | 3,9 |
| Северо-Кавказский район | 3,1 | 7,3 | 2,6 | 4 |
| Уральский район | 3,2 | 8,7 | 2,8 | 4,2 |
| Западно-Сибирский район | 3,2 | 9,2 | 2,9 | 4,9 |
| Восточно-Сибирский район | 3,3 | 8,1 | 2,8 | 4,3 |
| Дальневосточный район | 3,6 | 9,8 | 2,9 | 5,1 |
РПЖ остается одной из главных причин смерти больных онкологического профиля. Получить данные по смертности от этой формы рака в России и странах СНГ на сегодня не представляется возможным, так как они включены в сборную группу “опухоли других органов пищеварения и брюшины”. Однако можно предположить с огромной степенью вероятности, что тенденции, наблюдаемые в других странах, сохраняются и для России. В США к 2000 г. прогнозировали 28200 смертей от РПЖ [4]. За последние 20 лет показатели смертности от РПЖ у мужчин медленно, но статистически значимо снизились (около -0,9% в год), в то время как те же показатели незначительно выросли у женщин. Около 5% всех онкологических смертей в США связаны с РПЖ (пятая причина)[3,22].
По данным онкологических регистров Европы и Америки, показатели популяционной относительной выживаемости без учета стадии составляют 19-20% для 1-годичной, 2-4% – для 5-летней [4,6,7,8,12,13,14].
Список литературы:
1. Трапезников Н.Н., Аксель Е.М. Заболеваемость злокачественными новообразованиями и смертность от них населения стран СНГ в 1998 г. М., 2000, 270 с.
2. Ahlgren J.D. Epidemiology and risk factors in pancreatic cancer. Sem. in Oncol. 1996; 23:241-250.
3. Сancer Facts and Figures – 1999. American Cancer Society
4. Robert T., Greenlee et al. Cancer Statistics, 2000. CA Cancer J Clin 2000; 50:7-33, https://www.ca-journal.org.
5. Canadian Cancer Statistics 1999. Canadian Cancer Society, 1999, 76 p. https://www.cancer.ca
6. Fighting cancer on all fronts. Scientific Yearbook 1997-98. // Cancer research campaign, England, 1998, https://www.crc.org.uk
7. Cancer in Norway 1995. The Cancer Registry of Norway, 1998, 98 p.
8. Cancer Incidence in Finland 1996 and 1997, Cancer Society of Finland, Helsinki, 2000, 51 p., https://www.cancerregistry.fi
9. Dhir V; Mohandas KM Epidemiology of digestive tract cancers in India IV. Gall bladder and pancreas. // Indian J Gastroenterol 1999 Jan-Mar; 18 (1): 24-8.
10. Ekbom A; McLaughlin JK; Karlsson BM et al. Pancreatitis and pancreatic cancer: a population-based study. // J Natl Cancer Inst 1994 Apr 20; 86 (8): 625-7.
11. Engeland A. Trends in the incidence of smoking-associated cancers in Norway, 1954-93. // Int J Cancer 1996 Sep 27; 68 (1): 39-46.
12. Gatta G; Sant M; Micheli A, et al. Survival for digestive system tumors: Italian population-based data and international comparisons. // Ann Ist Super Sanita 1996; 32 (4): 513-25.
13. Hanai A; Fujimoto I. Trends of cancer occurrence and survival in Japan, and in Osaka. // Gan To Kagaku Ryoho 1992 Jul; 19 (7): 933-40.
14. Ji BT; Chow WH; Dai Q; Cigarette smoking and alcohol consumption and the risk of pancreatic cancer: a case-control study in Shanghai, China. // Cancer Causes Control 1995 Jul; 6 (4): 369-76.
15. Jin F; Devesa SS; Chow WH; Cancer incidence trends in urban Shanghai, 1972-1994: an update. // Int J Cancer 1999 Nov 12; 83 (4): 435-40.
16. Europian Journal of Cancer, 1997, v.33, N7, p.1075-1107.
17. Karlson BM; Ekbom A; Josefsson S et al. The risk of pancreatic cancer following pancreatitis: an association due to confounding? //Gastroenterology 1997 Aug; 113 (2): 587-92.
18. Launoy G; Grosclaude P; Pienkowski P, et al. Digestive cancers in France. Comparison of the incidence in 7 departments and estimation of incidence in the entire country of France. // Gastroenterol Clin Biol 1992; 16 (8-9): 633-8.
19. Lowenfeis A.B., Maisonnerve P., Cavallini G., et.al. An International Pancreatitis Study Group. Pancretitis and the risk of pancreatic cancer. N.Engl.j.Med.1993; 328:1433.
20. Marquez Contreras E; Casado Martinez JJ et al. Tendencias de la mortalidad por cancer en la provincia de Huelva (1980-1991). // Aten Primaria 1996 Jun 30; 18 (2): 58-63.
21. NCI’s Surveillance, Epidemiology and End Results (SEER) website at: https://seer.cancer.gov/
22. Neugut AI; Ahsan H; Robinson E. Pancreas cancer as a second primary malignancy. A population-based study. // Cancer 1995 Aug 15; 76 (4): 589-92 background.
23. Partanen TJ; Vainio HU; Ojajarvi IA; Kauppinen TP. Pancreas cancer, tobacco smoking and consumption of alcoholic beverages: a case-control study. // Cancer Lett 1997 Jun 3; 116 (1): 27-32.
24. Sigvardsson S; Hardell L; Przybeck TR; Cloninger R. Increased cancer risk among Swedish female alcoholics. //Epidemiology 1996 Mar; 7 (2): 140-3.
25. Silverman DT; Schiffman M et al. Diabetes mellitus, other medical conditions and familial history of cancer as risk factors for pancreatic cancer. // Br J Cancer 1999 Aug; 80 (11): 1830-7.
26. Wong O; Foliart DE. Epidemiological factors of cancer in Louisiana. // J Environ Pathol Toxicol Oncol 1993 Oct-Dec; 12 (4): 171-83.
Copyright © Российское общество клинической онкологии (RUSSCO)
Полное или частичное использование материалов возможно только с разрешения администрации портала.
Источник
Дата публикации 20 ноября 2017Обновлено 17 декабря 2020
Определение болезни. Причины заболевания
Рак поджелудочной железы — это злокачественная опухоль, развивающаяся из измененных клеток поджелудочной железы.
Заболеваемость раком поджелудочной железы
Рак поджелудочной железы находится на шестом месте среди остальных злокачественных образований по частоте возникновения.[1] С 1987 г. уровень заболеваемости раком поджелудочной железы в нашей стране вырос на 30 %, заболеваемость среди женщин составляет 7,6, среди мужчин — 9,5 на 100 тыс. чел.[2] Специалисты отмечают, что распространенность заболевания во всём мире будет расти.[3] Согласно прогнозам, число больных раком поджелудочной железы в 2020 году по сравнению с показателями последних двадацати лет будет выше на 32 % в развитых странах, а в развивающихся — на 83%, достигнув 168453 и 162401 случаев соответственно.[4] В 75 % случаев заболевание поражает головку поджелудочной железы.
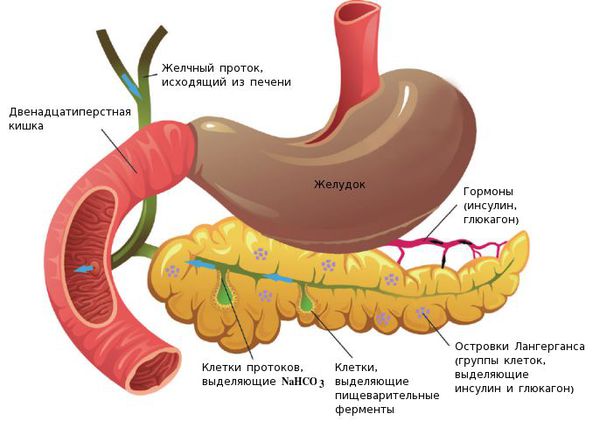
Анатомия и физиология поджелудочной железы:
Факторы риска
Основными факторами риска развития рака поджелудочной железы считается:
- табакокурение (у 1-2 % курильщиков развивается рак поджелудочной железы);
- сахарный диабет (риск развития заболевания у диабетиков выше на 60 %);
- хронический панкреатит (рак поджелудочной железы развивается в 20 раз чаще);
- возраст (риск развития рака поджелудочной железы увеличивается с возрастом. Более 80 % случаев заболевания развивается в возрасте от 60 до 80 лет);
- расовая принадлежность (исследования в США показали, что рак поджелудочной железы чаще встречается у афроамериканцев, чем у белых. Возможно, это частично объясняется социально-экономическими причинами и курением сигарет);
- пол (заболевание чаще встречается у мужчин, чем у женщин);
- ожирение (значительно увеличивает риск развития рака поджелудочной железы: 8% случаев связано именно с ним);
- диета (диеты с обилием мяса, высоким содержанием холестерина, жареной пищи способны увеличить риск развития заболевания);
- генетика (ряд унаследованных онкологических синдромов увеличивает риск развития заболевания, например, рак молочной железы, семейный атипичный синдром множественной меланомы, наследственный синдром колоректального рака).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы рака поджелудочной железы
Ранние симптомы
Зачастую на начальных стадиях признаки рака поджелудочной железы не выражены, и заподозрить его наличие позволяют субъективные ощущения.
Первыми симптомами рака поджелудочной железы могут быть:
- тяжесть или дискомфорт в верхних отделах живота;
- появление признаков сахарного диабета (жажда, повышение уровня сахара в крови и т. д.);
- частый, жидкий стул.
К первым симптомам рака поджелудочной также относят потерю аппетита и быструю утомляемость.
Поздние симптомы
При прогрессировании заболевания могут появиться другие симптомы рака поджелудочной железы:
- боли при раке поджелудочной железы возникают в верхних отделах живота с иррадиацией в спину;
- желтушность кожных покровов и белков глаз (обусловленная нарушенным оттоком желчи из печени в кишечник);
- тошнота и рвота (в результате сдавливания опухолью двенадцатиперстной кишки);
- интоксикация — рак поджелудочной железы может также препятствовать выработке пищеварительных ферментов в поджелудочной железе и нарушать расщепление пищи, что вызывает вздутие живота, газы и зловонную диарею.
- потеря массы тела.
Однако все эти симптомы рака поджелудочной железы неспецифические, и при их появлении необходимо проведение комплекса диагностических процедур.[5]
Классификация и стадии развития рака поджелудочной железы
В зависимости от локализации опухоли:
- рак головки поджелудочной железы;
- рак перешейка поджелудочной железы;
- рак тела поджелудочной железы;
- рак хвоста поджелудочной железы.
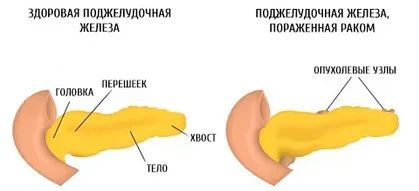
Также выделяют тотальное поражение поджелудочной железы.
В зависимости от гистологической формы заболевания (определяется по результатам гистологического исследования опухоли):
- протоковая аденокарцинома (встречается в 80-90 % случаев);
- нейроэндокринные опухоли (инсулинома, гастринома, глюкагонома и т.д.);
- кистозные злокачественные опухоли (муцинозная, серозная);
- другие редкие гистологические формы.
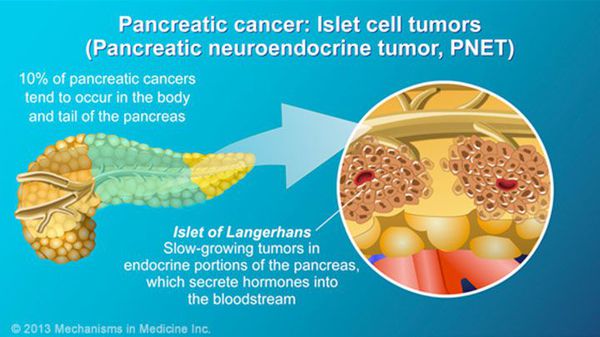
Степени рака поджелудочной железы
Описание развития онкологии по системе TNM:
| Стадия | Описание |
|---|---|
| I | Опухоль небольшая, не выходящая за пределы поджелудочной железы. Метастазы отсутствуют. |
| II | Распространение опухоли за пределы органа, но без вовлечения в процесс крупных артериальных сосудов. Имеются метастазы в лимфоузлы, метастазов в другие органы нет. |
| III | Прорастание опухоли в крупные артериальные сосуды при отсутствии метастазов в другие органы. |
| IV | Имеются метастазы в другие органы. |
Т (tumor — опухоль) — размер опухоли; N (nodus — узел) — состояние лимфатических узлов; М (metastasis — метастазы) — наличие метастазов [6].
Рак поджелудочной железы с метастазами в другие органы:
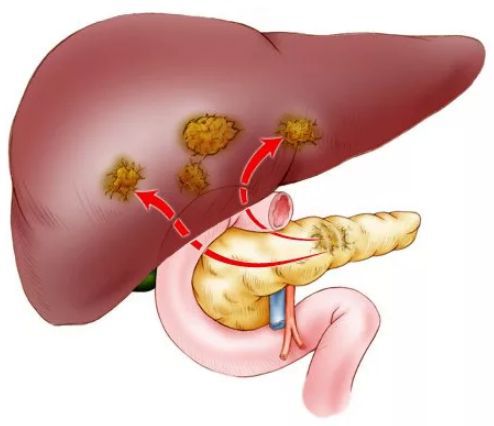
Метастазы в поджелудочной железе
Примерно 2 % случаев рака поджелудочной железы — это метастазы из других органов. Наиболее распространённые первичные очаги рака, приводящие к появлению метастазов в поджелудочной железе:
- рак почки;
- колоректальный рак;
- меланома;
- рак молочной железы;
- рак лёгкого;
- саркома [10].
Осложнения рака поджелудочной железы
Если образование располагается в теле или хвосте поджелудочной железы, то развитие осложнений зачастую происходит при 4-ой стадии заболевания, и связаны они прежде всего с раковой интоксикацией.
При расположении опухоли в головке поджелудочной железы могут развиться следующие осложнения:
- Механическая желтуха
Проявления: пожелтение белков глаз, кожных покровов, потемнение мочи, кал становится светлым. Первым признаком развивающейся механической желтухи может быть кожный зуд. Развитие этого осложнения связано с прорастанием опухоли в протоки, обеспечивающие доставку желчи из печени в двенадцатитиперстную кишку. Чаще всего, прежде чем приступить к радикальному оперативному лечению, необходимо купировать признаки желтухи (наиболее приемлемой методикой является миниинвазивное дренирование желчных протоков под ультразвуковым сканированием).
- Дуоденальная непроходимость
Проявления: тошнота, рвота, чувство тяжести и переполнения желудка. Развивается это осложнение в связи с тем, что опухоль из головки поджелудочной железы распространяется в двенадцатитиперстную кишку, в результате чего перекрывается просвет кишки, и пища не может выйти из желудка в нижележащие отделы тонкой кишки.
- Кишечное кровотечение
Проявляется рвотой темного цвета («кофейная гуща») или появлением кала черного цвета. Это связанно с распадом опухоли, и, как следствие, возникновением кровотечения.
- Тромбоз
Рак поджелудочной железы повышает свёртываемость крови, что может привести к венозной и артериальной тромбоэмболии [9].
Диагностика рака поджелудочной железы
Основные инструментальные методы диагностики:
- УЗИ органов брюшной полости (в том числе эндоскопическое);
- рентгеновская компьютерная томография (РКТ);
- МРТ;
- эзофагогастродуоденоскопия (ЭГДС).
Диагностика с помощью анализа крови и ультразвукового резонансного метода
Современные ультразвуковые аппараты позволяют уточнить локализацию опухоли, ее размеры и взаимоотношение с крупными сосудами брюшной полости. Однако, более точное расположение опухоли, наличие отдаленных метастазов, вовлечение в опухолевый процесс сосудов брюшной полости позволяет оценить компьютерная томография органов брюшной полости с внутривенным контрастированием.
Практическое значение имеют определения онкологических маркеров сыворотки крови: СА 19.9 и РЭА (раково-эмбриональный антиген), повышение которых может косвенно говорить о наличии раковой опухоли у пациента. К сожалению, эти анализы не специфичны, и показатели могут быть повышены и при других заболеваниях, таких как рак толстой кишки, желудка и др.
Магнитно-резонансная томография
Вместо компьютерной томографии возможно проведение магнитно-резонансной томографии, но обязательным условием является применение внутривенного контрастирования.
Позитронно-эмиссионная томография
Существуют более дорогие диагностические методики, например, позитронно-эмиссионная томография, но выполнение её как первого метода исследования нецелесообразно в связи с высокой стоимостью.
Пункционная биопсия опухоли
При необходимости врач может рекомендовать выполнение пункционной биопсии опухоли. Это может быть необходимо для определения гистологического типа опухоли и подбора индивидуального лечения.
Лечение рака поджелудочной железы
Лечение рака поджелудочной железы предполагает применение хирургических и химиотерапевтических методов.
Особенности лечения на разных стадиях
Когда нужна операция при раке поджелудочной железы — зависит от гистологической формы заболевания и её стадии.
При аденокарциноме поджелудочной железы радикальное оперативное лечение (полное удаление опухоли) возможной только при I и II стадиях, затем выполняют курсы химиотерапии. При III стадии заболевания сначала проводят химиотерапию, а затем при наличии положительной динамики выполняют радикальное оперативное лечение. При IV стадии проводят только курсы химиотерапии, а оперативное лечение направленно на устранение осложнений заболевания.
При нейроэндокринных опухолях поджелудочной железы выполнять оперативное лечение возможно при любой стадии заболевания, с дальнейшим проведением курсов химиотерапии. Объем операции при данных опухолях определяется индивидуально и зависит от распространенности заболевания и опыта операционной бригады.
При других гистологических формах рака поджелудочной железы тактика идентична тактике лечения при аденокарциноме.
Хирургическое лечение
Операция Уиппла при раке поджелудочной железы (панкреатодуоденэктомия). Если опухоль локализуется в головке поджелудочной железы, то выполняют гастропанкреатодуоденальную резекцию (операция Уиппла), во время которой удаляют головку поджелудочной железы, 12-ти перстную кишку, часть желудка, проксимальный отдел тонкого кишечника, желчный пузырь, желчные протоки. Впоследствии выполняют соустья между оставшейся частью поджелудочной железы и пищеварительным трактом, желчными протоками и кишечником, желудком и кишечником.
Дистальная панкреатэктомия. При локализации опухоли в теле поджелудочной железы выполняют дистальную резекцию поджелудочной железы или изолированную резекцию тела поджелудочной железы, с формированием соустья между хвостом поджелудочной железы и желудочно-кишечным трактом.
Если злокачественное образование располагается в хвосте поджелудочной железы, выполняют удаление хвоста железы с удалением или сохранением селезенки.
Тотальная панкреатэктомия. При тотальном поражении поджелудочной железы единственным возможным оперативным вмешательством является полное удаление железы. В последнее время в связи с наличием хорошей заместительной терапии (инсулинотерапия и коррекция ферментативной недостаточности) данная операция целесообразна лишь в некоторых случаях.
Нано-нож в лечении рака поджелудочной железы. Эффективность применения нано-ножа для лечения рака поджелудочной железы в настоящий момент не доказана.
Все операции на поджелудочной железе связаны с большим количеством осложнений. Единственным фактором, который достоверно может снизить частоту осложнений, является опыт хирурга, выполняющего это оперативное лечение. Было доказано, что при выполнении более 20 гастропанкреатодуоденальных резекций в год частота летальных исходов составляет менее 2%, если же выполняется 5-15 таких операций, летальность составляет 15-20%.
Таким образом, единственным радикальным методом лечения рака поджелудочной железы является оперативное лечение с последующими курсами химиотерапии.[7]
Лучевая терапия при раке поджелудочной железы
При III стадии заболевания, отсутствии эффекта от химиотерапевтического лечения и невозможности оперативного вмешательства показано проведение стереотаксической лучевой терапии.
Стереотаксическая лучевая терапия (СЛТ) — современный метод радиотерапии, при котором в область мишени подводятся высокие дозы ионизирующего излучения за небольшое количество фракций.
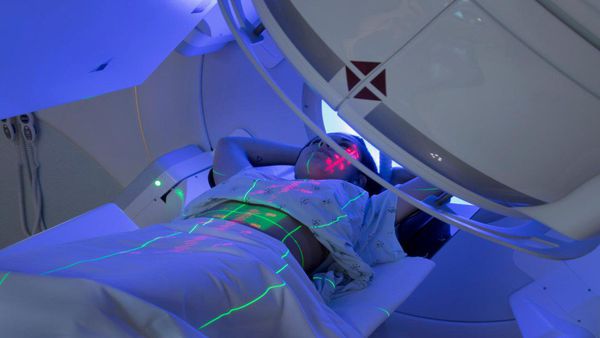
Лечение злокачественных опухолей поджелудочной железы с метастазами в печень
При нейроэндокринных опухолях поджелудочной железы оперативное лечение можно выполнять даже при наличии метастатических очагов. При других гистологических формах рака поджелудочной железы с метастатическим поражением печени показано только химиотерапевтическое лечение.
Обезболивание при раке поджелудочной железы
Приём обезболивающих препаратов при раке поджелудочной железы необходим только при появлении болевого синдрома. Сначала пациенту назначают ненаркотические анальгетики, при их неэффективности — наркотические препараты.
Питание при раке поджелудочной железы
Специальной диеты при раке поджелудочной железы не существует. Диету необходимо соблюдать после операции на поджелудочной железе (Стол № 5А или стол № 9, если у пациента есть сахарный диабет).
Прогноз. Профилактика
Прогноз по сроку жизни
Прогноз при раке головки поджелудочной железы зависит от гистологической формы заболевания:
- При аденокарциноме поджелудочной железы после радикального оперативного лечения и проведения курсов системной химиотерапии более 5 лет живут 20-40 % пациентов. К сожалению, эта самая частая и самая агрессивная опухоль поджелудочной железы с высокой вероятностью рецидива и склонная к раннему метастазированию.
- При нейроэндокринных опухолях прогнозы гораздо лучше, даже при IV стадии заболевания. До 60-70 % пациентов живут более 5 лет даже при отсутствии радикального оперативного лечения. Многие такие опухоли растут очень медленно, и на фоне правильно подобранного лечения может наступить полное выздоровление.[8]
Вероятность рецидива
Рецидивы в течение года после операции происходят в 50–60 % случаев при аденокарциноме поджелудочной железы и в 14 % — при нейроэндокринных опухолях [11][12].
Можно ли предотвратить рак поджелудочной железы
Профилактикой заболевания является ведение здорового образа жизни: отказ от табакокурения как фактора риска, исключение алкоголя, который является основным фактором возникновения хронического панкреатита. Ведение активного образа жизни и правильное питание снижают риск развития сахарного диабета и тем самым — риск возникновения рака поджелудочной железы.
Источник
