Рак поджелудочной железы препарат для лечения

1 октября 2019 г.
Просмотров: 10584
Рак поджелудочной железы относится к онкологическим заболеваниям, с которыми сложно бороться, и которые характеризуются относительно низкой выживаемостью. В течение 5 лет с момента установления диагноза в живых остаются лишь 9% больных. Рак поджелудочной железы нередко диагностируют в запущенной стадии, потому что не существует эффективного рекомендованного скрининга, злокачественная опухоль может долго не вызывать симптомов.
Тем не менее, пациенту можно помочь, даже если заболевание диагностировано на поздней стадии. В случаях, когда невозможно добиться ремиссии, врачи могут продлить жизнь пациента и избавить его от мучительных симптомов. Эффективное лечение можно получить в клинике Медицина 24/7.
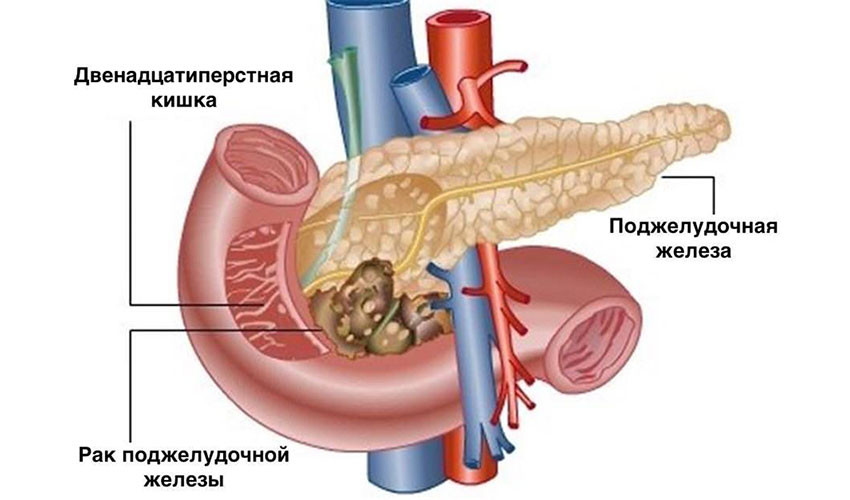
Хирургическое лечение
Хирургическое удаление опухоли — самый эффективный метод лечения рака поджелудочной железы. Это единственная реальная возможность достичь ремиссии. К сожалению, на момент постановки диагноза только у одного из пяти пациентов опухоль не успела распространиться за пределы поджелудочной железы, и лишь у некоторых из них рак можно полностью удалить. Обычно это узлы в головке органа: через неё проходит желчный проток, при его сдавлении развивается механическая желтуха, и эта симптоматика помогает рано диагностировать опухоль.
Операцию проводят, если хирург уверен, что он сможет удалить рак полностью. Циторедуктивные вмешательства, направленные на частичное удаление как можно большего количества опухолевой ткани, не проводятся, так как нет доказательств того, что они помогают продлевать жизнь пациентов.
При раке головки поджелудочной железы чаще всего выполняют операцию Уиппла. Во время нее удаляют головку органа, иногда вместе с телом, и часть окружающих органов: тонкой кишки, желчного протока, ближайшие лимфатические узлы, желчный пузырь, иногда часть желудка.
Операция Уиппла — сложное вмешательство, оно сопровождается риском тяжелых осложнений. Восстановительный период может продолжаться от нескольких недель до нескольких месяцев. Иногда противопоказанием к такой операции становится плохое общее здоровье пациента. Статистика показывает, что смертность от осложнений операции Уиппла в неспециализированных клиниках составляет около 15%, а в специализированных медицинских центрах — 5%.
При резектабельном раке хвоста поджелудочной железы проводят дистальную панкреатэктомию: удаляют хвост поджелудочной железы, иногда вместе с телом, и селезенку.
В редких случаях встречаются ситуации, когда злокачественная опухоль распространилась по всей поджелудочной железе, но все еще является операбельной. При этом может быть выполнена тотальная панкреатэктомия: поджелудочную железу удаляют полностью, вместе с ней — желчный пузырь, часть желудка и тонкой кишки.

Наш эксперт в этой сфере:
Главный хирург, онколог, эндоскопист
Позвонить врачу
Паллиативные операции
Во время паллиативных операций не удаляют рак, их цель — избавить больного от симптомов, вызванных злокачественной опухолью. При раке головки поджелудочной железы нередко развивается механическая желтуха — состояние, вызванное сдавлением желчного протока и нарушением оттока желчи. У больного окрашиваются в желтый цвет кожа, слизистые оболочки и белки глаз, беспокоит кожный зуд, ухудшается общее состояние, прогноз.
С этим осложнением можно справиться тремя способами:
- Дренирование. Во время эндоскопической ретроградной холангиопанкреатографии (РХПГ) или чрескожной чреспеченочной холангиографии в желчные протоки устанавливают дренажную трубку. По ней желчь может оттекать наружу, в просвет двенадцатиперстной кишки или сразу в обоих направлениях. Это достаточно эффективно, но не очень удобно: дренажная трубка постоянно мешается, может случайно сместиться, выпасть.
- Стентирование — более современное решение. Эндоскопически, с помощью катетера, заведенного в желчные протоки из двенадцатиперстной кишки, в заблокированном участке устанавливают стент — трубку с сетчатой стенкой из полимера или металла. Он расширяет просвет протока и обеспечивает свободный отток желчи. Стентирование — быстрая и относительно безопасная процедура, ее выполняют без разрезов.
- Шунтирование — операция, во время которой хирург создает обходной путь для оттока желчи. По сравнению со стентированием, хирургическое вмешательство несет более высокий риск осложнений, его могут перенести не все больные. Но иногда оно позволяет более эффективно, надолго восстановить отток желчи. Во время операции можно перерезать нервы, из-за которых беспокоят мучительные боли.
Насколько эффективна химиотерапия при раке поджелудочной железы?
Химиопрепараты довольно часто применяют при злокачественных опухолях поджелудочной железы. Они могут быть назначены с разными целями:
- Адъювантная химиотерапия проводится до операции, чтобы уменьшить объем опухоли.
- Неоадъювантная химиотерапия проводится после операции, чтобы снизить риск рецидива.
- Химиотерапия как основной метод лечения применяется при неоперабельных опухолях. Цель лечения в таком случае — не достичь ремиссии, а как можно дольше держать болезнь под контролем.
Чаще всего применяют такие химиопрепараты, как гемцитабин (Гемзар), оксалиплатин (Элоксатин), иринотекан (Камптозар), 5-фторурацил, цисплатин, капецитабин (Кселода). Обычно назначают комбинации из двух препаратов с разными механизмами действия, это помогает повысить эффективность лечения. Ослабленным пациентам назначают только один препарат из-за риска серьезных побочных эффектов.
Эффективность лучевой терапии
Лучевую терапию при раке поджелудочной железы зачастую применяют вместе с химиопрепаратами. Такое лечение называется химиолучевой терапией. Ее назначают после операции, при неоперабельном раке.
Если опухоль находится в пограничном состоянии между резектабельной и нерезектабельной, после курса неоадъювантной лучевой терапии ее размеры могут уменьшиться так, что ее получится удалить хирургическим путем.
Также лучевую терапию при раке поджелудочной железы применяют в качестве симптоматического лечения, например, если беспокоят мучительные боли, и пациенту противопоказано хирургическое вмешательство.
Таргетная терапия
Принципиальное отличие таргетных препаратов от традиционных химиопрепаратов в том, что они не атакуют все подряд быстро размножающиеся клетки, а действуют более целенаправленно. Каждый таргетный препарат имеет определенную молекулу-мишень, которая помогает раковым клеткам быстро размножаться, сохранять жизнеспособность, «маскироваться» от иммунной системы. Благодаря этим особенностям, таргетная терапия может быть эффективна, когда химиопрепараты не помогают, и вызывает менее серьезные побочные эффекты.
На поверхности раковых клеток в поджелудочной железе нередко увеличено количество молекул белка-рецептора EGFR. Активируясь, он заставляет клетки быстро размножаться. Его можно заблокировать с помощью таргетного препарата эрлотиниб (Тарцева). Его часто назначают в сочетании с химиопрепаратом гемцитабином. Эффективность этой комбинации различается у разных онкологических больных.
Помогает ли иммунотерапия при раке поджелудочной железы?
Иммунная система человека должна не только атаковать чужеродные агенты, но и знать, когда пора остановиться, чтобы не навредить собственным тканям организма. Для этого в ней есть специальные сигнальные молекулы, подавляющие активность иммунных клеток. При раке эти молекулы начинают мешать. Они не дают иммунитету эффективно распознавать и уничтожать опухолевые клетки. Существуют препараты, которые могут заблокировать эти молекулы, они называются ингибиторами контрольных точек.
При раке поджелудочной железы ингибиторы контрольных точек могут быть полезны для пациентов, у которых выявлены определенные генетические отклонения: высокий уровень микросателлитной нестабильности, мутации в генах восстановления несоответствия (MMR).
В клинике Медицина 24/7 при многих типах рака можно пройти молекулярно-генетическое исследование, которое помогает выявить мишени для лекарственных препаратов, имеющиеся в раковых клетках пациента, и назначить оптимальную, персонализированную терапию.
Иммунотерапия при раке поджелудочной железе может помочь в следующих случаях:
- Рост опухоли на фоне химиотерапии.
- Неоперабельный рак.
- Рецидив после проведенного лечения.
- Рак поджелудочной железы с метастазами.
В мировой онкологической практике применяют иммунопрепарат пембролизумаб (Кейтруда). Он блокирует белок PD-1, который находится на поверхности T-клеток. Лекарство вводят внутривенно через каждые 2–3 недели.
Обычно эффективное лечение при раке поджелудочной железы подбирает консилиум врачей, в зависимости от типа, стадии опухоли, общего состояния здоровья пациента и других факторов. Даже если рак неоперабелен, и ремиссии достичь не удастся, пациенту все еще можно помочь. В клинике Медицина 24/7 доступны наиболее современные виды лечения. Запишитесь на консультацию к нашему специалисту.
Материал подготовлен врачом-онкологом, эндоскопистом, главным хирургом клиники «Медицина 24/7» Рябовым Константином Юрьевичем.
Источник
В 80-90% рак поджелудочной железы (РПЖ) развивается из эпителия выводных протоков и реже — из островковой ткани железы. РПЖ в большинстве случаев имеет строение аденокарциномы.
Монохимиотерапия рака поджелудочной железы (РПЖ)
Виндезин = 13% Рм. Гемцитабин (1000 мг/м2 в/в капельно в 1, 8, 15 и 22 дни циклами по 5 недель).
Гемцитабин (1000 мг/м2 в/в 30-минутная инфузия в 1, 8 и 15 дни циклами по 4 недели).>
Гемцитабин (800 мг/м2 один раз в неделю в течение 3 недель с последующим перерывом на 2 недели) = СПЖ – 18,5 мес., время до прогрессирования – 15,7 мес.; у 2 из 17 больных были достигнуты полные Рм длительностью 12 и 30 мес.; переносимость терапии была удовлетворительной.
Гемцитабин (800 мг/м2 в/в 1 раз в неделю) = 11% Рм (медиана продолжительности Рм — 13 мес.) у 44 больных распространенным и метастатическим РПЖ.
Гемцитабин (1000 мг/м2 в/в 1 раз неделю) = 13% частичных Рм (по визуальным методам диагностики) и 33% Рм (по опухолевым маркерам) у 15 больных распространенным и метастатическим РПЖ.
Гемцитабин (1000 мг/м2 в/в 30 минутная инфузия один раз в неделю в течение 7 недель, затем 2 недели перерыв и введение один раз в неделю в течение 3 недель) = полная Рм у 14 (1,4%) + частичная Рм у 104 (10,6%) + симптоматический эффект у 43% из 982 больных.
Гемцитабин еженедельно в сравнении с ХТ, базирующейся на Фторурациле = выживаемость 1 год – соотв. 18% и 2% Рм.
Доксорубицин (20 мг/м2 в/в один раз в неделю). Доксорубицин (25-30 мг/м2 в/в в 1 и 2 дни циклами по 3-4 недели). Доксорубицин (60-75 мг/м2в/в один раз в 3 недели). Доксорубицин = 13% Рм.
Доцетаксел (100 мг/м2 один раз в 3 недели, 5-6 циклов). Доцетаксел = 29% Рм. Доцетаксел в сравнении с Паклитакселом = соотв. 27% и 13% Рм. Иринотекан (350 мг/м2 один раз в 3 недели, 5-6 введений) = 12% Рм. Иринотекан (Кампто, СРТ 11) = 5-10% Рм.
Ифосфамид (1000 мг/м2 в/в в 1-5 дни циклами по 3 недели) = 9-22% Рм.
Ифосфамид (1,75 г/м2/сутки 120-часовая инфузия) = 16% Рм.
Капецитабин = 7% Рм + 40% стабилизации, облегчение болей — у 29% больных.
Метш-ССNU^= 9% Рм.
Митомицин С (10-20 мг/м2 в/в через каждые 6-8 недель) = 25% Рм.
Митомицин С (5-6 мг/м2 в/в через каждые 4 недели).
Митомицин С = 30% Рм.
Митомицин С = 0-50% Рм.
Митомицин С (25 мг/м2 в/а) = объективный эффект у 45% из 22 больных; снижение Са-19-9 более чем на 1/3 у 50% больных.
9-Нитрокамптотецин (1,5 мг/м2 внутрь 5 раз в неделю в течение 8 недель) = объективное улучшение (50% регрессия измеряемых очагов — по данным компьютерной томографии, снижение СА 19-9) у 19 из 60 боль¬ных (32%).
Оксалиплатин (Элоксатин) = 5-10% Рм.
Паклитаксел (175-200 мг/м2 в/в 3-часовая инфузия); 5-6 циклов по 3 недели.
Ралтитрексед (3 мг/м2 один раз в 3 недели) = 12-14% Рм.
Стрептозотоцин = 8-10%.
Таксотер (Доцетаксел) = клинический эффект у 27% больных, время до прогрессирования — 24 недели, 63% больных живы 9 мес.
Таксотер в сравнительных исследованиях у больных РПЖ превосходил Паклитаксел.
Томудекс — 12% Рм.
Топотекан (1,5 мг/м2 в/в 30-минутная инфузия в 1-5 дни циклами по 21 или 28 дней) = 5% Рм.
УФТ= 22,7% Рм у 5 из 22 больных (22,7%), медиана общей выживаемости — 9 месяцев.
Фторурацил (500-600 мг/м2 в/в один раз в неделю в течение 8-10 недель).
Фторурацил (500 мг/м2 в/в через день до суммарной дозы 4-5 г).
Фторурацил = 30% Рм.
Фторурацил (24-часовые инфузии в течение 4-30 дней) в сравнении со струйными инфузиями = соотв. 20% и 15%.
Фторурацил + ЛТ = СПЖ 40 нед, а при одной ЛТ — 36 нед.
ФУДР(24-часовые еженедельные инфузии) = Рм у 7 из 17 больных нерезектабельным РПЖ.
Эпирубицин (30 мг/м2 в/в в 1, 2 и 3 дни, циклы по 3 недели).
Эпирубицин (90 мг/м2 в/в один раз в 4 недели с эскалацией дозы) = Рм у 8 из 30 больных.
Эпирубицин (75-90 мг/м2 в/в один раз в 3 недели до суммарной дозы не более 700 мг/м2).
Эпирубицин = 19-24%.
Полихимиотерапия рака поджелудочной железы
Схема АF {Доксорубицин (40-50 мг/м2 в/в в 1 и 8 дни) + Фторурацил (500 мг/м2 в 1 и 8 дни); периодичность циклов — 3 недели}.
Схема СFР {ССNU(100 мг/м2 внутрь 1 раз в 6 недель) ч- Фторурацил (500 мг/м2 в/в 1, 2, 4 дни) + Цисплатин (100 мг/м2 в/в в 4 день); введения Фторурацила и Цисплатина повторяют через 3 недели}.
Схема DG {Доцетаксел (35 мг/м2 в 1, 8 и 15 дни) + Гемцитабин (1000 мг/м2 в 1, 8 и 15 дни); периодичность циклов — 28 дней} = 20% Рм + 53% стабилизации.
Схема ЕLFI {Этопозид (120 мг/м2 в/в в 1-3 дни) + Лейковорин (300 мг/м2в/в в 1-3 дни) + 5-Фторурацил (500 мг/м2 в/в в 1-3 дни); цикла¬ми по 4 недели. + Интерферон альфа 2а (3 млн МЕ п/к 2 раза в неделю на протяжении всей терапии)}.
Схема FАВ (Фторурацил +Доксорубицин + ВСNU) = 26% Рм.
Схема FАМ {Фторурацил (600 мг/м2 в/в в 1, 8, 29 и 36 дни) + Доксорубицин (30 мг/м2 в/в в 1 и 29 дни) + Митомицин С (10 мг/м2 в/в капельно в 1 день), повторный цикл на 56 день}.
Схема FАМ {Фторурацил (600 мг/м2 в/в 1 раз в неделю в 1-ю, 2-ю, 5-ю, 6-ю и 9-ю недели) + Доксорубицин (30 мг/м2 в/в один раз в неделю в 1-ю, 5-ю и 9-ю недели) + Митомицин С (10 мг/м2 в/в капельно один раз в неделю в 1-ю и 9-ю неделю)}.
Схема FАМ = 9-40% Рм.
СхемаFЕМ-II {Фторурацил (600 мг/м2 в 1,8,29 и 36 дни) + Эпирубицин (30 мг/м2 в 1, 8, 29 и 36 дни) + Митомицин С (10 мг/м2 в 1 день), периодичность циклов — 8 недель} = частичные Рм у 2 из 12 больных, стабилизация — у 5 больных, медиана ПЖ у больных с Рм — 8,7 мес., со стабилизацией — 5,2 мес., с прогрессированием — 3,4 мес.
Схема FOLFIRNOХ {Оксалиплатин (85 мг/м2 в 1 день) + Иринотекан (180 мг/м2 в 1 день) + Лейковорин (400 мг/м2 в 1 день) + Фторурацил (400 мг/м2 струйно в 1 день и 2600 мг/м2 капельно 96-часовая инфузия в 1-4 дни)}= 33% Рм + 50% стабилизации, медиана выживаемости – 9,5 мес., выживаемость 1 год — 38,8%.
Схема РF {Фторураци л (1000 мг/м2 в 1 -5 дни) + Цисплатин (100 мг/м2во 2 день)} = 26% Рм, ПЖ при эффекте ХТ — 11 мес., без эффекта — 5,5 мес.
Схема GС {Гемцитабин (1000 мг/м2 в/в в 1, 8 и 15 дни) + Капецитабин (1600 мг/м2внутрь в 1-14 дни); периодичность циклов – 4 недели} = 45,4% Рм, клиническое улучшение у 59% больных, выживаемость 1 год — 38%.
Схема GЕМОХ {Гемцитабин (1500 мг/м2 в 1 и 8 дни) + Оксалиплатин (85 мг/м2 в 1 и 8 дни); периодичность циклов — 4 недели}.
Схема GЕМОХ {Гемцитабин (1000 мг/м2 в 1 и 8 дни) + Оксалиплатин (85 мг/м2 в 1 и 8 дни); периодичность циклов — 4 недели} =33% Рм, клиническое улучшение — у 58%, медиана выживаемости — 10,3 мес.
Схема GЕМОХ {Гемцитабин (1000 мг/м2 в 1 день) + Оксалиплатин (100 мг/м22-часовая инфузия во 2 день)}; в среднем 8 циклов по 2 недели = 26% Рм при первичной опухоли и 29% Рм при метастазах; 6 мес. прожили 71% больных; токсичность 3-4 степени: нейтропения — у 11%, тромбоцитопения — у 9%, периферическая нейропатия — у 8%, диарея — у 5%.
Схема GЕМОХ (6 циклов по 2 недели) = 31% Рм у 62 больных РПЖ.
Схема GЕМОХ в сравнении с Гемцитабином (1 г/м2 еженедельно) у 326 больных местнораспространенным РПЖ = соотв. 28,7% и 16,7% Рм (р=0,02), время до прогрессирования — соотв. 5,5 и 3,7 мес. (р=0,04).
Схема GЕМОХ у 30 больных РПЖ с прогрессированием после ХТ Гемцитабином = 23,3% Рм, время до прогрессирования — 5 мес.
Схема GF {Гемцитабин (1000 мг/м2 в 1, 8 и 15 дни) + Фторураци л (400 мг/м2 струйно в 1 и 2 дни и инфузионно по 600 мг/м2 22-часовые инфузии в 1 и 2 дни)} = 19% Рм, клиническое улучшение — у 59% больных, выживаемость 3 года — 38%.
Схема GМ {Гемцитабин (1000 мг/м2 в 1, 8 и 15 дни) + Митомицин С (5 мг/м2 в 1 день); периодичность циклов — 4 недели} = 28,5% Рм, клиническое улучшение — у 46,6% больных.
Схема GР {Гемцитабин (1000 мг/м2 в 1 и 8 дни) + Цисплатин (25 мг/м2в 1 и 8 дни); периодичность циклов — 3 недели}.
Схема GР {Гемцитабин (1000 мг/м2 в 1, 8 и 15 дни) + Цисплатин (25 мг/м2в 1, 8 и 15 дни); периодичность циклов — 4 недели}= 24-30% Рм, клиническое улучшение — у 50-52% больных, выживаемость 1 год — 41-43%.
Схема GР {Гемцитабин (1000 мг/м2 в 1, 8 и 15 дни) + Цисплатин (50 мг/м2в 1 и 15 дни), циклы по 4 недели} = 11,5% Рм (полная Рм у 1 и частичные Рм у 3 из 35 больных метастатическим РПЖ) + 57% стабилизации после 4-6 циклов, медиана времени до прогрессирования — 4,3 мес., медиана выживаемости — 8,3 мес., выживаемость в течение 1 года — 28%; токсичность 3-4 степени: нейтропения (29%), тромбоцитопения (16%), анемия (13%), тошнота и рвота (13%), алопеция (3%).
Схема GР {Гемцитабин (1000 мг/м2) + Цисплатин (25 мг/м2)} в сравнении с моно-ХТ Гемцитабином; все препараты вводили еженедельно в течение 7 недель, затем перерыв 2 недели, после чего препараты вводили еженедельно 3 недели циклами по 4 недели = клиническое улучшение соотв. у5 из 9 и у 4 из 7 больных.
Схема GР {Гемцитабин (1000 мг/м2 в 1, 8 и 15 дни) + Цисплатин (25 мг/м2в 1, 8 и 15 дни после Гемцитабина)}, циклы по 4 недели =полная Рм у 1 + частичная Рм у 4 из 11 больных.
Схема МСF {Митомицин С (7 мг/м2 в 1 день) + Цисплатин (60 мг/м2 в 1 день) один раз в 4 недели + Фторурацил (300 мг/м2 в/в длительная инфузия в течение 2-3 недель)} = 19% Рм, медиана ПЖ — 9 мес.
Схема МIFA III {Митомицин С (12 мг/м2 в 1 день) + Фторурацил (400 мг/м2 в 1-5 дни) + Лейковорин (200 мг/м2 в 1-5 дни)} =33% Рм, безрецидивный период — 14 мес.
Схема МIFА III {Митомицин С (2 мг/м2) + Фторурацил (500 мг/м2) + Доксорубицин (20 мг/м2) в/в один раз в неделю в течение 3 недель, затем один раз в 2 недели} = Рм у 4 больных + минимальная Рм у 2 + стабилизация у 7 из 29 больных распространенным неоперабельным РПЖ.
Схема РЕF-G {Цисплатин (40 мг/м2 в/в 1-часовая инфузия после гидратации 500 мл 0,9% раствора NaC1 с 16 мэкв МgSО4 и введения 250 мл 20% Маннитола в 1 день} + Эпирубицин (40 мг/м2 в/в струйно в 0,9% растворе НаС1 в 1 день) + Гемцитабин (600 мг/м2 в/в 1-часовая инфузия в 500 мл 0,9% растворе НаС1) + Фторурацил (200 мг/м2/день длительная непрерывная инфузия в через имплантируемый постоянный однопросветный центральный венозный катетер течение всего времени ХТ); до 6 циклов по 28 дней} = Рм у 25 из 43 больных (58%) РПЖ IV стадии (в т. ч. полная Рм длительностью 27+ мес. у 1 больного) + стабилизация у 14 больных, медиана длительности Рм — 8,5 мес.; осложнения 3/4 ст.: нейтропения (85%), тромбоцитопения (59%), анемия (10%), стоматит (12%), диарея (6%), рвота (6%).
Схема SМF {Стрептозотоцин (1000 мг/м2 в/в в 1, 8, 29 и 36 дни) + Митомицин 0(10 мг/м2 в/в капельно в 1 день) + Фторурацил (600 мг/м2 в/в в 1, 8, 29 и 36 дни); периодичность циклов — 8 недель}.
Схема SМF (Стрептозотоцин + Митомицин С + Фторурацил) = 43% Рм.
Гемцитабин (800 мг/м2 в 1, 8 и 15 дни) + Доцетаксел (75 мг/м2 в 1 день) циклами по 3 недели = частичная Рм у 1 + стабилизация у 5 из 14 боль¬ных, СПЖ – 6 мес.
Гемцитабин (1000 мг/м2 в/в в течение 30 мин.) + Иринотекан (50-125 мг/м2) в 1 и 8 дни 3-недельных циклов; Иринотекан вводили сразу после Гемцитабина; МПД Иринотекана при комбинации с Гемцитабином (1000 мг/м2) составила 100 мг/м2; лимитирующая дозу токсичность — диарея; у 2 из 7 больных РПЖ были получены частичные Рм.
Гемцитабин (1250 мг/м2 в 1 и 8 дни) + Пеметрексед (500 мг/м2 в/в 10-минутная инфузия в 8 день через 90 мин после Гемцитабина) циклами по 21 дню = частичные Рм у 15% + стабилизация у 59% из 39 больных РПЖ; для профилактики сыпи назначали Дексаметазон.
Гемцитабин (1000 мг/м2)+Фторурацил (600 мг/м2) один раз в неделю в течение 4 недель циклами по 6 недель в сравнении моно-ХТ Гемцитабином = СПЖ соотв. 6,7 и 5,4 мес. у 327 больных распространенным РПЖ; диарея 3-4 степени — соотв. у 10% и 4% больных.
Гемцитабин (1000 мг/м2 в/в в 1,8 и 15 дни) + Фторурацил (250 мг/м2/день длительная инфузия в течение 3 недель) циклами по 4 недели = полная Рм у 1,7% + частичная Рм у 18,7% из 16 больных с запущенным РПЖ; нейтропения 2-3 степени у 14,2%.
Иринотекан (100 мг/м2 в течение 90 мин.) + Гемцитабин (1000 мг/м2 в течение 30 мин.) в 1 и 8 дни циклами по 3 недели = частичные Рм у 9 из 45 больных (20%), снижение СА19-9 более чем на 50% у 31%.
Капецитабин (1500-2000 мг/м2 внутрь в 1-14 дни) + Гемцитабин (750-1000 мг/м2 в/в 2-часовая инфузия в 4 и И дни) 4- Доцетаксел (30 мг/м2 в/в в 4 и 11 дни после Гемцитабина) = частичные Рм у 10 из 20 больных (50%) после 2 циклов; токсичность 2/3 степени: нейтропения (20%), фебрильная нейтропения (10%), ладонно-подошвенный синдром.
Лейковорин (100 мг/м2 30-минутная инфузия в 1-5 дни) + Фторурацил (400 мг/м2 30-минутная инфузия после Лейковорина в 1-5 дни) + Гемцитабин (1 г/м2 30-минутная инфузия в 1 день перед введением Лейковорина и в 8 и 16 дни) = Рм у 8 + стабилизация у 10 из 23 больных; из 18 больных РПЖ, у которых была достигнута Рм или стабилизация, 6 больных ранее получали Фторурацил с Лейковорином и двое — Гемцитабин; у больных РПЖ с Рм отмечалось четкое снижение Са 19-9; обратимая гепатотоксичность 4 степени отмечалась у 1 больного, диарея 4 степени — у 2 и мукозиты 4 степени — у 3.
Метотрексат -I- 5-Фторурацил (последовательное введение) =13% Рм, выживаемость 1 год — 13%.
Митомицин С (10-15 мг 30-минутная в/а инфузия в 1 день) + Гемцитабин (800мг в/а инфузия в последующие 60 минут в 1 день) + Гемцитабин (800мг в/в 90-минутная инфузия в 8 и 15 дни), от 2 до 9 циклов по 3 недели = 46% ремиссий (по данным визуальной диагностики) и 80% (по опухолевым маркерам) у 28 больных распространенным РПЖ.
Митомицин С (5 мг/м2 в 1 день)+Гемцитабин (1000 мг/м2 в 1,8 и 15 дни)= 28% Рм + 50% стабилизации.
УФТ (300-600 мг внутрь ежедневно) + VР-16 (25-50 мг внутрь ежедневно) = 28% частичных Рм у 25 больных раком толстой и прямой кишок, желудка, желчных путей и поджелудочной железы; алопеция у 44% больных.
Фторурацил + Доксорубицин + Митомицин С = 40% Рм.
Фторурацил (500 мг/м2 в/в в 1 день) + Дакарбазин (200 мг/м2 в/в 30-минутная инфузия в 1 день) + Эпирубицин (30 мг/м2 в/в в 1-3 дни), максимально 9 циклов по 3 недели.
Фторурацил + Лейковорин = 50% Рм.
Фторурацил (375 мг/м2 в/в в 1-5 дни) + Лейковорин (200 мг/м2 в/в в 1-5 дни) + Цисплатин (15 мг/м2 в/в в 1-5 дни), циклы 3-4 недели.
Цисплатин (40 мг/м2 в 1 день) + Эпирубицин (40 мг/м2 в 1 день) + Гемцитабин (600 мг/м2 в 1 и 8 дни) через каждые 4 недели + 5-Фторурацил (200 мг/м2/день длительная инфузия) = 58% Рм, медиана длительности Рм — 8,5 мес., медиана выживаемости — 11 мес.; нейтропения 3-4 степени — в 51% циклов, тромбоцитопения — в 28%, анемия — в 7%, мукозиты — в 5%, диарея — в 2%.
Эпирубицин (90 мг/м2 в/в в 1 день) 4- 5-Фторурацил (500 мг/м2 в/в в 1-4 дни = 21% частичных Рм.
Химиолучевая терапия рака поджелудочной железы (РПЖ)
Гемцитабин (1000 мг/м2 в 1, 8 и 15 дни, после перерыва в 14 дней снова 1000 мг/м2 в 1, 8 и 15 дни, после чего поддерживающая терапия 500 мг/м2 один раз в неделю) + ЛТ (1,8 Гр 5 дней в неделю до курсовой дозы 45-55 Гр) у 15 больных распространенным РПЖ = медиана выжи¬ваемости – 17 мес., у 9 больных с болевым синдромом — исчезновение боли, 12 мес. прожили 25%.
Гемцитабин (1000 мг/м2 в/в в 1 день) 4- Оксалиплатин (100 мг/м2 2-часовая инфузия в/в во 2 день), 6 циклов по 2 недели с последующей ЛТ при местнораспространенном РПЖ или продолжением ХТ до прогрессирования у больных диссеминированным РПЖ = частичные Рм у 19 из 64 больных (29%) + стабилизации у 23 больных (36%); у больных с локализованным и диссеминированным РПЖ частота Рм — соотв. 31% и 30%, медиана выживаемости — 11,5 и 8,7 мес., выживаемость 1 год – 46,9% и 25,7%.
Паклитаксел (50 мг/м2 еженедельно) + ЛТ (суммарно 50 Гр) = 42% Рм у больных нерезектабельным РПЖ.
Схема GР 4- ЛТ = клиническое улучшение у 60% больных.
Доцетаксел (65 мг/м2 в 1, 15 и 29 дни) + Гемцитабин (400 мг/м2 в 1, 15 и 29 дни) + ЛТ (50,4 Гр) = 67% Рм при неоперабельном РПЖ, у 30% оказывается возможной радикальная операция.
ЛТ (1,8 Гр/день 5 раз в неделю, суммарно 45 Гр) + 5-Фторурацил (500 мг/м2/день в 1-3 дни и 29-31 дни) + последующее после 4 недель перерыва лечение Гемцитабином (1000 мг/м2/день один раз в неделю в течение 3 недель циклами по 4 недели) = актуриальная выживаемость у больных с резецированной неметастатической опухолью – 16 мес. и у больных с нерезектабельной неметастатической опухолью – 11 мес.
ЛТ (фракциями по 1,8-2,0 Гр суммарно 45-50 Гр) + последующая ХТ (через 14 дней после окончания ЛТ) 5-Фтордезоксиуридином (400 или 600 мг, соотв. 292-462 мг/м2 в день, внутрь до прогрессирования) у 10 боль¬ных неоперабельным РПЖ= 1, 2 и 3-летняя выживаемость – соотв. 50%, 40% и 30%, тогда как при одной ЛТ выживаемость у 24 больных в течение 1 года — лишь 29% (р=0,007).
Внутриартериальная химиотерапия местнораспространенного рака поджелудочной железы
Гемцитабин (800 мг/м2 в/а струйно) + Фторурацил (750 мг/м2 в/а струйно) + Цисплатин (50 мг/м2 в/а 3-часовая инфузия) в чревный ствол через каждые 4-5 недель.
Адъювантная терапия рака поджелудочной железы
Фторурацил (450 мг/м2 еженедельно в течение 2 лет) + ЛТ (до 40 Гр) = медиана выживаемости — 20 мес. (в контроле —11 мес.), 2-летняя выживаемость — соотв. 37% и 23%.
Химиоэмболизация при раке поджелудочной железы
Гемцитабин (400 мг/м2 в водном растворе + 2-10 мл сверхжидкого липиодола) в/а в гастродуоденальную артерию ежемесячно после ее селективной катетеризации через бедренную артерию по Сельдингеру = клиническое улучшение у 88% из 32 больных, частичная Рм — у 50%, стабилизация — у 28%; выживаемость 1 год — 50%, 2 года — 15%; переносимость химиоэмболизации была удовлетворительной.
Костюк И.П.
Смотрите также:
У нас также читают:
Источник
