Погранично резектабельный рак поджелудочной железы классификация

Для составления результативного протокола лечения специалистам необходимо знать полную информацию о заболевании, поэтому классификация рака поджелудочной железы занимает важное место в диагностической программе. Узнайте, какие виды рака поджелудочной железы существуют, и каковы их прогнозы.
Содержание:
- Аденокарцинома поджелудочной железы
- Интрадуктальный папиллярно-муцинозный рак поджелудочной железы (IPMT)
- Муцинозно-кистозный рак поджелудочной железы
- Ацинус-клеточная карцинома поджелудочной железы
- Опухоль Papilla Vateri поджелудочной железы
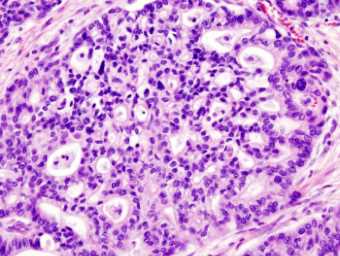
Аденокарцинома поджелудочной железы
Виды рака поджелудочной железы включают опухоли разной этиологии, среди которых наиболее распространенной является аденокарцинома. Это злокачественное образование, в состав которого входят железистые ткани. Если опухоль доброкачественная, то диагностируют аденому поджелудочной железы. Симптомы доброкачественной опухоли поджелудочной железы не проявляются, пока опухоль не достигнет большого размера.
По мере разрастания образования:
-
 нарушается гормональный фон;
нарушается гормональный фон; - появляется ощущение тяжести в животе;
- распирающее ощущение с левой стороны подреберья;
- тошнота, которая сопровождается рвотным рефлексом;
- опухоль больших размеров давит на нервные окончания, поэтому возникает достаточно сильная боль.
Аденокарцинома, развивающаяся в междольковых протоках железы, называется дуктальной (протоковой, канальной). По распространенности данная опухоль занимает третью позицию среди общего числа раковых образований ЖКТ.
Причины рака поджелудочной железы:
- отягощенный семейный анамнез;
- большое количество животных жиров в рационе питания;
- большой стаж курения;
- наличие сахарного диабета;
- развитие хронического панкреатита;
- ожирение.
Часто дуктальная опухоль локализуется в головке железы — до 70% случаев. С помощью ультразвукового исследования и томограммы можно выявить образование размером от 1 см, то есть раннюю стадию рака поджелудочной железы. На практике диагностируются аденокарциномы размером от 2 до 5 см, когда уже присутствуют признаки заболевания. Дуктальные образования серовато-желтые и не имеют четких границ.
Часто развивающаяся опухоль оказывает давление на желчный проток, который через нее проходит. Возможно развитие стеноза основного выводящего протока поджелудочной железы. Он служит для транспортировки пищеварительного сока к двенадцатиперстной кишке, при этом возможно врастание опухоли в стенки кишки.
Дальнейшее распространение опухоли проходит по сосудистым структурам, поражается:
- отверстие аорты;
- воротная вена;
- нижняя полая вена.
Чтобы лечение рака поджелудочной железы за границей было максимально эффективным, врачам-диагностам необходимо точно определить пути распространения опухоли. В процессе диагностики оценивается и гистологическая структура образования. Дуктальные аденокарциномы характеризуются атипичными протоковыми железистыми структурами, которые хорошо дифференцируются и сопровождаются слизистыми выделениями.
Типы рака поджелудочной железы в разрезе дуктальных аденокарцином:
- карциномы аденосквамозные — в состав таких образований входит плоский многослойный эпителий поджелудочной железы;
- карциномы муцинозно-некистозные — для данного вида карцином характерно образование муцинозных или складчатых формирований;
- карциномы анапластические или недифференцированные — в процессе развития опухолей клетки и ткани становятся недифференцированными.
Прогноз рака поджелудочной железы зависит от стадии заболевания, а именно от наличия метастатического процесса. На вопрос, сколько живут при раке поджелудочной железы, нет однозначного ответа, ведь на прогнозах сказываются разные факторы, среди которых не только масштабы распространенности образования, но и тип опухоли, возраст больного. При этом если организовано правильное лечение рака за границей, то врачи примут все меры для максимально возможного порождения жизни, даже если это рак поджелудочной железы 4 стадии.
Процесс метастазирования начинается с поражения близлежащих лимфатических узлов. Распространение метастазов по кровотоку приводит к метастатическому поражению печени. При дальнейшем распространении поражаются все пищеварительные органы, поэтому лечение рака желудка за рубежом может стать необходимостью.
Аденокарциномы, которые поражают хвост и тело железы, диагностируются реже. Но именно они представляют большую опасность, так как развиваются до больших размеров и часто поражают печень метастазами. Попадание клеток опухоли в область брюшины приводит к развитию перитонеального карциноза.
Интрадуктальный папиллярно-муцинозный рак поджелудочной железы (IPMT)
 На данный тип опухолей поджелудочной железы приходится около 2% от общего количества раковых образований, поражающих железу. Развитию IРТМ часто подвержены мужчины возрастной группы за 60 лет. Опухоль локализуется внутри протоковых путей, в основном поражается панкреатический проток головки поджелудочной железы. Возможно развитие опухоли в ответвлениях протока, а также одновременное поражение главной магистрали и ответвления.
На данный тип опухолей поджелудочной железы приходится около 2% от общего количества раковых образований, поражающих железу. Развитию IРТМ часто подвержены мужчины возрастной группы за 60 лет. Опухоль локализуется внутри протоковых путей, в основном поражается панкреатический проток головки поджелудочной железы. Возможно развитие опухоли в ответвлениях протока, а также одновременное поражение главной магистрали и ответвления.
Здоровый протоковый эпителий состоит из цилиндрических неопластических клеток, которые группируются и формируют мелкоузловые папиллярные структуры. Этим структурам свойственно продуцирование муцинозной слизи вязкой консистенции, которая очень плохо вымывается. В результате структурных изменений в тканях протоки периодически расширяются примерно на 2-3 см. Иногда диагностируется патология, при которой опухолевыми клетками выстилается и протоковая ткань, и железа. В 25% случаев образование развивается агрессивно, метастазирует.
Распознать IРТМ можно по болям вверху живота, похожим на болевые ощущения при развитии панкреатита. Вовремя не выявленная опухоль вызывает экзокринную недостаточность — состояние, при котором в выводных протоках скапливается опухолевая слизь, при этом блокируется выработка пищеварительных энзимов панкреасом. Возникновение такого осложнения становится причиной развития хронических обструктивных воспалений, симптоматически схожих с панкреатитом.
Лечение, которое предлагают больницы Израиля, сводится к хирургическому удалению опухоли и связано с хорошими прогнозами. Даже при диагностировании коллоидной карциномы с агрессивным ростом, лечение будет успешным, но при условии, что образование находится в пределах панкреаса.
Муцинозно-кистозный рак поджелудочной железы
При муцинозно-кистозном раке формируется фиброзная капсула, размер которой составляет от 10 до 12 см. Такая капсула разделена минимум на шесть кист, каждая примерно по 2 см в диаметре. Внутри кисты выстланы цилиндрическими клетками, которые вырабатывают муцины (слизь). Развитию опухолей данного типа подвержены женщины в возрасте от 40 до 60 лет.
Хорошая дифференцировка муцинозно-кистозных опухолей позволяет выполнять эффективное хирургическое лечение рака поджелудочной железы в Израиле. Если же клетки опухоли плохо дифференцируются, то лечение усложняется.
Диагностировать муцинозно-кистозное образование можно по повышенному уровню карциноэмбрионального антигена и специфического антигена СА 19-9 в крови.
Ацинус-клеточная карцинома поджелудочной железы
 Ацинусом называется структурно-функциональная единица органа. В случае с поджелудочной железой ацинусом является небольшое образование округлой формы, в размере не превышающее 0,15 мм. Ацинус состоит из секреторного отдела и вставочного протока, из которого и начинается протоковая система панкреаса.
Ацинусом называется структурно-функциональная единица органа. В случае с поджелудочной железой ацинусом является небольшое образование округлой формы, в размере не превышающее 0,15 мм. Ацинус состоит из секреторного отдела и вставочного протока, из которого и начинается протоковая система панкреаса.
Ацинус состоит из протоковых и секреторных клеток. Когда секреторные клетки поражаются опухолью, начинается чрезмерная выработка липазы, которая участвует в процессе переваривания жирных кислот, жиров, кислоторастворимых витаминов. Присутствие липазы в большом количестве вызывает некроз жировых тканей и воспаление суставов на руках и ногах.
Карциномы ацинус-клеточного типа быстро растут, увеличиваясь до 5-6 см. На этапе, когда еще нет метастатического поражения печени, опухоль хорошо поддается хирургическому удалению. В группе риска находятся мужчины, возрастная группа — от 55 до 65 лет. Примерно на этот же возраст приходится пик развития раковых опухолей простаты, поэтому мужчины из этой возрастной группы часто обращаются к заграничным специалистам, чтобы пройти лечение рака предстательной железы за рубежом.
Опухоль Papilla Vateri поджелудочной железы
Данное образование может поражать как поджелудочную железу, так и двенадцатиперстную кишку. Опухоль получила название из-за образования в месте, где желчный и панкреатический проток примыкают к двенадцатиперстной кишке. Эта пограничная зона носит название Papilla Vateri.
По развитию опухоль Papilla Vateri похожа на дуктальную аденокарциному с той лишь разницей, что на фоне данного образования быстрее развивается желтуха. При этом заболевание можно выявить раньше, чем дуктальную аденокарциному.
Прогнозы при раке поджелудочной железы по сроку жизни зависят от стадийности опухоли. При этом стоит учитывать, что любое промедление с диагностикой и лечением приводит к значительному уменьшению продолжительности жизни. Если на 1 стадии продолжительность жизни исчисляется годами, то на 4 стадии — месяцами.
Источник
В наши дни существует множество методик, позволяющих эффективно лечить рак поджелудочной железы на разных стадиях его развития. Узнайте больше о наиболее точных технологиях диагностирования и лечения данного заболевания, которые используются нынче лучшими специалистами в зарубежных клиниках.
Содержание:
- Международная классификация стадий рака поджелудочной железы
- Симптомы стадий рака поджелудочной железы
- Диагностика и лечение рака поджелудочной железы по стадиям
- Меры профилактики рака поджелудочной железы
Международная классификация стадий рака поджелудочной железы
Сегодня в разных странах активно используют классификацию TNM: здесь Т означает оценку масштаба образования, N — наличие метастазирования в лимфоузлы, М — в отдалённые органы.
Т:
- Тх — патологий не обнаруживается либо их сложно оценивать;
- Т1 — опухоль имеется в железе, при этом не покидает её границы, габариты – не больше 2 см в ее самом большом измерении;
- Т2 — образование расположено в границах органа, однако с размерами больше 2 см;
- Т3 — опухоль различных масштабов за пределами железы. Брыжеечная артерия с чревным стволом не затрагиваются;
- Т4 — патология поразила все части органа, в частности брыжеечную артерию, покинула пределы железы.
N: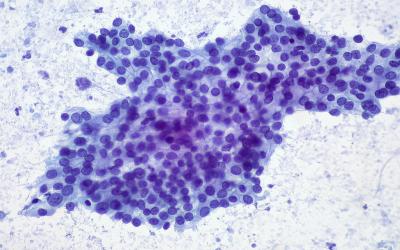
- ? — оценить состояние лимфосистемы нельзя;
- N0 — метастазирование отсутствует в лимфоузлах;
- N1 — метастазы обнаруживаются в лимфосистеме.
М:
- Мх — оценить присутствие отдельных метастаз в органах нельзя;
- М0 — вторичных образований не обнаруживается;
- М1 — имеются отдельные метастазы.
Однако для выявления подходящего вида лечения рака за границей различают такие его типы:
- операбельный. В таком случае опухоль можно удалять оперативным путём, она не касается самых важных артерий, находясь в самом органе, а метастазирование отсутствует. Однако на таком этапе образование удается обнаружить редко, всего в 10-15% случаев;
- местно-распространённый – на такой стадии опухоль удалять в целом нельзя. Образование располагается в границах железы либо переходит на органы брюшины по соседству, ключевые артерии, вены. Признаков метастазирования в далекие части тела не обнаруживается;
- метастазирующий – в такой ситуации патология распространилась за границы железы, имеет отдалённое метастазирование в другие органы. Болезнь не подлежит хирургическому вмешательству.
Симптомы стадий рака поджелудочной железы
Часто диагностирование рака поджелудочной железы удается на поздних этапах, когда уже произошло распространение опухолевого образования далеко за границы железы.
Раннее диагностирование болезней поджелудочной осложнено отсутствием четкой симптоматики на начальных этапах: болевой синдром не присущ заболеваниям данного органа в целом (кроме острого панкреатита), заметные признаки изменений в процессах пищеварения проявляются лишь после разрушения большого числа клеток, секретирующих ферменты.
Начальные признаки развития онкологии поджелудочной:
-
 Болевые ощущения, дискомфорт в зоне эпигастрия;
Болевые ощущения, дискомфорт в зоне эпигастрия; - Скорое прогрессирование острого панкреатита либо сахарного диабета 1-го типа на фоне абсолютного здоровья;
- Проявления на коже.
С ростом образования проявляются такие признаки:
- Боль в верхних отделах спины либо живота
- Чувство жжения в желудке
- Нет аппетита
- Тошнота, рвота
- Пожелтение кожи, потемнение мочи, зуд и бесцветный стул
- Болезненная отечность конечностей из-за формирования тромбов
- Жидкий стул с особенно неприятным запахом (признак нарушений в переваривании жиров)
- Ощущение слабости, утрата веса.
Диагностика и лечение рака поджелудочной железы по стадиям
Диагностика болезни на начальном этапе сопряжена с трудностями из-за ее неспецифических признаков, однако в клиниках Израиля нынче активно используются такие результативные обследования:
- анализ крови;
- выявление онкомаркеров;
- исследование ультразвуком (эндоскопическое либо трансабдоминальное). УЗИ брюшной полости
- КТ, МРТ помогают произвести визуализацию тканей, обнаружить патологические образования более 1-2 см
- ПЭТ дает обнаружить недоброкачественные элементы, метастазирование.
- ЭРХПГ способствует выявлению опухолей разных отделений поджелудочной крупнее 2 см, но процедура инвазивная, способствует осложнениям.
Чтобы выявить незначительные метастазы в печени либо брюшине, проводится диагностическая лапароскопия.
Радикальный способ лечения рака поджелудочной железы за границей – это оперативное удаление образования, но оно возможно не больше чем в 15% случаев. Лечение такого типа можно проводить только на начальных этапах, пока опухоль не проросла капсулу поджелудочной, не дала метастазов.
Обычно выполняют операцию другого вида:
- Если опухоль в головке железы – резекция головки, 12-перстной кишки, желчного пузыря, протока, регионарных лимфоузлов, часто также части желудка с формированием соединения между оставшимися органами.
- Когда опухоль в хвосте либо теле поджелудочной, удаляют хвостовую часть, селезенку.
Бывает, что удаляют поджелудочную полностью (тотальная панкреатэктомия). Если хирургическое лечение невозможно, при лечении рака в Израиле используют облегчающие состояние человека операции паллиативного типа.
Консервативное лечение:
- Радиотерапия – для сокращения размера опухоли до операции, для предотвращения метастазированию или с паллиативной целью.
- Химиотерапия – обычно вспомогательного характера.
- Гормональная терапия успешно применяется за границей благодаря наличию в клетках опухоли эстрогенчувствительных рецепторов.
Примечательно, что инновационные методики лечения рака поджелудочной железы в Израиле уже активно применяются в ведущих клиниках страны.
Меры профилактики рака поджелудочной железы
Предупреждение этой болезни объединяет ряд мер, среди которых:
- прекращение курения, употребления алкогольных напитков в больших количествах;
- своевременное излечение болезней соответствующих органов;
- коррекция обменных процессов при диабете;
- правильный режим питания, соблюдение диеты без переедания, сокращение количества жиров, острого в пище.
Чтобы узнать стоимость лечения рака за границей, достаточно лишь заполнить контактную форму на нашем интернет-сайте и получить ответ от квалифицированных специалистов ведущих зарубежных клиник.
Источник
Год утверждения 2018
Профессиональные ассоциации
- Ассоциация онкологов России
- Российское общество клинической онкологии
Оглавление
1. Краткая информация
2. Диагностика
3. Лечение
4. Реабилитация
5. Профилактика и диспансерное наблюдение
6. Дополнительная информация
Клинические случаи из практики пользователей сайта
Краткая информация
1.1 Определение
Рак поджелудочной железы – злокачественная опухоль, исходящая из эпителия поджелудочной железы.
1.2 Этиология и патогенез
У 10 % больных наследственное заболевание:
- синдром Пейтца-Егерса;
- синдром Линча;
- синдром наследования рака молочной железы и яичников с мутациями генов BRCA.
Факторы риска:
- недостаток витамина Д3
- злоупотребление алкоголем
- хронический панкреатит
- сахарный диабет
- курение
- ожирение
- низкая физическая активность
Стадии патогенеза рака поджелудочной железы:
- инициация – возникновении первой драйверной мутации, чаще в гене KRAS, далее в CDKN2, TP53, SMAD4/DPC4 и BRCA2;
- клональное распространение;
- метастазирование, возможное на ранних стадиях рака и после удаления опухоли.
Предраковые заболевания:
- поджелудочные внутриэпителиальные неоплазии (PanIN)
- внутрипротоковые сосочковые муцинозные неоплазии (IPMN)
- муцинозные кистозные опухоли.
1.3 Эпидемиология
Протоковая аденокарцинома составляет 95 % всех экзокринных новообразований.
В 2015 году в РФ рак поджелудочной железы составил:
- в структуре ЗНО населения 3.3%
- абсолютное число новых случаев у мужчин 8791 и 8924 – у женщин
- средний возраст заболевших мужчин – 64.6 года, женщин – 70.3 года
- нестандартизированная заболеваемости мужчин – 12.96, женщин – 11.36 на 100 тысяч
- стандартизированная по возрасту у мужчин – 9.14, женщин – 5.16 на 100 тысяч
- прирост за 10 лет заболеваемости мужчин – 9.39%, женщин – 14.95 %
- в структуре смертности от ЗНО – 5.9% и 5 место
- средний возраст умерших мужчин – 64.8 года, женщин – 71.3 года
- нестандартизированная смертность мужчин – 12,96, женщин – 11,04 на 100 тысяч
- стандартизированная по возрасту смертность мужчин – 9.15, женщин – 4.83 на 100 тысяч
- прирост за 10 лет показателей смертности мужчин – 5.6%, женщин – 7.61%.
Отмечен рост женской заболеваемости и смертности от рака.
1.4 Кодирование по МКБ 10
Злокачественное новообразование поджелудочной железы (С25):
С25.0 Головки поджелудочной железы
C25.1 Тела поджелудочной железы
C25.2 Хвоста поджелудочной железы
C25.3 Протока поджелудочной железы
C25.4 Островковых клеток поджелудочной железы
C25.7 Других частей поджелудочной железы
C25.8 Поражение поджелудочной железы, выходящее за пределы одной и более вышеуказанных локализаций
C25.9 Поджелудочной железы неуточненное
1.5 Классификация
1.5.1 Международная гистологическая классификация опухолей экзокринной части поджелудочной железы (ВОЗ, 4 издание, 2010 г)
Доброкачественные
8551/0 Ацинарноклеточная цистаденома
8441/0 Серозная цистаденома
Предзлокачественные изменения поджелудочной железы
8148/2 Панкреатическая интраэпителиальная неоплазия 3 степени (PanIN-3)
8453/0 Внутрипротоковая папиллярная муцинозная опухоль с лёгкой или умеренновыраженной дисплазией
8453/2 Внутрипротоковая папиллярная муцинозная опухоль с тяжёлой дисплазией
8503/2 Внутрипротоковая тубулопапиллярная опухоль
8470/0 Муцинозная кистозная опухоль с лёгкой или умеренновыраженной дисплазией
8470/2 Муцинозная кистозная опухоль с тяжёлой дисплазией
Злокачественные
8500/3 Протоковая аденокарцинома
8560/3 Аденоплоскоклеточный рак
8480/3 Коллоидный рак (муцинозный некистозный рак)
8576/3 Гепатоидный рак
8510/3 Медуллярный рак
8490/3 Перстневидноклеточный рак
8020/3 Недифференцированный рак
8035/3 Недифференцированный рак с остеокластоподобными гигантскими клетками
8550/3 Ацинарноклеточная карцинома
8551/3 Ацинарноклеточная цистаденокарцинома
8453/3 Внутрипротоковая папиллярная муцинозная опухоль, ассоциированная с инвазивным раком
8552/3 Смешанный ацинарно-протоковый рак
8154/3 Смешанный ацинарно-нейроэндокринный рак
8154/3 Смешанный ацинарно-нейроэндокринно-протоковый рак
8154/3 Смешанный протоково-нейроэндокринный рак
8470/3 Муцинозная кистозная опухоль, ассоциированная с инвазивным раком
8971/3 Панкреатобластома
8441/3 Серозная цистаденокарцинома
8452/3 Солидно-псевдопапиллярная опухоль
1.6 Стадирование
Стадирование рака поджелудочной железы по системе TNM (7 издание, 2010 г.)
2. Диагностика
2.1 Жалобы и анамнез
Сбор жалоб и анамнеза для выявления факторов, влияющих на выбор тактики лечения
Сбор семейного анамнеза и его анализ на наличие наследственного заболевания, при положительном результате – генетическое тестирование пациента и родственников.
2.2 Физикальное обследование
Оценка:
- общего состояния по шкале ECOG
- а алиментарного статуса
- болевого синдрома
- температуры тела
- гемодинамики
- цвета кожных покровов и склер
- увеличения периферических лимфоузлов
- наличие асцита.
2.3 Лабораторная диагностика
Анализы крови:
- развернутый клинический;
- развернутый биохимический;
- РЭА, СА 19-9;
- свёртывающая система.
Общий анализ мочи.
2.4 Инструментальная диагностика
Биопсия новообразования:
- не всегда требуется при планировании хирургического вмешательства;
- обязательна при консервативном лечении;
- тонкоигольная пункция чрескожная или эндоскопическая;
- получение материал для цитологического анализа.
ЭГДС – обязательный метод исследования:
- визуализация инвазии двенадцатиперстной кишки;
- оценка степени опухолевого стеноза двенадцатиперстной кишки;
- локализация и местная инвазия органов билиопанкреатодуоденальной зоны.
КТ органов брюшной полости и грудной клетки с в/в контрастированием.
При невозможности КТ – рентгенография грудной клетки.
При невозможности КТ – УЗИ брюшной полости и малого таза.
Ангиография при планировании хирургического лечения для выяснения резектабельности при сомнительных и недостаточных данных КТ.
Эндосонография:
- для навигации при биопсии;
- при необходимости дополнительной оценки распространенности;
- для нейролизиса чревного сплетения.
ЭРХПГ:
- при механической желтухе, требующей стентирования общего желчного протока;
- при необходимости дифференциальной диагностики рака и хронического панкреатита;
- для забора материала на морфологию.
МРТ с в/в контрастированием при подозрении на метастазы в печени и сомнительных данных других методов или МРХПГ.
ПЭТ/КТ:
- при невозможности исключить метастатический процесс другими методами;
- в отдельных случаях при подозрении на отдаленные метастазы и возможном изменении тактики.
Остеосцинтиграфия при подозрении на метастатическое поражение костей скелета.
Лапароскопия:
- при подозрении на диссеминацию опухоли по брюшине;
- при невозможности морфологической верификации диагноза другими методами.
МРТ или КТ головного мозга с контрастированием при подозрении на метастатическое поражение.
ЭКГ.
2.5 Иная диагностика
Генетическое консультирование при семейном анамнезе ЗНО.
Гистологическое исследование хирургически удаленного опухолевого препарата:
1. расстояние до проксимального и дистального краёв резекции;
2. размеры опухоли;
3. гистологическое строение;
4. степень дифференцировки;
5. общее число исследованных и поражённых лимфоузлов;
6. поражение краев резекции;
7. лимфоваскулярная, периневральная инвазии;
8. степень регрессии опухоли после предоперационной терапии.
3. Лечение
3.1 Хирургическое лечение
При резектабельном раке I–III стадий (Т1-3N0-1M0) на первом этапе – хирургическое лечение:
- при отсутствии абсолютных противопоказаний;
- объём операции определяется локализацией и местным распространением опухоли.
При сомнительно резектабельном и нерезектабельном раке (Т3-4N0-1M0) направлять в крупные хирургические центры для повторной оценки возможности удаления опухоли.
При нерезектабельном раке – формирование обходных анастомозов для профилактики механической желтухи и стеноза верхних отделов ЖКТ.
При функционально неоперабельном раке:
- паллиативное лекарственное лечение,
- мини-инвазивные процедуры (ЧЧХС, стентирование общего желчного протока, стентирование двенадцатиперстной кишки).
Решение о невозможности хирургического лечения принимает консилиум с участием хирурга, терапевта, анестезиолога/реаниматолога.
При карциноме головки поджелудочной железы – гастропанкреатодуоденальная резекция:
- при технической возможности лапароскопическим доступом,
- стандартная лимфодиссекция надпилорических и подпилорических, по ходу печеночной артерии и чревного ствола с ветвями, вдоль общего желчного протока, вокруг пузырного протока, ретропанкреатические, по нижнему и верхнему краям головки железы, по правой полуокружности верхней брыжеечной артерии.
При карциноме тела или хвоста – дистальная субтотальная резекция поджелудочной железы, включающая удаление тела, хвоста железы, селезенки:
- при технической возможности лапароскопическим доступом,
- стандартное удаление лимфоузлов ворот селезенки, вдоль селезеночной артерии, по нижнему краю поджелудочной железы.
При карциноме всех отделов поджелудочной железы – тотальная панкреатэктомия.
3.2 Консервативное лечение
При погранично резектабельном раке (Т3-4N0-1M0):
- предоперационная ХТ по режимам лечения метастатического рака;
- при отсутствии отрицательной динамики после ХТ выполняется операция.
При нерезектабельном раке (Т3-4N0-1M0):
- индукционная ХТ с последующей оценкой резектабельности;
- роль ЛТ в индукционной терапии не определена, проводится по усмотрению врача;
- после нескольких месяцев ХТ возможно добавление ЛТ;
- при достижении резектабельности выполнение операции;
- при отсутствии эффекта ЛТ возможно продление поддерживающей ХТ больше 6 мес.
Лучевая терапия:
- на первичную опухоль;
- сомнительная целесообразность облучения регионарной клетчатки;
- оптимальная стереотаксическая ЛТ;
- трех или пятидневный режим фракционирования дозы;
- 5-дневный режим: РОД 7.5 Гр, СОД 37.5 Гр;
- 3-дневный режим: РОД 8-12 Гр, СОД 24-36 Гр;
- при невозможности стереотаксической ЛТ – 1600 мг/м2/сут капецитабина весь периода облучения РОД 2.4 Гр до СОД 36 Гр или РОД 1.8-2.0 Гр до СОД 45-54 Гр;
- альтернатива капецитабину при ЛТ – гемцитабин, но большая токсичность при меньшем эффекте;
- при отсутствии эффекта от ЛТ в виде резектабельности – курс поддерживающей ХТ до общей длительности лекарственного лечения 6 месяцев или дольше.
При резецированном раке I–III стадий (Т1-3N0-1M0):
- при отсутствии противопоказаний проводится адъювантная ХТ;
- схемы GEMCAP, монорежимы гемцитабина, капецитабина или ФУ;
- начало ХТ не позже 3 мес. после операции, оптимально через 6 недель;
- длительность АХТ 6 месяцев;
- при невозможности начала АХТ в первые 3 мес. после операции – динамическое наблюдение;
- при предоперационной ХТ длительностью 6 месяцев – АХТ не проводится;
- при предоперационной ХТ менее 6 мес. АХТ проводится до суммарных 6 мес.
ХТ неметастатического рака длительностью 6 месяцев.
При метастатическом раке – системная ХТ I линии до прогрессирования или до неприемлемой токсичности:
- режим ХТ определяется состоянием пациента;
- при ECOG 0-1, нормальной функции печени и почек, без серьезных осложнений опухоли и сопутствующих заболеваний – FOLFIRINOX или гемцитабин и паклитаксел + альбумин;
- некоторым при ECOG 2 из-за распространенности опухоли и перспективе улучшения состояния – гемцитабин и паклитаксел + альбумин;
- при мутации в гене BRCA1 или BRCA2, семейном раке – FOLFIRINOX или гемцитабин с цисплатином/ карбоплатином/оксалиплатином;
- остальным пациентам – монохимиотерапия гемцитабином или симптоматика при тяжелом состоянии;
- не рекомендуется комбинация гемцитабина и эрлотиниба из-за высокой токсичности при минимальном преимуществе в продолжительности жизни.
Модификация FOLFIRINOX для снижения токсичности:
- первичная профилактика нейтропении Г-КСФ;
- редукция до 320 мг/м2болюсного ФУ или отмена и инфузионного до 2000 мг/м2 ФУ;
- редукция иринотекана до 165 мг/м2;
- редукция оксалиплатина до 65 мг/м2.
Пациентам с прогрессированием через 6 мес. после 1 линии ХТ проводится лечение по той же схеме, менее 6 мес. – ХТ другими препаратами.
При хорошем общем состоянии отдельные пациенты могут получить пользу от 2 линии ХТ.
3.3. Симптоматическая терапия
Желчеразгрузочная операция пациентам с механической желтухой:
- при активном холангите;
- уровне общего билирубина более 250 мкмоль/л;
- при невозможности хирургического лечения в ближайшие 2 недели.
При высокой тонкокишечной непроходимости, вызванной сдавлением и/или инфильтрацией опухолью пилорического отдела желудка или тонкой кишки, показаны:
- неотложное стентирование;
- формирование обходных анастомозов при планировании консервативного лечения.
При выраженном болевом синдроме и невозможности радикальной операции:
- блокады чревного сплетения чрескожно или эндоскопически;
- на фоне анальгетиков паллиативная лучевая терапия 5 раз в неделю стереотаксическая с РОД 5 – 6 Гр до СОД 25 – 30 Гр или конформная РОД 3 – 4 Гр до СОД 30 – 28 Гр.
При асците рекомендуется лапароцентез и диуретики.
4. Реабилитация
Общие принципы реабилитации после хирургических вмешательств и/или химиотерапии.
5. Профилактика
Динамическое наблюдения после окончания лечения с визитами каждые 12-16 недель в первые 2 года, далее каждые 6 месяцев.
Не доказано, что активное наблюдение за пациентами после проведенного лечения и раннее выявление рецидива увеличивает продолжительность жизни.
Быстрое ухудшение состояния при прогрессировании лимитирует использование ХТ.
Контрольное обследование:
- УЗИ брюшной полости или КТ/МРТ брюшной полости с контрастированием,
- УЗИ малого таза у женщин,
- Рентгенография органов грудной клетки,
- Анализ крови на онкомаркеры (СА19-9, РЭА) при исходном повышении,
- БАК и общий анализ крови.
6. Дополнительная информация, влияющая на течение и исход заболевания
Клинические случаи с этим заболеванием
Источник
