Питание поджелудочная железа симптомы заболевания лечение медикаментами питание

Человеческий организм – это очень сложный механизм, в котором должен работать каждый орган. Поджелудочная железа один из самых важных органов в этой системе. Она вырабатывает ферменты для расщепления жиров, белков и углеводов.
Заболевание этого органа невозможно игнорировать. Соблюдение диеты, лечение лекарствами и народными препаратами – только все вместе способно дать необходимый результат.
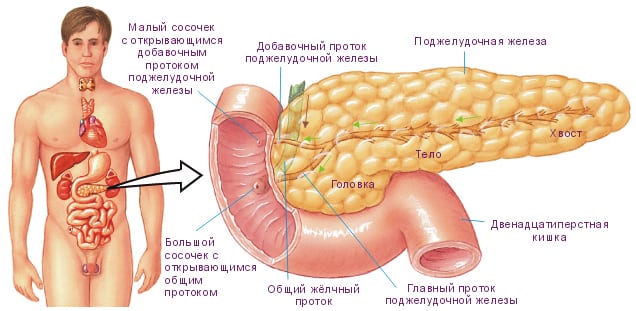
Своевременное восстановление помогает не допустить тяжелых последствий. При нарушении функционирования этого органа появляются нарушения гормональных процессов, но и возникают проблемы с выработкой ферментов для переваривания пищи. Ниже мы подробно поговорим где находится и как болит поджелудочная.
Функции
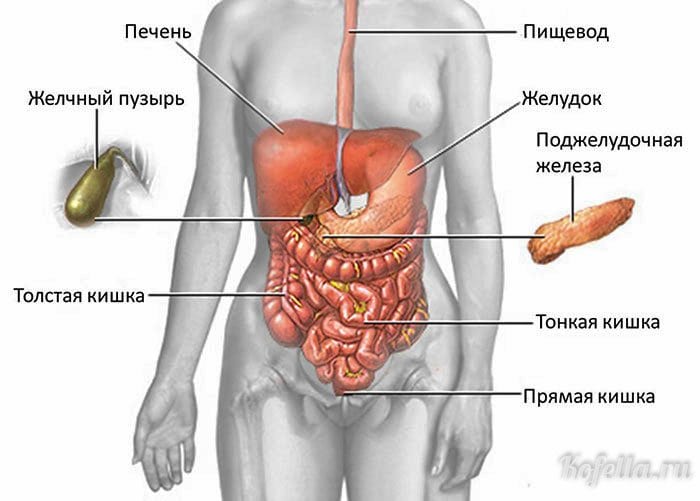
Поджелудочная железа выполняет в организме очень большое количество разных задач.
- Помогает при обменных процессах.
- Контроль выработки сахара в крови.
- Выработка гормона.
- Вырабатывает ферменты для переработки пищи.
Какие бывают болезни?
В большинстве случаев, возникновения заболеваний поджелудочной железы проводится при помощи медикаментов. Принимать их необходимо только по совету врача. Без своевременного лечения могут произойти разрушительные процессы. Какие заболевания могут коснуться поджелудочной железы?
- Самое часто встречающееся заболевание – панкреатит или воспаление поджелудочной железы.
- Неправильное питание может привести к появлению камней в поджелудочной железе.
- Самая опасная болезнь в мире, которая постепенно убивает человека- это сахарный диабет.
- Могут возникать злокачественные опухоли (простыми словами рак поджелудочной).
Причины
Вследствие чего происходит воспаление поджелудочной железы. Одной из самых распространенных причин называют отравление организма лекарственными препаратами. Употребление алкогольных напитков, а также неправильное питание может привести к воспалению. К тому же параллельно могут возникать проблемы с печенью, желудком, желчным пузырем. Иногда воспалительный процесс может возникать после травмы живота или вирусных заболеваний.
Женщины находятся в большей степени в зоне риска этого заболевания.
Симптомы панкреатита (Воспаления поджелудочной железы)
Симптомы заболевания у каждого человека абсолютно разные:
- Очень сильная боль опоясывающая, которая утихает только при определенном положении тела. В большинстве случаев это происходит, когда человек сидит, и корпус немного наклонен вперед.
- Рвота, после которой возникает облегчение на короткое время.
- Живот плотный.
- Повышенная потливость и слабость во всем организме.
- Резкое повышение температуры.
Первые симптомы могут появиться спустя 2 часа после приема пищи. Воспалительный процесс может сопровождаться проблемами с аппетитом, а также частыми головными болями и головокружение. В железе происходят уже серьезные изменения.
В зависимости от симптоматики можно определить, какая часть поджелудочной железы воспалена:
- По воспалительном процессе, в головке поджелудочной железы, появляются болезненные ощущения под ребрами.
- Хвостик воспаляется и дает болезненные ощущения под левое ребро.
Но после того, как человек прошел лечение медикаментозными препаратами и острая фаза миновала, он чувствует себя очень хорошо. Иногда проявляется диарея и может повыситься температура.
Хроническая форма заболевания
Профессионалы утверждают, что в хроническую форму это заболевание переходит после залеченной острой формы заболевания. Также причиной возникновения хронической формы является чрезмерное злоупотребление жирной пищей, жареной и копченой. Вредные привычки также негативно отражаются на здоровье поджелудочной железы.
Симптомы хронического панкреатита
- Понос чередуются с запорам. Проблемы с аппетитом.
- Боль под правым или левым ребром, которая усиливается при физических нагрузках.
- Отказ от жирной пищи.
Диагностика
Для того чтобы определить какая причина возникновения болезненных ощущений в поджелудочной железе, необходимо пройти обследование.
- Инструментальные обследования. Например, УЗИ, рентген, магнитно-резонансная томограмма брюшной полости.
- Биохимический анализ крови.
Врач также должен выслушать жалобы пациента на состояние здоровья.
Необходимая помощь при сильных болях
- Вызвать «Скорую помощь».
- Лечь на спину и на живот под левое ребро положить грелку с холодной водой.
- Нельзя ничего кушать.
- Выпить стакан щелочной воды.
- До приезда врача не принимать обезболивающие препараты.
- При сильных приступах боли, встать на колени и локти прижать к животу. Поза эмбриона позволяет облегчить состояние.
Профилактика возникновения хронического панкреатита
Хроническое воспаление поджелудочной железы характеризуется не настолько интенсивной болью, как острая форма. Пища полностью не перерабатывается. Спустя несколько минут после еды появляется отрыжка. Каждой осенью и весной болезнь обостряется.

Самая главная цель при хроническом панкреатите – это не допустить повторное обострение. В первую очередь, хорошим помощником станет диета, которая исключает прием копченого, жирного и острого.
Нужно выполнять несколько простых правил:
- Нельзя употреблять свежий белый хлеб. Желательно отдать предпочтение хлебу с отрубями, к тому же вчерашнему.
- Заменить жареную пищу тушеной, вареной или паровой.
- Нельзя употреблять жирные молочные продукты. Во всяком случае, они должны быть не такими жирными.
- Вместо кофе и чая употреблять настой смородину и шиповника.
- Абсолютно отказаться употребления алкогольных напитков.
- Нельзя кушать подсолнечное масло. Вместо него отдайте предпочтение сливочному маслу.
- Лучше всего подойдет легкое диетическое мясо. Это кролик и говядина. Полностью исключить употребление свинины. Мясо нельзя жарить. Его необходимо приготовить на пару, в мультиварке или просто варить.
- Нельзя в сутки употреблять больше чем 1 штуку.
- Отдать предпочтение свежим овощам, фруктам и компоту. Нельзя кушать сладкое торт и конфеты.
- Нельзя употреблять горячую или чрезмерно холодную пищу. Желательно кушать теплые блюда.
Лечение острой формы панкреатита
При острой фазе заболевания необходимо срочно госпитализировать больного. Нужно очистить организм от продуктов, которые его перегружают. Первые дни человек получает необходимое питание через капельницу. Для уменьшения воспалительного процесса, интоксикации, а также снизить активность ферментов. Необходимо принимать анальгетики. Первые дни нужно вводить при помощи капельницы. Для уменьшения воспалительного процесса и выработки ферментов необходимо прикладывать в район левого подреберья прикладывают резиновую грелку с холодной водой. Если дополнительно возникает бактериальная инфекция, то необходимо принимать антибиотики. В особо тяжелых ситуациях нужно сделать операцию.
Лечение хронической формы панкреатита
При хронической форме необходимо принимать медикаментозные препараты необходимо устранить боль. Но необходимо еще восстановить сам орган. Больному необходимо пожизненно употреблять медикаментозные препараты для поддержания работы организма и улучшения пищеварения. От сладкого необходимо отказаться полностью, точно также как и от мучного, сладкого и жареного. Соблюдать диету нужно до конца жизни. Также необходимо соблюдать постоянно диету.
Дома должны быть два вида препаратов. Одни для устранения болезненных ощущений, другие употреблять каждый раз перед едой.
Препараты для обезболивания
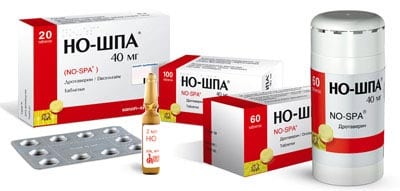
При панкреатите возникают очень сильные боли, иногда даже сильнее чем при инфаркте. Боль усиливается после употребления еды или когда человек лежит на спине. Облегчить болезненные ощущения можно при помощи грелки с холодной водой. Дополнительно необходимо принимать обезболивающие препараты. В таком случае облегчение наступает очень быстро. В большинстве случаев используют «Но-шпу», «Папаверин», «Дротаверин». Эти лекарства могут быть в ампулах для внутримышечного препарата и таблетках. Принимать дополнительно такие анальгетики «Парацетамол» или «Аспирин». В больнице назначают Препараты для блокировки «Фамотидин».
Препараты с ферментами
Лечение медикаментами заключается не только в устранении симптомов, а и употребление ферментных препаратов. Это делается после употребления еды для улучшения пищеварения. Дозировка для каждого человека подбирается индивидуально и назначается только врачом. В большинстве случаев принимают препараты пожизненно. Самым распространенным препаратом является «Панкреатин» и «Мезим форте». Но подбирать сугубо индивидуально под организм человека нужно, потому, что некоторые из них способны вызывать аллергическую реакцию. Желательно, чтобы в основу этого препарата входили растительные компоненты.
Дополнительное лечение
В очень сложных и запущенных ситуациях назначают принимать инсулин. Это связано с тем, что поджелудочная железа не работает полностью и возникает сахарный диабет.
Если развивается дополнительно бактериальная инфекция, то необходимо употреблять антибиотики. Проблема заключается в том, что происходит нарушение работы поджелудочной системы и пищеварительной системы в целом. В связи с этим происходят проблемы с переносимостью лекарств. Больному необходимо пожизненно соблюдать диету и следить за своим здоровьем.
Диета
В период обострения следует придерживаться диете:
- Первые 3 дня нельзя кушать вообще. Необходимо пить щелочную воду.
- До недели необходимо начинать понемногу кушать протертую пищу или употреблять овощной бульон.
- Кушать нужно часто, но дробно. Не меньше, чем 6 раз в день.
- Еда должна быть только теплая, но не горячая или холодная.
- Хорошо кушать крупы, такие как рис, овсянка и гречка.
- Большое количество воды и некрепкого чая.
Источник
Для тех, кого интересует, что можно есть при панкреатите, список продуктов существует определенный. Из-за воспаления поджелудочной железы возникает резкие боли в желудке, тошнота, нередко рвота. Только правильное питание поможет при панкреатите.
Зачем придерживаться диеты при воспалении поджелудочной железы?
На работу органов пищеварения влияют в первую очередь, продукты, которые составляют рацион человека. Никакие медикаменты не помогут справиться с панкреатитом, если не соблюдать диету.
Необходимо четко понимать, какие блюда при воспалении поджелудочной железы нельзя кушать. Различается меню в период обострения и ремиссии. Отдельный набор продуктов существует для пациентов с хронической формой панкреатита.
Многие считают диету при заболеваниях поджелудочной железы голодной и изнуряющей. Напротив, такая система питания сбалансирована и полезна. Соблюдение ее – путь к здоровому образу жизни и избавлению от панкреатита.
Список разрешенных продуктов при панкреатите
При остром панкреатите больного мучают изнуряющие симптомы: резкие боли в животе, тошнота и рвота. В первые дни рекомендуется полный физический покой и голод.
Отказываться от еды придется до улучшения состояния. Это может занять от одного до трех дней . Разрешено пить при панкреатите минеральную щелочную воду, отвар шиповника, несладкий кисель. Голодные дни помогут снять нагрузку с пораженного органа и уменьшить воспаление.
После того как неприятные симптомы прекратят беспокоить больного, начинают вводить некоторые продукты питания небольшими порциями. При острой форме недуга в список разрешенных продуктов включают:
- Мучные изделия. Допускается подсушенный или черствый хлеб, галетное нежирное печенье, сухари и бублики .
- Молочные продукты. Их выбирают с низким содержанием жирности. Йогурты при панкреатите допускаются только несладкие без фруктовых наполнителей, а молоко разбавляют с водой. Допускается нежирный и не слишком соленый сыр.
- Крупы. Не все крупы полезны и допустимы при воспалении поджелудочной. Врачи разрешают только гречку, рис, манку и овсянку. Их варят на воде с небольшим количеством молока. Готовая каша должна быть полужидкая.
- Рыба и мясо. Людям, страдающим воспалением пищеварительных органов, разрешены нежирные сорта. В их число входят судак, треска, телятина, кролик, индюшка, куриное филе.
- Напитки. Полезен отвар из плодов шиповника, ягодный кисель. Разрешены при панкреатите – компот из сухофруктов, некрепкий черный или зеленый чай.
- Фрукты. Допускаются арбуз, клубника, абрикосы. Кислые яблоки перед употреблением запекают. В больших количествах в период обострения фрукты лучше не употреблять.
- Овощи. От сырых овощей придется отказаться полностью. Кабачки, тыкву, цветную капусту, картофель, зеленый горошек, морковь отваривают и употребляют в пюреобразном виде.
- Суп. Его варят на овощном или постном бульоне. Для пациентов готовят супы-пюре.
- Десерты. В минимальных количествах допускаются варенье, желе, джем и зефир.
- Яйца. В меню больного панкреатитом этот продукт разрешено включать не чаще 4 раз в неделю. Лучше отдать предпочтение перепелиным яйцам. Они легче усваиваются.
Что можно добавить в меню при хроническом панкреатите
При хронической форме заболевания список разрешенных продуктов пополняется. В меню больного разрешено добавить некоторые фрукты. Это, например, груши, бананы, дыня. Полезно добавлять в рацион сухофрукты.
Любители кофе и шоколада могут побаловать себя какао с добавлением нежирного молока или некрепким кофе. Помимо нежирных сортов рыбы разрешены морепродукты. На столе больного могут присутствовать мидии, кальмары, креветки, крабовое мясо.
Запрещенные в период обострения симптомов орехи и семечки вводят в рацион при отсутствии жалоб на плохое самочувствие. Эти продукты содержат большое количество белков и жиров. Однако важно знать, что семечки можно употреблять только в сыром виде. Жареный продукт и козинаки все еще запрещены.
В список допустимых овощей теперь входят также лук, баклажаны, зелень. Разрешены сельдерей, петрушка и укроп. Допускается вводить в рацион колбасные изделия. Но это касается только продуктов высокого качества без добавления соевого мяса и усилителей вкуса.
Полезны при хронической форме недуга специи. Способствует пищеварению корица. Ее добавляют в готовые блюда или растворяют в воде приправу и пьют напиток в лечебных целях. Допустимы при панкреатите тмин и куркума. Рекомендуются также пророщенные зерна пшеницы и льняное масло.
Запрещенное питание
Любая форма заболевания исключает употребление в пищу жирного мяса, рыбы, наваристых бульонов. Запрещена тушенка и другие консервации. В их число входят рыба и овощи. Полностью исключены горячительные напитки, крепкий кофе, шоколад, сдоба, мороженое, сгущенное молоко.
В перечень вредных продуктов входят практически все колбасные изделия, грибы, перловка, пшеничная каша, томаты, редиска, цитрусовые, свежая белокочанная капуста. Исключить придется острые приправы и соусы – майонез и кетчуп.
Многих интересует, можно мюсли, или нет. Этот продукт допускается только при отсутствии болей и тошноты. Мюсли заливают водой, обезжиренным молоком или кефиром.
Несмотря на то, что зелень разрешено добавлять в блюда, шпинат относят к числу запрещенных растений. Он содержит щавелевую кислоту, которая приводит к воспалению поджелудочной железы. Нельзя есть также бобовые: фасоль и чечевицу.
Рекомендации по питанию для больных панкреатитом
Для пациентов, страдающих воспалением поджелудочной железы, важно не только знать таблицу запрещенных и разрешенных продуктов. Большое значение при панкреатите имеет режим питания и способ приготовления пищи.
Избежать воспаления поджелудочной железы помогут несколько правил:
- Самые полезные для больных панкреатитом – белковые продукты. В меню включают большое количество нежирной пищи, богатой протеинами. Они восстановят поврежденный орган.
- Врачи рекомендуют дробное питание: 4 раза в день плюс перекусы.
- Блюда готовят в пароварке, отваривают, тушат и запекают без добавления жира.
- Предотвратит раздражение слизистой теплая пища. Горячая или слишком холодная еда запрещена.
- Овощи в период обострения симптомов панкреатита в сыром виде исключены.
- Для улучшения пищеварения полезно пить много жидкости, лучше минеральной воды без газа или бутылированной.
- В период обострения пищу необходимо перетирать до жидкого или кашеобразного состояния. Это поможет облегчить работу пищеварительных органов. .
- Нельзя переедать и ограничивать себя в питании. Общая калорийность продуктов должна составлять примерно 2500 ккал в сутки.
- Больным панкреатитом следует отказаться от спиртного и курения.
- Рекомендуется принимать витаминные комплексы и липотропные средства.
Видео – что можно есть при панкреатите?
Список разрешенных продуктов при нарушении работы поджелудочной железы вполне велик. Больному панкреатитом нет необходимости придерживаться очень строгой диеты. В меню пациента входит большой набор блюд, богатых важными витаминами и микроэлементами. При соблюдении всех правил и рекомендаций можно избежать повторных приступов панкреатита и навсегда забыть о неприятных симптомах болезни.
Источник
Панкреатит – серьезная патология поджелудочной железы, требующее комплексного и длительного лечения. И одним из главных составляющих терапии является лечебный рацион питания, без которого положительный эффект практически невозможен.
Диета при панкреатите поджелудочной железы, в период обострения поможет снять основные симптомы болезни и остановить ее развитие, а также предотвратить новые рецидивы.

Питание в начале обострения
Течение хронического панкреатита характеризуется сменой этапов обострения и ремиссии. Обострение может возникнуть тогда, когда нарушается система питания и в пищу употребляются запрещенные продукты, когда происходит длительный прием сильных медикаментов и по ряду других причин.
Определить появление обострения хронического панкреатита можно по следующим симптомам:
- сильные и резкие боли в области правого подреберья, усиливающиеся после трапезы;
- метеоризм, вздутие живота;
- повышение температуры тела;
- тошнота и сильная рвота;
- появление жидкого стула серого цвета.

Болезнь может обостриться сразу после трапезы (особенно вечерней). При появлении данных симптомов необходимо переходить к строгой лечебной диете и начинать прием медикаментов.
Пища должна быть максимально простой, легкой и щадящей, чтобы уменьшить нагрузку с поджелудочной железы. Продукты не должны содержать жиров животного происхождения, грубых волокон и клетчатки. В самые первые два — три дня начала обострения можно употреблять только чистую негазированную воду (желательно щелочную).
Постепенно количество воды можно увеличивать, а рацион пополнять жидкими блюдами (супами и супами-пюре). Таким образом, щелочь будет понижать концентрацию кислоты в желудке и уменьшит воспаления, а жидкая и полужидкая пища подготовит желудочно-кишечный тракт с переходу на более насыщенное питание.

Примерное лечебное питание в период обострения у взрослого
Рацион лечебного питания на этапе лечения обостренного воспаления внутренних органов может включать в себя следующие блюда:
- протертые крупяные супы на воде и овощном отваре;
- супы-пюре на легкой рыбе или мясе;
- нежирные сыры без приправ;
- напитки и десерты из свежих и сухих фруктов (кроме соков);
- слабый чай;
- котлеты из диетического мяса и рыбы на пару;
- пюре из печеных, тушеных и вареных овощей;
- яйца всмятку;
- паровой или вареный омлет;
- паровые творожные суфле;
- полужидкие крупяные каши;
- шиповниковый чай;
- молоко (только при добавлении в каши и другие блюда).
Рекомендуется употреблять измельченные и протертые продукты, важно также тщательно пережевывать пищу, поскольку болезнь может обостряться из-за лишней нагрузки.
Употребление соли и сахара в этот период необходимо как можно сильнее ограничить, также нельзя добавлять в еду перец и другие приправы. Запрещается прием в пищу маринованных, копченых и соленых продуктов, жареное, слишком жирное, фаст-фуд, свежее мучное и алкоголь. От вредных привычек следует отказаться вовсе.

Чем питаться, когда обострение проходит?
Обострение при хроническом воспалении железы опасно тем, что оставляет рубец по прошествии болезненного периода. При частых появлениях таких рубцов соединительной ткани органа, осуществляющей пищеварительные функции, сохраняется все меньше. Поэтому со временем качество пищеварения серьезно ухудшается.
Чтобы замедлить данный процесс и снизить вероятность появления рецидива, также необходимо соблюдать режим диетического питания. Согласно ему, все блюда можно только варить, запекать, готовить в пароварке и мультиварке. Оптимальным в данный период времени будет пяти — или шестикратный прием пищи ежедневно.
В списке разрешенных продуктов питания при хроническом типе заболевания:
- посушенный белый хлеб, несдобные сухари;
- макароны;
- овощные пюре и супы-пюре;
- молочные продукты;
- яичные белки (допускается до одного желтка в день);
- растительное масло (в ограниченных количествах);
- крупы (лучше в протертом состоянии, измельченные);
- некислые фрукты;
- мясо (содержащее большое количество железа), курица и рыба без жира;
- свежевыжатые соки, компоты.
Для определения пищевой ценности продуктов можно воспользоваться таблицей из поваренной книги. Питаться следует небольшими порциями на сто — двести граммов. Последний прием пищи должен происходить не позднее, чем за два — три часа до сна, при этом слишком длинных промежутков допускать нельзя. Оптимальное время между трапезами – три — четыре часа.
Примерное меню по дням
Первые два — три дня еда запрещена вообще. Позволяется только пить воду в ограниченных количествах. По прошествии данного периода необходим постепенный переход к диетическим блюдам сроком около недели.
Первые сутки
Диета при воспалении поджелудочной железы в период обострения в первый день после голодания может быть таковым:
- Завтрак. Маленькая порция супа (протертого), половина стакана воды.
- Второй завтрак. Запеченное без кожуры яблоко.
- Обед. Половинная порция картофельного пюре без добавок, чашка свежего молока.
- Полдник. Чашка овсяного киселя, постный сухарик.
- Маленькая порция гречневой каши, чашка слабого чая.
Вторые сутки
В этот день разрешено:
- Омлет из яичных белков на пару, чай.
- Запеченная без кожуры груша или яблоко.
- Протертый слизистый суп на крупах, компот, подсушенный хлеб.
- Желе из молока.
- Манная каша на половинном молоке, чай.
Третьи сутки
Основные приемы пищи:
- Порция овсяной каши с водой или на половинном молоке, чай.
- Банан.
- Овощное пюре, ломтик рыбы без жира, приготовленный в воде или на пару, чай.
- Маленькая порция творога с ложкой жидкого меда.
- Рисовая каша с добавлением молока, ромашковый чай.
Четвертые сутки
Разрешенное меню:
- Творожная запеканка на пару или из духового шкафа, чай.
- Натуральный йогурт.
- Порция гречневой каши, диетическая котлета на пару.
- Сухарик или сухое печенье, чашка молока.
- Чашка макарон, паровые овощи, чай.
Пятые сутки
Основной рацион:
- Манная каша.
- Стакан овсяного киселя, сухарик.
- Овощная котлета, куриный бульон без жира, компот из сухофруктов.
- Мусс из фруктов или запеченное яблоко без кожи.
- Овощное пюре, маленькая котлета из рыбного филе на пару.
Шестые сутки
- Рисовая молочная каша, шиповниковый чай.
- Желе из молока или фруктов.
- Овощной суп, котлета (рыбная или мясная без масла), чай.
- Два крекера или сухарика без соли, чай с добавлением молока.
- Паровой картофель с куриным фаршем, чай.
Седьмые сутки
Примерное меню на конец недели:
- Чашка творога с вареньем, молочный чай.
- Запеченное яблоко без кожи.
- Гречневая каша, паровое рыбное или куриное филе.
- Кисель, ломтик подсушенного хлеба.
- Котлета на пару без жира, тушеные овощи.
- Воду разрешается пить в любых количествах.
Список запрещенных продуктов
Любая тяжелая пища (особенно покупная) должна быть исключена из рациона пациента. Кроме того, под запрет попадают полуфабрикаты и фастфуд. Среди основных ограничений также:
- наваристые мясные и рыбные бульоны;
- маринованные продукты;
- копчености и соленья;
- бобовые культуры;
- грибы;
- лук, редис и чеснок (особенно в свежем виде);
- молочные продукты высокой жирности;
- жирные мясные и рыбные продукты;
- алкоголь в любом виде;
- сладости, кондитерские изделия;
- колбасная продукция;
- свежая сдоба и хлеб;
- соусы (особенно томатные и майонезные);
- газированные напитки, крепкий чай и кофе;
- очень кислые или сладкие фрукты.
Даже диетическая пища при неправильной обработке может попасть под запрет. Добавлять слишком много соли и приправы также запрещено.






Особенности питания при нарушении функций органа у детей
Диета для детей мало отличается от разрешенного рациона взрослых при нарушении работы поджелудочной железы. Однако есть и свои нюансы. Так, вместо котлет на пару лучше давать детям пропущенное через мясорубку отварное филе рыбы или курицы, диетическую говядину.
А на завтрак ребенку лучше всего предлагать молочные каши или крупы на воде. При этом нельзя забывать о том, что растущему организму требуется достаточное количество белков, витаминов и минералов в пище.

Особенное внимание следует уделить сладостям. Шоколад, конфеты, кондитерские изделия строго запрещены при лечебном питании. Также нельзя давать детям газированные напитки и покупные соки. Необходимо кормить ребенка по его возрасту и не допускать употребление трудноусвояемой пищи.
Некоторые диетические рецепты
Примеры с подробным описанием этапов приготовления можно извлечь из поваренной книги, если использовать в рецептах только разрешенные продукты.
Картофельные шарики с курицей:
- Отварить куриную грудку, морковь и луковицу, измельчить блендером.
- Приготовить классическое пюре из картофеля. Сделать из него лепешки, положить в середину готовый фарш и завернуть.
- Положить шарики в морозилку на полчаса.
- Запечь продукт в духовом шкафу при температуре 220 градусов до золотистой корочки.

Вкусный гарнир из перловой крупы:
- Отварить половину стакана перловой крупы с двумя стаканами воды в течение сорока пяти минут.
- Слить лишнюю воду, добавить ложку масла.
- В отдельной сковороде потушить порезанную луковицу, морковь и помидор в течение десяти минут.
- Измельчить кашу блендером, добавить овощи.

Простая домашняя диетическая колбаса:
- Измельчить семьсот граммов куриного филе при помощи блендера или мясорубки.
- Добавить в фарш три яичных белка, соль по вкусу и стакан сметаны.
- Выложить третью часть смеси на пищевую пленку и сформировать колбасу, связав края нитками (должно получиться три порции).
- Вскипятить воду в глубокой кастрюле. Убрать с огня. Положить внутрь колбасу и накрыть ее блюдцем, чтобы не всплыла. Отваривать в течение часа.

Блюда можно сочетать между собой, заменять продукты в них на аналоги и вводить в рацион в период восстановления поджелудочной железы. Однако важно обращать внимание на то, что все сочетаемые продукты должны быть разрешены к употреблению во время болезни, чтобы не обострить ее симптомы и не вызвать усиление воспаления.
Источник
