Опухоли поджелудочной железы статья
Опухоли поджелудочной железы – новообразования с различной степенью клеточной дифференцировки, исходящие из тканей эндокринной либо экзокринной части поджелудочной железы. Доброкачественные новообразования часто никак не проявляются до достижения больших размеров; злокачественные – характеризуются опухолевой интоксикацией, синдромом сдавления окружающих сосудов, нервов, органов. В диагностике используют выявление онкомаркеров, ультрасонографию поджелудочной железы и желчных путей, РХПГ, МРПХГ, МРТ, КТ, пункционную биопсию поджелудочной железы. Лечение хирургическое либо комбинированное (в сочетании с химио- и лучевой терапией).
Общие сведения
Опухоли поджелудочной железы могут формироваться как в эндокринной, так и в экзокринной ее части, но преобладают экзокринные новообразования. Среди них превалируют злокачественные опухоли, в 90% случаев представленные аденокарциномой панкреатических протоков. Доброкачественные опухоли встречаются редко, развиваются в основном из клеток, производящих пищеварительные ферменты, а также выстилки протоков (цистаденома). Опухоли, сформировавшиеся из клеток Лангерганса (эндокринной части поджелудочной железы), могут быть гормонально активными или инертными. Гормонально активные опухоли имеют наиболее яркую клинику, так как продуцируют огромное количество биологически активных веществ и вызывают «гормональную бурю» в организме. Исследования в области онкопатологии поджелудочной железы подтверждают, что новообразования этого органа у женщин выявляются в два раза чаще, чем у мужчин, а пик заболеваемости приходится на 35-50 лет.
Опухоли поджелудочной железы
Классификация опухолей поджелудочной железы
Все новообразования по своему происхождению подразделяются на доброкачественные (высокодифференцированные) и злокачественные (недифференцированные). Кроме того, опухоли поджелудочной железы классифицируют по локализации, гистологическому строению, функциональным нарушениям. Новообразование поджелудочной железы может быть расположено в головке, теле, хвосте, островках Лангерганса, протоках; либо же локализация опухолевого узла может быть не уточнена.
По гистологическому строению в 80% случаев опухоли поджелудочной железы имеют эпителиальное происхождение (из ацинарных и эндокринных клеток, протокового эпителия, неясного или смешанного генеза), источником могут служить неэпителиальные ткани, кровеносные и лимфатические сосуды, также новообразования могут иметь дизонтогенетическое и метастатическое происхождение.
Выделяют следующие виды опухолей поджелудочной железы эпителиального генеза: из ацинарных клеток (доброкачественные – аденомы, злокачественные – ацинарно-клеточный рак), эпителия протоков (доброкачественные – цистаденомы, злокачественные – аденокарцинома, скирр, плоскоклеточный и анапластический рак).
Эндокринные опухоли поджелудочной железы могут происходить из клеток островков Лангерганса (инсулиномы, гастриномы, випомы) или быть диффузными (карциноид). По степени дифференцировки клеток они могут быть высоко-, средне- и низкодифференцированными; также встречаются эндокринные опухоли смешанного и неясного генеза, мукокарциноиды, недифференцированные виды рака, опухолевидные состояния (гиперплазия и эктопия эндокринных клеток поджелудочной железы, синдром полиэндокринной неоплазии).
Функциональная классификация опухолей поджелудочной железы включает в себя следующие состояния: отсутствие нарушений; неопределенное функциональное состояние; нарушение функций поджелудочной железы: гипофункция, гиперфункция (гипогликемия и гипергиликемия, ахлоргидрия, диарея, синдром Золлингера-Эллисона на фоне гастриномы, синдром Вернера–Моррисона на фоне полиэндокринной неоплазии, гиперсекреция серотонина).
Реже всего встречаются доброкачественные, лимфоидные и неэпителиальные опухоли поджелудочной железы, цистаденокарциномы, плоскоклеточный и ацинарный рак – описаны единичные случаи этих новообразований. Гормонально активные опухоли обычно хорошо отграничены от здоровых тканей, составляют не более 0,3% всех новообразований поджелудочной железы, в трех случаях их четырех представлены инсулиномой. Определить клинически злокачественную природу гормонально активных новообразований можно только по наличию гематогенных метастазов (чаще всего печеночных). Злокачественные новообразования протоков составляют 90% опухолей поджелудочной железы и 80% – панкреатобилиарной зоны.
Симптомы опухолей поджелудочной железы
Большинство опухолей поджелудочной железы могут никак себя не проявлять долгие годы. Если же клиника новообразования появилась, в пользу доброкачественного генеза опухоли говорят следующие факты: отсутствие рака поджелудочной железы в анамнезе по родственной линии, отсутствие выраженной клиники заболевания и признаков опухолевой интоксикации, медленный рост новообразования.
Аденомы панкреатического происхождения не имеют клинических проявлений, часто случайно обнаруживаются на операции либо аутопсии. Цистаденомы и цистаденокарциномы могут достигать огромных размеров и за счет этого визуализироваться и пальпироваться через переднюю брюшную стенку. При этом клиническая картина длительное время отсутствует и появляется на поздних стадиях, когда опухоль начинает сдавливать холедох и панкреатический проток, кишечник, близлежащие сосуды и нервы.
Наиболее яркую клинику имеют гормонально активные опухоли: перманентно повышенный уровень инсулина при инсулиноме приводит к гипогликемии, гастринома выражается в развитии синдрома Золлингера-Эллисона (пептические язвы, значительная гиперсекреция желудочного сока, злокачественное течение заболевания); випомы проявляются синдромом Вернера–Моррисона (диарея, гипокалиемия, ахлоргидрия); карциноид – гиперсеротонинемией и карциноидным синдромом (приливы по типу менопаузальных, диарея, спазматические боли в животе, недостаточность клапанного аппарата правых отделов сердца).
Клиника злокачественных опухолей панкреатических протоков обычно появляется только на поздних стадиях заболевания, имеет как общие проявления, так и признаки поражения соседних органов. Общие симптомы связаны с опухолевой интоксикацией: боли в животе, иррадиирующие в спину, похудение, астения, анемия, отсутствие аппетита. Прорастание опухоли в окружающие органы и ткани манифестирует симптомами поражения этих органов (асцит при сдавлении сосудов, желтуха и экзокринная недостаточность поджелудочной железы при обтурации опухолью холедоха и общего желчного протока, симптомы поражения желудка и т. д.).
Диагностика опухолей поджелудочной железы
Для своевременной диагностики и точного определения типа опухоли поджелудочной железы требуется слаженная работа гастроэнтеролога, хирурга и врача-эндоскописта. Без использования современных способов визуализиции и химического типирования новообразований выявить опухоль поджелудочной железы практически невозможно. Следует помнить о том, что даже самые современные диагностические аппараты и методики не всегда способны дать ответ на вопрос о характере поражения органа, большое значение при диагностировании новообразований панкреатической зоны имеет и клинический опыт лечащего врача.
На поражение поджелудочной железы укажут такие исследования, как биохимический анализ крови, копрограмма, исследование секреции пищеварительных соков при эзофагогастродуоденоскопии. Следующим этапом будет назначение таких неинвазивных методов исследования, как гастрография и дуоденография, магнитно-резонансная панкреатохолангиография, магнитно-резонансная томография поджелудочной железы, компьютерная томография желчевыводящих путей. После выявления опухоли в тканях поджелудочной железы (размеры новообразования могут варьировать от 2 мм до 200 мм) производят определение в крови уровня гомонов и метаболитов (адреналин, норадреналин, серотонин, кортизол, гастрин, вазоактивный пептид, инсулин, глюкагон, панкреатический и С-пептид, соматостатин и др.) и онкомаркеров (СА19-9, СА 50, СА 242, СЕА).
Для уточнения характера поражения используются также и инвазивные методики: эндоскопическая ретроградная холангиопанкреатография; целиакография с взятием крови из панкреатических вен и определением в ней гормонов; чрескожная чреспеченочная холангиография; пункционная биопсия поджелудочной железы; лапароскопия. Огромное количество исследований, необходимых для выявления опухоли поджелудочной железы, говорит о том, что диагностика этого состояния является очень сложной, а единой схемы диагностического поиска на сегодняшний день еще не найдено.
Дифференцировать опухоли поджелудочной железы следует с хроническим панкреатитом, панкреатическими кистами, внеорганными забрюшинными опухолями и опухолями брыжейки кишечника, пенетрацией язвы желудка или ДПК, аневризмами крупных сосудов, эхинококкозом и цистицеркозом с поражением гепато-панреатической зоны.
Лечение опухолей поджелудочной железы
Лечение доброкачественных опухолей только хирургическое: дистальная резекция поджелудочной железы, резекция головки поджелудочной железы, панкреатодуоденальная резекция, энуклеация опухоли. После операции проводится обязательное гистологическое исследование для уточнения типа новообразования.
При злокачественных новообразованиях основные направления терапии выбираются, исходя из клинической ситуации. Если у пациента выявляется злокачественный карциноид либо гормонально активный рак, локализованный в головке панкреас, производится панкреатодуоденальная резекция с сохранением пилорического отдела желудка. При гастриномах часто осуществляется гастрэктомия, селективная ваготомия, панкреатодуоденальная резекция, однако ведущими гастроэнтерологами и хирургами по сей день ведутся споры об эффективности и целесообразности указанных оперативных пособий.
В комплексную терапию опухолей поджелудочной железы могут включать лучевую и полихимиотерапию (при высоком коэффициенте пролиферации, активном синтезе гормонов, малигнизации и метастазировании новообразования). Паллиативное лечение злокачественных новообразований преследует цель восстановления оттока желчи и панкреатических соков, устранение воспалительного процесса в желчных путях, улучшение качества жизни пациента. С паллиативной целью проводятся такие операции: наружное дренирование желчных протоков по Керру и по Холстеду, чрескожное транспеченочное дренирование желчных протоков, холецистэктомия, эндоскопическое бужирование опухолевой стриктуры внепеченочных желчных протоков, эндоскопическое стентирование холедоха и др.
Консервативная терапия доброкачественных нейроэндокринных опухолей с низким уровнем продукции гормонов, невыраженным проявлением эндокринной гиперсекреции включает в себя комбинацию сандостатина и омепразола. В лечении такой опухоли, как гастринома, активно используют комбинацию Н2-блокаторов гистаминовых рецепторов, холинолитиков и ингибиторов протонной помпы.
Прогноз и профилактика опухолей поджелудочной железы
Прогноз при злокачественных опухолях поджелудочной железы крайне неблагоприятный, что связано с бессимптомным их течением и поздней диагностикой. Радикальное удаление опухоли возможно только у каждого десятого пациента, у каждого второго новообразование рецидивирует, а у 95% в течение первых 12 месяцев после операции обнаруживаются отдаленные метастазы. Комплексная терапия не намного улучшает показатели выживаемости: в течение пяти лет в живых остается не более 5% пациентов со злокачественными опухолями панкреатической зоны.
Прогноз при доброкачественных опухолях поджелудочной железы благоприятный – у девяти больных из десяти удается добиться полного излечения. Кроме того, доброкачественные новообразования этой локализации встречаются казуистически редко. Специфической профилактики опухолей поджелудочной железы не существует, однако соблюдение здорового образа жизни, правильное питание, достаточный отдых снижают вероятность формирования любых новообразований в организме.
Источник
Над статьей доктора
Кучин Д. М.
работали
литературный редактор
Елена Бережная,
научный редактор
Сергей Федосов
Дата публикации 20 ноября 2017Обновлено 18 июля 2019
Определение болезни. Причины заболевания
Рак поджелудочной железы — это злокачественная опухоль, развивающаяся из измененных клеток поджелудочной железы.
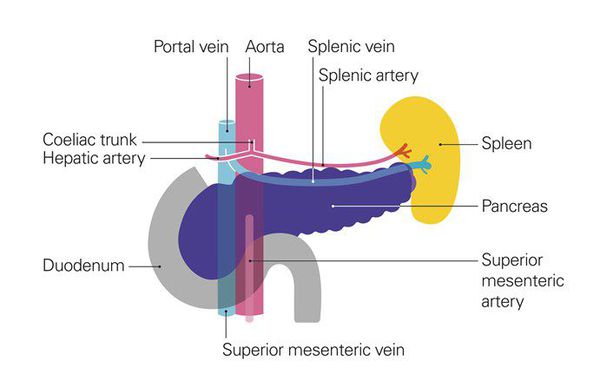
Рак поджелудочной железы находится на шестом месте среди остальных злокачественных образований по частоте возникновения.[1] С 1987 г. уровень заболеваемости раком поджелудочной железы в нашей стране вырос на 30%, заболеваемость среди женщин составляет 7,6, среди мужчин — 9,5 на 100 тыс. чел.[2] Специалисты отмечают, что распространенность заболевания во всём мире будет расти.[3] Согласно прогнозам, число больных раком поджелудочной железы в 2020 году по сравнению с показателями последних двадацати лет будет выше на 32% в развитых странах, а в развивающихся — на 83%, достигнув 168453 и 162401 случаев соответственно.[4] В 75% случаев заболевание поражает головку поджелудочной железы.
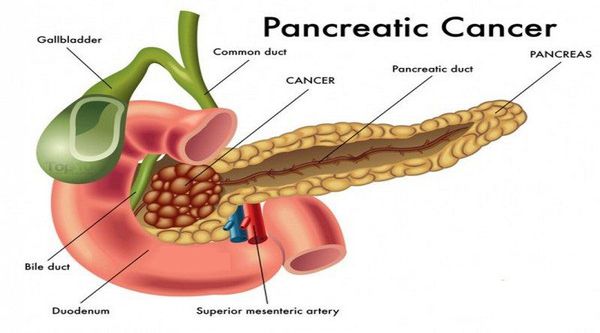
Основными факторами риска развития рака поджелудочной железы считается:
- табакокурение (у 1-2% курильщиков развивается рак поджелудочной железы);
- сахарный диабет (риск развития заболевания у диабетиков выше на 60%);
- хронический панкреатит (рак поджелудочной железы развивается в 20 раз чаще);
- возраст (риск развития рака поджелудочной железы увеличивается с возрастом. Более 80% случаев заболевания развивается в возрасте от 60 до 80 лет);
- расовая принадлежность (исследования в США показали, что рак поджелудочной железы чаще встречается у афроамериканцев, чем у белых. Возможно, это частично объясняется социально-экономическими причинами и курением сигарет);
- пол (заболевание чаще встречается у мужчин, чем у женщин);
- ожирение (значительно увеличивает риск развития рака поджелудочной железы: 8% случаев связано именно с ним);
- диета (диеты с обилием мяса, высоким содержанием холестерина, жареной пищи способны увеличить риск развития заболевания);
- генетика (ряд унаследованных онкологических синдромов увеличивает риск развития заболевания, например, рак молочной железы, семейный атипичный синдром множественной меланомы, наследственный синдром колоректального рака).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы рака поджелудочной железы
Зачастую на начальных стадиях заболевание протекает бессимптомно, и заподозрить его наличие позволяют субъективные ощущения:
- тяжесть или дискомфорт в верхних отделах живота;
- появление признаков сахарного диабета (жажда, повышение уровня сахара в крови и т. д.);
- частый, жидкий стул.
При прогрессировании заболевания могут появиться другие симптомы:
- боли в верхних отделах живота с иррадиацией в спину;
- желтушность кожных покровов и белков глаз (обусловленная нарушенным оттоком желчи из печени в кишечник);
- тошнота и рвота (в результате сдавливания опухолью двенадцатиперстной кишки);
- потеря массы тела.
Однако все эти симптомы неспецифические, и при их появлении необходимо проведение комплекса диагностических процедур.[5]
Классификация и стадии развития рака поджелудочной железы
В зависимости от локализации опухоли:
- головка поджелудочной железы;
- перешеек поджелудочной железы;
- тело поджелудочной железы;
- хвост поджелудочной железы;
- тотальное поражение поджелудочной железы.
В зависимости от гистологической формы заболевания (определяется по результатам гистологического исследования опухоли):
- протоковая аденокарцинома (встречается в 80-90% случаев);
- нейроэндокринные опухоли (инсулинома, гастринома, глюкагонома и т.д.);
- кистозные злокачественные опухоли (муцинозная, серозная);
- другие редкие гистологические формы.
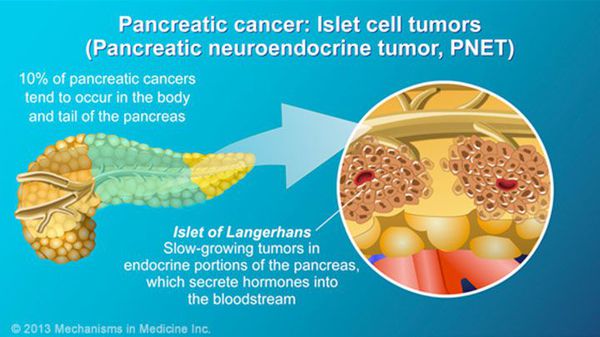
В зависимости от стадии заболевания:
I стадия. Опухоль небольшая, не выходящая за пределы поджелудочной железы. Метастазы отсутствуют.
II стадия. Распространение опухоли за пределы органа, но без вовлечения в процесс крупных артериальных сосудов. Имеются метастазы в лимфоузлы, метастазов в другие органы нет.
III стадия. Прорастание опухоли в крупные артериальные сосуды при отсутствии метастазов в другие органы.
IV стадия. Имеются метастазы в другие органы.[6]
Осложнения рака поджелудочной железы
Если образование располагается в теле или хвосте поджелудочной железы, то развитие осложнений зачастую происходит при 4-ой стадии заболевания, и связаны они прежде всего с раковой интоксикацией.
При расположении опухоли в головке поджелудочной железы могут развиться следующие осложнения:
- Механическая желтуха
Проявления: пожелтение белков глаз, кожных покровов, потемнение мочи, кал становится светлым. Первым признаком развивающейся механической желтухи может быть кожный зуд. Развитие этого осложнения связано с прорастанием опухоли в протоки, обеспечивающие доставку желчи из печени в двенадцатитиперстную кишку. Чаще всего, прежде чем приступить к радикальному оперативному лечению, необходимо купировать признаки желтухи (наиболее приемлемой методикой является миниинвазивное дренирование желчных протоков под ультразвуковым сканированием).
- Дуоденальная непроходимость
Проявления: тошнота, рвота, чувство тяжести и переполнения желудка. Развивается это осложнение в связи с тем, что опухоль из головки поджелудочной железы распространяется в двенадцатитиперстную кишку, в результате чего перекрывается просвет кишки, и пища не может выйти из желудка в нижележащие отделы тонкой кишки.
- Кишечное кровотечение
Проявляется рвотой темного цвета («кофейная гуща») или появлением кала черного цвета. Это связанно с распадом опухоли, и, как следствие, возникновением кровотечения.
Диагностика рака поджелудочной железы
Основные инструментальные методы диагностики:
- УЗИ органов брюшной полости (в том числе эндоскопическое)
- рентгеновская компьютерная томография (РКТ)
- МРТ
- эзофагогастродуоденоскопия (ЭГДС).
Современные ультразвуковые аппараты позволяют уточнить локализацию опухоли, ее размеры и взаимоотношение с крупными сосудами брюшной полости. Однако более точное расположение опухоли, наличие отдаленных метастазов, вовлечение в опухолевый процесс сосудов брюшной полости позволяет оценить компьютерная томография органов брюшной полости с внутривенным контрастированием. Вместо компьютерной томогафии возможно проведение магнитно-резонансной томографии, но обязательным условием является применение внутривенного контрастирования.
Существуют более дорогие диагностические методики, например, позитронно-эмиссионная томография, но выполнение ее как первого метода исследования нецелесообразно в связи с высокой стоимостью.
При необходимости врач может рекомендовать выполнение пункционной биопсии опухоли. Это может быть необходимо для определения гистологического типа опухоли и подбора индивидуального лечения.
Практическое значение имеют определения онкологических маркеров сыворотки крови: СА 19.9, РЭА, повышение которых может косвенно говорить о наличии раковой опухоли у пациента. К сожалению, эти анализы не специфичны, и показатели могут быть повышены и при других заболеваниях (рак толстой кишки, желудка и др).
Лечение рака поджелудочной железы
Лечение рака поджелудочной железы предполагает применение хирургических и химиотерапевтических методов. Тактика лечения зависит от гистологической формы заболевания и ее стадии.
При аденокарциноме поджелудочной железы радикальное оперативное лечение (полное удаление опухоли) возможной только при I и II стадиях, затем выполняют курсы химиотерапии. При III стадии заболевания сначала проводят химиотерапию, а затем при наличии положительной динамики выполняют радикальное оперативное лечение. При IV стадии проводят только курсы химиотерапии, а оперативное лечение направленно на устранение осложнений заболевания.
При нейроэндокринных опухолях поджелудочной железы выполнять оперативное лечение возможно при любой стадии заболевания, с дальнейшим проведением курсов химиотерапии. Объем операции при данных опухолях определяется индивидуально и зависит от распространенности заболевания и опыта операционной бригады.
При других гистологических формах рака поджелудочной железы тактика идентична тактике лечения при аденокарциноме.
От локализации злокачественного образования в поджелудочной железе зависит объем оперативного лечения:
- Если опухоль локализуется в головке поджелудочной железы, то выполняют гастропанкреатодуоденальную резекцию, во время которой удаляют головку поджелудочной железы, 12-ти перстную кишку, часть желудка, проксимальный отдел тонкого кишечника, желчный пузырь, желчные протоки. Впоследствии выполняют соустья между оставшейся частью поджелудочной железы и пищеварительным трактом, желчными протоками и кишечником, желудком и кишечником.
- При локализации опухоли в теле поджелудочной железы выполняют дистальную резекцию поджелудочной железы или изолированную резекцию тела поджелудочной железы, с формированием соустья между хвостом поджелудочной железы и желудочно-кишечным трактом.
- Если злокачественное образование располагается в хвосте поджелудочной железы, выполняют удаление хвоста железы с удалением или сохранением селезенки.
- При тотальном поражении поджелудочной железы единственным возможным оперативным вмешательством является полное удаление железы. В последнее время в связи с наличием хорошей заместительной терапии (инсулинотерапия и коррекция ферментативной недостаточности) данная операция в некоторых случаях целесообразна.
Все операции на поджелудочной железе связаны с большим количеством осложнений. Единственным фактором, который достоверно может снизить частоту осложнений, является опыт хирурга, выполняющего это оперативное лечение. Было доказано, что при выполнении более 20 гастропанкреатодуоденальных резекций в год частота летальных исходов составляет менее 2%, если же выполняется 5-15 таких операций, летальность составляет 15-20%.
Таким образом, единственным радикальным методом лечения рака поджелудочной железы является оперативное лечение с последующими курсами химиотерапии.[7]
Прогноз. Профилактика
Прогноз при раке головки поджелудочной железы зависит от гистологической формы заболевания:
- При аденокарциноме поджелудочной железы после радикального оперативного лечения и проведения курсов системной химиотерапии более 5 лет живут 20-40% пациентов. К сожалению, эта самая частая и самая агрессивная опухоль поджелудочной железы, склонная к частым рецидивам и раннему метастазированию.
- При нейроэндокринных опухолях прогнозы гораздо лучше, даже при IV стадии заболевания. До 60-70% пациентов живут более 5 лет даже при отсутствии радикального оперативного лечения. Многие такие опухоли растут очень медленно, и на фоне правильно подобранного лечения может наступить полное выздоровление.[8]
Профилактикой заболевания является ведение здорового образа жизни: отказ от табакокурения как фактора риска, исключение алкоголя, который является основным фактором возникновения хронического панкреатита. Ведение активного образа жизни и правильное питание снижают риск развития сахарного диабета и тем самым — риск возникновения рака поджелудочной железы.
Источник
