Операции на поджелудочной железе инсулома

Резекция поджелудочной железы при инсулиноме. Скрытые инсулиномы.Дистальная резекция поджелудочной железы показана при инсулиномах тела и хвоста больших размеров, инсулиномах, расположенных близко к протоку поджелудочной железы, множественных инсулиномах этой же локализации и при злокачественных инсулиномах. При некоторых инсулиномах хвоста поджелудочной железы по техническим причинам иногда предпочтительнее выполнять резекцию вместо энуклеации, даже если последняя возможна. В исключительных случаях полимикроаденоматоза островков поджелудочной железы или гиперплазии клеток показана резекция тела и хвоста поджелудочной железы. Дистальную резекцию поджелудочной железы необходимо выполнять, насколько это возможно, с использованием техники, позволяющей сохранить селезенку, особенно у молодых людей. Панкреатодуоденальная резекция показана при злокачественных инсулиномах головки и перешейка поджелудочной железы. При доброкачественных инсулиномах головки поджелудочной железы операцию Whipple необходимо выполнять лишь в исключительных случаях.
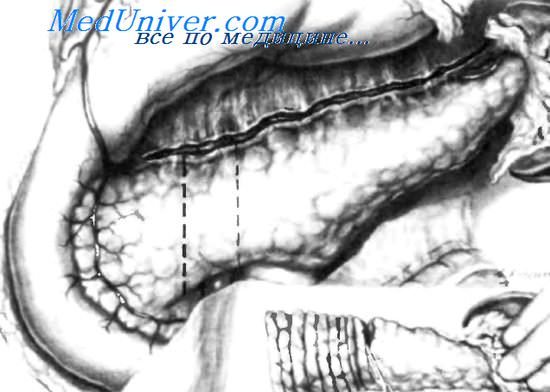
Тотальная панкреатэктомия при лечении инсулиномТотальная панкреатэктомия при гормонсекретирующих инсулиномах бывает показана редко. Для этой операции существует лишь одно серьезное показание: если ранее была произведена дистальная резекция поджелудочной железы, но не были достигнуты желаемые результаты, имеется непереносимость диазоксида или не получены удовлетворительные результаты во время интраоперационного теста с диазоксидом. Тотальная панкреатэктомия переводит этого пациента из состояния гипогликемии (с ее обычными специфическими симптомами) в гипергликемию, переходящую в диабет, который трудно поддается лечению, непредсказуем в своем развитии и очень чувствителен к инсулину, даже в малых дозах и при отклонениях на 2—3 единицы. Несмотря на то, что контроль уровня глюкозы в крови, предложенный McMillan и Shwibe в 1951 г., — достаточно спорная методика, ее используют во многих хирургических центрах с неплохими результатами. Спустя 30 минут после удаления гормонсскретирующей инсулиномы уровень сахара в крови значительно увеличивается. Если такого увеличения не наблюдается, следует предполагать наличие другой инсулиномы. Для мониторинга уровня глюкозы в крови необходимо, чтобы пациент получал во время операции постоянное количество глюкозы, что позволяет сохранять фиксированный уровень гликемии и наблюдать рост уровня гликемии через 30 минут после удаления инсулиномы. Назначение глюкозы во время операции необходимо для предупреждения перехода пациента в состояние гипогликемии, вызванное манипуляциями с инсулиномой или возникшее спонтанно. До удаления инсулиномы кровь забирают каждые 15 минут, а после ее удаления — каждые 5 минут. Для облегчения проведения этих тестов используют автоматические анализаторы. Назначение диазоксида может быть приостановлено за день до операции, таким образом, он не будет воздействовать на секрецию инсулина. Обычно повышение уровня сахара крови до нормального уровня после удаления инсулиномы происходит быстро. У некоторых пациентов удаление инсулиномы все же может привести к значительному и длительному повышению глюкозы крови. Иногда для снижения уровня глюкозы в крови бывает необходимо вводить инсулин, как это наблюдалось у одного нашего пациента, у которого уровень глюкозы крови повысился до 500 мг% и держался семь дней. Скрытыми называют инсулиномы, которые не удается обнаружить во время операции. Около 20—30% инсулином являются скрытыми. Для выявления скрытых инсулином необходимо прибегнуть ко всем описанным выше методам операционной диагностики. Они включают двухпальцевое исследование всей поджелудочной железы и зон вероятного расположения гетеротопической ткани поджелудочной железы, таких как нисходящая часть двенадцатиперстной кишки, антральный отдел желудка, ножка печени и т. д. В дополнение к пальпации, ультрасонографии, эффективность которой доказана, необходимо использовать определение уровня инсулина плазмы в пробах крови, взятых из разных эфферентных вен поджелудочной железы. В некоторых случаях, когда с помощью этой последней методики выявляют увеличение уровня инсулина в каком-либо одном секторе поджелудочной железы, полезно выполнить ультрасонографию этой зоны, пытаясь обнаружить инсулиному и удалить ее методом энуклеации вместо резекции поджелудочной железы. Если выявить инсулиному не удается, можно прибегнуть к прогрессирующей дистальной резекции поджелудочной железы, выполнив серию поперечных срезов поджелудочной железы через каждые 5 мм, с тем чтобы попытаться обнаружить инсулиному путем визуального, пальпаторного или микроскопического исследования. У пациентов, страдающих полимикроаденоматозом островков Langerhans или гиперплазией р-клеток, помочь в диагностике может лишь микроскопическое исследование. Как мы уже показали, в этих случаях мониторинг уровня глюкозы в крови может оказаться очень полезным. Если инсулиному невозможно выявить с помощью двухпальцевой пальпации всей поджелудочной железы, экспресс-метода определения уровня глюкозы в крови из эфферентных вен железы или операционной ультрасоногра-фии, необходимо прибегнуть к прогрессирующей дистальной резекции, применяя последовательное пересечение паренхимы железы через каждые 5 мм, как показано на рисунке, и выполняя визуальное, пальпаторное и микроскопическое исследование полученных срезов. В 30-40% случаев прогрессивная дистальная резекция поджелудочной железы помогает выявить инсулиному. В моей практике использования этой операции отмечен один случай — инсулинома диаметром 3 мм, с высокой гормональной активностью была выявлена с помощью микроскопического исследования. Есть хирурги, не верящие в эту операцию, предпочитающие закрывать брюшную полость и ждать 1-3 года, пока инсулинома увеличится в размерах и можно будет установить ее локализацию при повторной операции. – Вернуться в оглавление раздела “Неотложная хирургия.” Оглавление темы “Опухоли фатерова сосочка. Инсулиномы.”: |
Источник

Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах.
Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
Поджелудочная железа – орган уникальный в том плане, что она является одновременно железой внешней и внутренней секреции. В ней вырабатываются ферменты, необходимые для пищеварения и поступающие по выводным протокам в кишечник, а также гормоны, которые поступают непосредственно в кровь.
Поджелудочная железа расположена в верхнем этаже брюшной полости, непосредственно позади желудка, забрюшинно, довольно глубоко. Условно разделяется на 3 части: головку, тело и хвост. Она прилежит ко многим важным органам: головку огибает двенадцатиперстная кишка, задняя ее поверхность тесно прилежит к правой почке, надпочечнику, аорте, верхней и нижней полым венам, многим другим важным сосудам, селезенке.

строение поджелудочной железы
Поджелудочная железа – уникальный орган не только в плане своей функциональности, но и в плане строения и расположения. Это паренхиматозный орган, состоящий из соединительной и железистой ткани, с густой сетью протоков и сосудов.
Кроме этого, можно сказать, что орган этот мало понятен в плане этиологии, патогенеза, и, соответственно, лечения поражающих его заболеваний (особенно это касается острого и хронического панкреатита). Врачи всегда насторожено относятся к таким пациентам, так как течение заболеваний поджелудочной железы никогда невозможно предсказать.
Такая структура этого органа, а также его неудобное положение делают его чрезвычайно неудобным для хирургов. Любое вмешательство в этой области чревато развитием многих осложнений – кровотечений, нагноений, рецидивов, выхода агрессивных ферментов за пределы органа и расплавление окружающих тканей. Поэтому можно сказать, что оперируется поджелудочная железа только по жизненным показаниям – когда ясно, что никакие другие методы не могут облегчить состояние больного или предотвратить его гибель.
Показания к хирургическому вмешательству
- Острое воспаление с панкреонекрозом и перитонитом.
- Некротический панкреатит с нагноением (абсолютное показание для экстренной операции).
- Абсцессы.
- Травмы с кровотечением.
- Опухоли.
- Кисты и псевдокисты, которые сопровождаются болями и нарушением оттока.
- Хронический панкреатит с выраженным болевым синдромом.
Виды операций на поджелудочной железе
- Некрэктомия (удаление омертвевших тканей).
- Резекция (удаление части органа). Если необходимо удаление головки, проводится панкреатодуоденальная резекция. При поражении хвоста и тела – дистальная резекция.
- Тотальная панкреатэктомия.
- Дренирование абсцессов и кист.
Операции при остром панкреатите

Нужно сказать, что единых критериев для показаний к операции при остром панкреатите нет. Но есть несколько грозных осложнений, где хирурги едины во мнении: невмешательство неминуемо приведет к смерти больного. К хирургическому вмешательству прибегают при :
- Инфицированном панкреонекрозе (гнойном расплавлении тканей железы).
- Неэффективности консервативного лечения в течение двух суток.
- Абсцессах поджелудочной железы.
- Гнойном перитоните.
Нагноение панкреонекроза – это самое грозное осложнение острого панкреатита. При некротическом панкреатите встречается в 70% случаев. Без радикального лечения (операции) смертность приближается к 100%.
Операция при инфицированном панкреонекрозе – это открытая лапаротомия, некрэктомия (удаление омертвевших тканей), дренирование послеоперационного ложа. Как правило, очень часто (в 40% случаев) возникает необходимость повторных лапаротомий через определенный промежуток времени для удаления повторно образующихся некротизированных тканей. Иногда для этого брюшную полость не ушивают (оставляют открытой), при риске кровотечений место удаления некроза временно тампонируют.
Однако в последнее время операцией выбора при данном осложнении является некрэктомия в сочетании с интенсивным послеоперационным лаважем: после удаления некротических тканей в послеоперационном поле оставляют дренажные силиконовые трубки, через которые проводится интенсивное промывание антисептиками и растворами антибиотиков, с одновременной активной аспирацией (отсасыванием).
Если причиной острого панкреатита стала желчнокаменная болезнь, одновременно проводится холецистэктомия (удаление желчного пузыря).

слева: лапороскопическая холецистэктомия, справа: открытая холецистэктомия
Малоинвазивные методы, такие как лапароскопическая операция, при панкреонекрозе не рекомендована. Она может проводиться только как временная мера у очень тяжелых больных для уменьшения отека.
Абсцессы поджелудочной железы возникают на фоне ограниченного некроза при попадании инфекции или в отдаленном периоде при нагноении псевдокисты.
Цель лечения, как и любого абсцесса – вскрытие и дренирование. Операция может быть проведена несколькими способами:
- Открытый метод. Проводится лапаротомия, вскрытие абсцесса и дренирование его полости до полного очищения.
- Лапароскопическое дренирование: под контролем лапароскопа производится вскрытие абсцесса, удаление нежизнеспособных тканей, и постановка дренажных каналов, так же, как при обширном панкреонекрозе.
- Внутреннее дренирование: вскрытие абсцесса производится через заднюю стенку желудка. Такую операцию можно выполнить или лапаротомическим доступом, или лапароскопически. Результат – выход содержимого абсцесса происходит через сформированный искусственный свищ в желудок. Киста постепенно облитерируется, свищевое отверстие затягивается.
Операции при псевдокистах поджелудочной железы
Псевдокисты в поджелудочной железе образуются после разрешения острого воспалительного процесса. Псевдокиста- это полость без сформировавшейся оболочки, заполненная панкреатическим соком.

Псевдокисты могут быть достаточно больших размеров (более 5 см в диаметре), опасны тем, что:
- Могут сдавливать окружающие ткани, протоки.
- Вызывать хронические боли.
- Возможно нагноение и формирование абсцесса.
- Содержимое кисты, содержащее агрессивные пищеварительные ферменты, может вызвать эрозию сосудов и кровотечение.
- Наконец, киста может прорваться в брюшную полость.
Такие большие кисты, сопровождающиеся болями или сдавлением протоков, подлежат оперативному удалению или дренированию. Основные виды операций при псевдокистах:
- Чрезкожное наружное дренирование кисты.
- Иссечение кисты.
- Внутреннее дренирование. Принцип – создание анастомоза кисты с желудком или петлей кишки.
Резекция поджелудочной железы
Резекция – это удаление части органа. Резекция поджелудочной железы производится чаще всего при поражении ее опухолью, при травмах, реже – при хроническом панкреатите.
В силу анатомических особенностей кровоснабжения поджелудочной железы удалить можно одну из двух частей:
- Головку вместе с двенадцатиперстной кишкой (так как они имеют общее кровоснабжение).
- Дистальный отдел (тело и хвост).
Панкреатодуоденальная резекция
Довольно распространенная и хорошо отработанная операция (операция Уиппла). Это удаление головки поджелудочной железы вместе с огибающей ее двенадцатиперстной кишкой, желчным пузырем и частью желудка, а также расположенными рядом лимфоузлами. Производится чаще всего при опухолях, расположенных в головке поджелудочной железы, раке фатерова сосочка, а также в некоторых случаях при хроническом панкреатите.

Кроме удаления пораженного органа вместе с окружающими тканями очень важным этапом является реконструкция и формирование оттока желчи и панкреатического секрета из культи поджелудочной железы. Этот отдел пищеварительного тракта как бы собирается заново. Создаются несколько анастомозов:
- Выходного отдела желудка с тощей кишкой.
- Протока культи поджелудочной железы с петлей кишечника.
- Общего желчного протока с кишкой.
Существует методика вывода панкреатического протока не в кишечник, а в желудок (панкреатогастроанастомоз).
Дистальная резекция поджелудочной железы
Проводится при опухолях тела или хвоста. Нужно сказать, что злокачественные опухоли этой локализации почти всегда неоперабельны, так как быстро прорастают в сосуды кишечника. Поэтому чаще всего такая операция проводится при доброкачественных опухолях. Дистальная резекция обычно проводится вместе с удалением селезенки. Дистальная резекция в большей степени связана с развитием в послеоперационном периоде сахарного диабета.

Дистальная резекция поджелудочной железы (удаление хвоста поджелудочной железы вместе с селезенкой)
Иногда объем операции нельзя предсказать заранее. Если при осмотре выявляется, что опухоль очень распространилась, возможно полное удаление органа. Такая операция называется тотальная панкреатэктомия.
Операции при хроническом панкреатите
Оперативное вмешательство при хроническом панкреатите проводится только как метод облегчения состояния пациента.
-
 Дренирование протоков (при выраженном нарушении проходимости протоков, создается анастомоз с тощей кишкой).
Дренирование протоков (при выраженном нарушении проходимости протоков, создается анастомоз с тощей кишкой). - Резекция и дренирование кист.
- Резекция головки при механической желтухе или стенозе двенадцатиперстной кишки.
- Панкреатэктомия (при выраженном стойком болевом синдроме, механической желтухе) при тотальном поражении органа.
- При наличии камней в протоках поджелудочной железы, препятствующих оттоку секрета или вызывающих сильные боли может проводиться операция вирсунготомии (рассечения протока и удаления камня) или дренирование протока выше уровня обструкции (панкреатоеюноанастомоз).
Предоперационный и послеоперационный периоды
Подготовка к операции на поджелудочной железе мало чем отличается от подготовки к другим операциям. Особенность состоит в том, что операции на поджелудочной железе проводятся в основном по жизненным показаниям, то есть только в тех случаях, когда риск невмешательства намного превышает риск самой операции. Поэтому и противопоказанием для таких операций является только очень тяжелое состояние пациента. Операции на поджелудочной железе проводятся только под общим наркозом.

После операции на поджелудочной железе первые несколько суток проводится парентеральное питание (питательные растворы вводятся через капельницу в кровь) или же во время операции устанавливается кишечный зонд и специальные питательные смеси вводятся через него сразу в кишечник.
Через три дня возможно сначала питье, затем протертая полужидкая пища без соли и сахара.
Осложнения после операций на поджелудочной железе
- Гнойные воспалительные осложнения – панкреатиты, перитониты, абсцессы, сепсис.
- Кровотечения.
- Несостоятельность анастомозов.
- Сахарный диабет.
- Нарушения переваривания и всасывания пищи – синдром мальабсорбции.
Жизнь после резекции или удаления поджелудочной железы
Поджелудочная железа, как уже было сказано, очень важный и уникальный орган для нашего организма. В ней вырабатывается целый ряд пищеварительных ферментов, а также только поджелудочная железа производит гормоны, регулирующие углеводный обмен – инсулин и глюкагон.
Однако нужно отметить, что и та и другая функция этого органа может быть с успехом компенсирована заместительной терапией. Человек не сможет выжить, например, без печени, но без поджелудочной железы при правильном образе жизни и адекватно подобранном лечении, он вполне может жить долгие годы.
Какие правила жизни после операций на поджелудочной железе (особенно это касается резекции части или всего органа)?
-
 Строгое соблюдение режима питания до конца жизни. Питаться нужно небольшими порциями 5-6 раз в день. Пища должна быть легкоусваиваемая с минимальным содержанием жира.
Строгое соблюдение режима питания до конца жизни. Питаться нужно небольшими порциями 5-6 раз в день. Пища должна быть легкоусваиваемая с минимальным содержанием жира. - Абсолютное исключение алкоголя.
- Прием ферментных препаратов в кишечнорастворимой оболочке, назначенных врачом.
- Самоконтроль уровня сахара крови. Развитие сахарного диабета при резекции части поджелудочной железы – совсем не обязательное осложнение. По разным данным, оно развивается в 50% случаев.
- При установлении диагноза сахарного диабета – инсулинотерапия по схемам, назначенным эндокринологом.
Обычно в первые месяцы после операции организм приспосабливается:
- Пациент, как правило, теряет в весе.
- Ощущается дискомфорт, тяжесть и боли в животе после приема пищи.
- Наблюдается частый жидкий стул (обычно после каждого приема пищи).
- Отмечается слабость, недомогание, симптомы авитаминоза из-за нарушения всасывания и ограничений в диете.
- При назначении инсулинотерапии первое время возможны частые гипогликемические состояния (поэтому рекомендуется уровень сахара держать выше нормальных величин).
Но постепенно организм приспосабливается к новым условиям, пациент также обучается саморегуляции, и жизнь в конце концов входит в нормальную колею.
Видео: лапароскопическая дистальная резекция поджелудочной железы
Видео: заболевания поджелудочной железы, при которых необходима операция
Источник