Может ли пересадка поджелудочной железы вылечить диабет


- 16 Июля, 2018
- Эндокринология
- Наталья Балагурова
Когда требуется пересадка поджелудочной железы, а в каких случаях достаточно простого лечения, решать только врачам, но в последние годы доктора рекомендуют пройти эту операцию при все более широком списке заболеваний.
Конечно, трансплантация органа представляет собой серьезное, сложное и дорогостоящее медицинское мероприятие, но оно позволяет минимизировать неприятности, связанные с некорректным функционированием органа.
Поджелудочная железа не работает: последствия
Если орган в силу заболевания не может нормально функционировать, последствия могут быть самыми тяжелыми, вплоть до получения инвалидности. В крайних случаях есть вероятность летального исхода. В целях предотвращения такого негативного развития событий производится пересадка поджелудочной железы при сахарном диабете, панкреатите и других тяжелых заболеваниях.
Операция довольно сложна технически, поэтому доступна не во всякой клинике. Она требует наличия наиболее современного оборудования, а врач должен обладать высокой квалификацией.
Операции: где и как?
Еще несколько десятилетий тому назад пересадка поджелудочной железы в России производилась в совсем небольшом числе клиник – можно было пересчитать по пальцам одной руки. Это были экспериментальные случаи, позволявшие накапливать опыт, но без эффективной систематизации и наработки теоретической, практической базы.
Наиболее важные и полезные сведения об особенностях трансплантации островковых клеток были получены в ходе исследований и экспериментов, поставленных в лучших американских, европейских клиниках. Важно отметить вклад в эту область израильских врачей. Статистика утверждает, что в наше время распространённость операции – порядка тысячи случаев в год. Операция по пересадке поджелудочной железы при диабете доступна и в России, и в некоторых других странах СНГ.
Показания к оперативному вмешательству
При сахарном диабете трансплантация поджелудочной железы проводится только при разрешении лечащего врача, предварительно берущего у пациента анализы для выявления особенностей патологии. Перед вмешательством важно пройти максимально полное обследование, чтобы операция не привела к ухудшению ситуации. Нужно понимать, что иногда подобный метод не применим в принципе. Что-то зависит от специфики нарушения здоровья, но многое определяется возрастом, общим состоянием.
Перед пересадкой поджелудочной железы сперва проводят лабораторное, инструментальное диагностирование. Пациент посещает гастроэнтеролога, терапевта, а также консультируется у врачей, специализирующихся на узких областях. Необходимы заключения кардиолога, стоматолога, женщинам придется пройти гинеколога.
Готовимся к операции: что и как исследуют?
Прежде чем делать пересадку поджелудочной железы, нужно получить полное представление о неполадках в организме больного. На помощь приходит ультразвуковое исследование. Проверяют кровеносную систему, брюшную полость. Индивидуально могут назначить контроль других органов.
Для оценки состояния организма берут анализы мочи, крови, в том числе серологический, биохимический, уточняют группу крови. Необходимо снять ЭКГ и снимок груди рентгеновским аппаратом. Непосредственно перед пересадкой поджелудочной железы выявляют степень совместимости тканей донора, реципиента.
Операция и диабет
По показаниям могут сделать пересадку поджелудочной железы, когда определен вторичный диабет. Заболевание провоцируется различными факторами, но наиболее частые инициаторы:
- панкреатит;
- онкология;
- гемохроматоз;
- синдром Кушинга.

Случается, функции поджелудочной железы страдают из-за некроза тканей. Его могут вызвать опухоль, воспаление. Впрочем, прибегают к трансплантации нечасто. Причина не только в технической сложности, но и в том, что цена на пересадку поджелудочной железы при сахарном диабете довольно высокая.
А когда нельзя?
Немало было случаев, когда пациенты, располагающие нужными финансами, все равно не могли позволить себе операцию. Причина в противопоказаниях. Например, категорически нельзя делать трансплантации при некоторых формах ишемии сердца, атеросклероза, а также при кардиомиопатии. У некоторых больных сахарный диабет вызывает необратимые осложнения, перекрывающие возможность трансплантации.
Нельзя пересаживать поджелудочную железу, если человек страдает наркотической или алкогольной зависимостью, если диагностирован СПИД. Ряд психических заболеваний – также категорические противопоказания к проведению операции.
Пересадка: какая бывает?
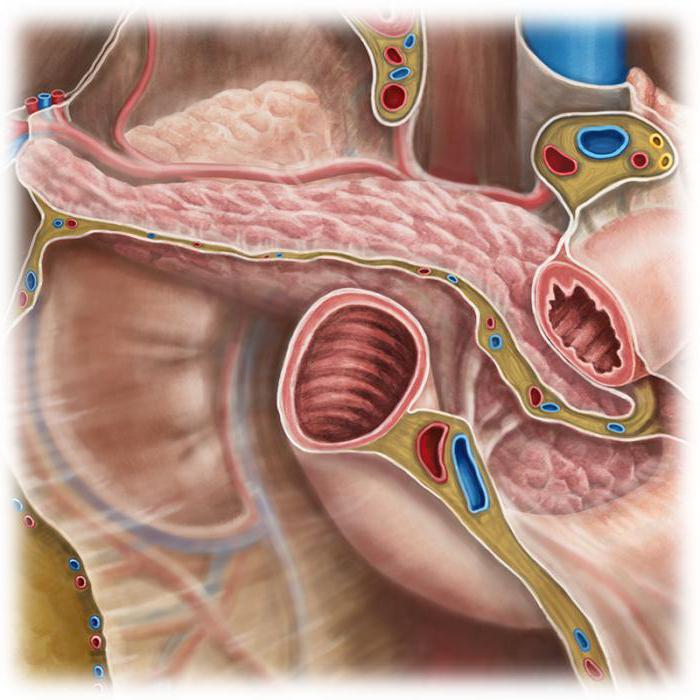
Хотя методика относительно молодая, известно несколько видов трансплантации. В некоторых случаях необходима пересадка органа полностью, но иногда достаточно лишь пересадить хвост или иной элемент тела железы. В некоторых случаях делают комплексную трансплантацию, когда кроме поджелудочной железы вмешательство проводят на двенадцатиперстной кишке. Ряд пациентов нуждается в бета-клетках, культуру которых вводят в вены (островки Лангерганса). Правильно выбранный вид операции и качественное исполнение всех этапов дают высокую вероятность восстановления всех функций поджелудочной железы.

Выбор в пользу конкретного варианта делают, взяв анализы и тщательно изучив результаты. Многое зависит от того, насколько сильно железа уже пострадала от диабета, а что-то определяется состоянием человеческого организма в целом.
Как это проходит?
Трансплантация начинается с подготовительного этапа. Обязателен общий наркоз. В некоторых особенно сложных случаях операция затягивается надолго, но многое зависит от квалификации хирурга и слаженной работы бригады анестезиологов. Самыми сложными считают случаи, когда операция требуется срочно.
Для трансплантации органы получают у недавно скончавшихся людей. Доноры должны быть молодыми, единственная приемлемая причина смерти – мозговая. Можно брать железу из тела человека, дожившего не более чем до 55 лет, здорового в момент смерти. Недопустимо брать орган, если при жизни донор болел некоторыми формами атеросклероза, диабетом. Также нельзя получать трансплантационный материал, если в донорской брюшной области диагностировали инфекцию, было известно, что поджелудочная железа получила травму, воспалилась.
Особенности операции
Получая органы, изымают печень, кишку, затем выделяют нужные элементы, консервируют прочие ткани. Врачи пользуются специализированными веществами “ДюПонт”, “Виспан”. Орган и раствор помещают в медицинскую емкость и хранят при довольно низкой температуре. Срок использования – 30 часов.

Среди больных диабетом наилучшие прогнозы у тех, кому одновременно пересаживают почки и поджелудочную железу. Правда, это довольно дорого и затратно по времени. До начала операции делают анализ на совместимость, проверяя, насколько вероятно, что ткани донора приживутся у реципиента. При выборе несовместимых тканей высока вероятность отторжения, что может привести к серьезным последствиям вплоть до летального исхода.
Организационные и финансовые моменты
Наилучший вариант – это тщательное планирование трансплантации заранее. Если организовать срочную операцию, высока вероятность осложнений, поскольку не получится нормально подготовить пациента, оборудование, органы для трансплантации.
Во многом минимизировать сложные стороны медицинского вмешательства можно, если располагать большим бюджетом. Это позволяет обратиться к наиболее профессиональным, опытным хирургам, а также гарантировать себе высококлассную реабилитацию. Наилучшее решение – сотрудничество со специализированным центром, занимающимся пересадкой тканей. Такие центры в последние несколько лет открыли и в России, странах СНГ. Традиционно высокий уровень качества у операций, проводимых в специализированных клиниках Америки, Израиля, Европы.
Реабилитация, прогноз
Курс реабилитации после любой трансплантационной операции длится очень долго, поджелудочная железа – не исключение. При проведении хирургического вмешательства при диагностированном сахарном диабете плохое состояние организма – еще один фактор, замедляющий процессы регенерации. Пациенту назначают курс медикаментозной поддержки, включающий препараты, влияющие на иммунитет, а также ряд медикаментов против симптомов, подбираемый с учетом особенностей конкретного случая. Врачи выбирают лекарственные средства так, чтобы не мешать органу приживаться. По прошествии определенного времени в клинике реабилитационный курс продолжают в домашних условиях.
Статистика гласит, что 2-летняя выживаемость достигает 83 %. Результат во многом зависит от состояния трансплантируемого органа, возраста, здоровья донора перед смертью, от степени совместимости тканей. Сильное влияние оказывает гемодинамический статус, то есть насколько велики пульс, давление, гемоглобин и другие показатели.
Альтернативные методы проведения операции
В последние годы активно развивают теорию возможности пересадки тканей от живых доноров. Опыт подобных хирургических вмешательств довольно маленький, но имеющиеся результаты позволяют предполагать, что методика исключительно перспективная. Годовая выживаемость пациентов – 68 %, а десятилетняя – 38 %.
Еще один вариант – введение в вену клеток бета-клеток, то есть островков Лангерганса. Эта технология относительно малоизвестна, требует доработки. Ее основное преимущество – небольшая инвазивность, но на практике с имеющимися техническими возможностями реализация вмешательства довольно сложна. Один донор может быть источником малого числа клеток.
Довольно перспективным выглядит метод пересадки клеток, полученных у эмбриона. Предположительно, достаточно будет эмбриона на 16-20 неделе. Эта теория находится в стадии разработки. Уже точно известно, что железа со временем растет, продуцирует инсулин в том объеме, как это требуется организму. Конечно, это происходит не сразу, но период роста относительно короткий.
Сахарный диабет: особенности болезни
Первый тип сахарного диабета спровоцирован невозможностью поджелудочной железы продуцировать инсулин. Это объясняется деструктивными процессами в тканях органа и ведет к абсолютной недостаточности. Наиболее современные технологии позволяют регулярно проверять кровь и вводить инсулин, что существенно упрощает жизнь больных в сравнении с тем, какими методами удавалось компенсировать отсутствие инсулина еще десятилетие тому назад. И все же заболевание сопряжено с большими неприятностями, требует внимательного отношения к себе и регулярного контроля за качеством крови.
Чтобы облегчить состояние, больной должен следить за питанием, особенно за количеством поглощаемых углеводов. Важно также следить за качеством липидного обмена, проверять давление каждый день. Больной сахарным диабетом всегда находится под «домокловым мечом» гипогликемии, приступы которой опасны для жизни. Известно, что в России от сахарного диабета первого типа страдает не менее 300 000 больных, а число пациентов в Америке уже давно перевалило за миллион.
Трансплантация: как все начиналось?
Впервые поджелудочную железу пересадили в 1967 году. С тех пор и по сей день степень выживаемости при подобном хирургическом вмешательстве довольно низкая, хотя с годами становится лучше. Одним из прорывов в этой сфере стало применение иммуносупрессивных медикаментов, что позволило снизить частоту отторжения тканей. Практически самое главное оружие докторов против отторжения пересаженного органа – антилимфоцитарная сыворотка, эффективность которой официально доказана. Были изобретены и некоторые другие методики, которые, как предполагается, дают хорошие результаты, но точной информации и по сей день нет.
Источник
 О перспективах, которые это событие открыло для пациентов с диабетом, беседуем с д. м.н., главным специалистом по хирургии ПОМЦ, завкафедрой хирургических болезней НижГМА, главным внештатным трансплантологом МЗ НО Владимиром Загайновым.
О перспективах, которые это событие открыло для пациентов с диабетом, беседуем с д. м.н., главным специалистом по хирургии ПОМЦ, завкафедрой хирургических болезней НижГМА, главным внештатным трансплантологом МЗ НО Владимиром Загайновым.
На сегодняшний день специалистами ПОМЦ выполнены 303 трансплантации, из них 235 – почек, 67 – печени, 1 – поджелудочной железы. У двух пациенток с пересаженной печенью родились здоровые дети.
Реальный шанс на исцеление
Елена Шитова, «ЛекОбоз»: Владимир Евгеньевич, кому требуется трансплантация поджелудочной железы?
Владимир Загайнов: Трансплантация поджелудочной железы — единственный метод, позволяющий полностью излечить диабет первого типа. При этом заболевании клетки поджелудочной железы перестают вырабатывать необходимый организму инсулин. В результате под удар попадают мелкие сосуды, что ведёт к быстрому развитию множества тяжёлых осложнений, таких как хроническая почечная недостаточность, потеря зрения, инсульты, инфаркты, сосудистые заболевания ног. Коварство диабета первого типа в том, что он поражает юное поколение и превращает людей цветущего возраста в глубоких инвалидов. Нельзя не отметить и социальную значимость этого заболевания, связанную с его широким распространением и колоссальным объёмом средств, расходуемых на лечение. Трансплантация позволяет заменить неработающую поджелудочную железу и тем самым вернуть человеку утраченное здоровье.
— Неужели современные нехирургические технологии не могут решить эту проблему? Есть же новейшие виды инсулинов, удобные методы введения (шприц-ручки, инсулиновые помпы) и многое другое.
— Все существующие терапевтические методики, включая самые передовые, направлены не на избавление от заболевания, а на регулирование уровня сахара в крови. Конечно, это позволяет продлить жизнь и замедлить развитие осложнений, но не защищает от последствий диабета.
Лист ожидания должен расшириться
— По каким критериям вы отбираете пациентов для оперативного лечения диабета?
— В регионе свыше 6000 человек страдают сахарным диабетом первого типа, около 400 из них страдают хронической почечной недостаточностью, находятся на гемодиализе. Этим людям необходима сначала пересадка почки, а затем и поджелудочной железы. Те, кто уже перенёс одну пересадку, легче справятся и со второй. Эти пациенты понимают, что результат зависит не только от врачей, но и от собственных усилий, от приверженности лечению. Кстати, той пациентке, которой мы успешно пересадили поджелудочную железу, за семь месяцев до этого была выполнена трансплантация почки. Ранее молодая женщина семь лет находилась на гемодиализе. Если говорить в целом, то пациентов на операцию мы отбираем совместно с эндокринологами, работаем в тесном сотрудничестве с кафедрой эндокринологии и внутренних болезней НижГМА.
— Сколько человек находилось в листе ожидания на момент операции?
— Немного, всего семеро. Сейчас наша задача — расширить лист ожидания, ведь чем больше в нём пациентов, тем больше вероятность найти для них идеального донора. Можно сказать, что нам повезло, что донор оказался подходящим по генетическим критериям.
— Какого эффекта удалось достичь в результате трансплантации поджелудочной железы?
— У больной буквально на операционном столе нормализовался уровень сахара в крови. Она больше не нуждается в инъекциях инсулина и защищена от дальнейшего развития осложнений диабета. Вообще результаты успешной трансплантации быстро проявляются даже внешне, пациенты словно становятся моложе.

Возможности и препятствия
— Что необходимо, чтобы поставить на поток операции по трансплантации поджелудочной железы?
— Можно выделить две группы факторов. Первая связана с особенностями самой операции. Поджелудочная железа — крайне капризный орган, гораздо более требовательный, чем почка или печень. Нужна поистине ювелирная работа на всех этапах процесса, начиная с отбора пациентов и изъятия органа у доноров. Могу констатировать, что мы сделали всё, чтобы успешно преодолеть все эти сложности, и готовы выполнять данные операции в постоянном режиме. Но есть вторая группа факторов, которая связана не с медицинскими, а с организационными проблемами. В первую очередь это касается дефицита донорских органов.
— Как можно решить проблему дефицита органов организационными методами?
— Нужна заинтересованность руководителей системы регионального здравоохранения в том, чтобы выполнялся закон «О трансплантации органов и (или) тканей человека». К сожалению, многие главные врачи рассматривают работу по выполнению этого закона как лишние хлопоты, не приносящие дохода, и попросту не делают того, что могло бы спасти сотни жизней. Со своей стороны мы можем убеждать (и в ряде случаев это удаётся), но не можем приказывать. В этом плане нам не обойтись без поддержки первых лиц региона. Полагаю, что если бы руководство области чётко заявило свою позицию по данному вопросу, то и отношение главных врачей тоже переменилось бы.
— Насколько количество квот соответствует реальной потребности в трансплантации?
— Наше учреждение работает только по федеральным квотам. Знаю, что в ряде областей задействованы ещё и региональные квоты. Если бы руководство Нижегородской области проявило добрую волю в этом направлении, то ситуация могла бы существенно улучшиться. Со своей стороны мы готовы выполнять свыше 100 трансплантаций органов ежегодно.
— Что на практике изменится для больных диабетом в связи с тем, что вы внедрили операцию трансплантации поджелудочной железы?
— Во‑первых, у людей, которых все считали обречёнными, появилась надежда на выздоровление. Во‑вторых, если раньше врачи стремились подольше продлить больному жизнь, то сейчас взгляд на лечение расширяется. Пациент рассматривается как потенциальный кандидат на трансплантацию, и в связи с этим меняется тактика: не просто продлить жизнь, а подготовить к операции. В рамках этой подготовки тоже возможно эффективное высокотехнологичное хирургическое лечение. Словом, есть повод для изменения принципиальных подходов к лечению диабета первого типа.
Смотрите также:
- Всему голова. Как сохранить мозг в рабочем состоянии до глубокой старости? →
- Заграница поможет? Где лечить онкологию: в РФ или за рубежом →
- Нужна ли стране принудительная диспансеризация? →
Источник
Операция по пересадке поджелудочной железы при сахарном диабете реализуется крайне редко. Ее главная задача – восстановить нормальную секрецию инсулина.
Причина для назначения – диабет с недостаточностью почек, а также другие патологии, когда орган перестает работать.

Пересадка поджелудочной
Как проходит процедура пересадки
Поджелудочная – это основной источник инсулина в нашем организме. У пациентов с диабетом 1-го типа инсулин не производится.
Трансплантация помогает пациентам поддерживать уровень сахара без введения инсулина. Важные факторы реализации операции такие:
- Пересадка проводится людям с диабетом первого типа, но у которых нет нарушений функций почек.
- Для пораженных почек на последней стадии на фоне диабета реализуется пересадка и почек, и поджелудочной.
Чаще всего пересадка поджелудочной проводится после почек или одновременно.
Симптомы и диагностика
Если орган под влиянием болезни неправильно работает, то последствия очень тяжелые вплоть до инвалидности и даже летальных исходов. Для предупреждения страшных последствий проводят пересадку не только при диабете, но также при панкреатите и других заболеваниях в запущенных стадиях.
Операция относится к сложным, поэтому проводят ее не во всех клиниках. Она предполагает наличие новейшего оборудования и высокой квалификации доктора.

Симптоматика
Прежде чем устанавливать возможность трансплантации и показаний к ней, требуется комплексная диагностика. В схему обязательных процедур обследования входят:
- анализы для установления группы крови;
- КТ;
- ЭКГ;
- биохимия крови;
- УЗИ брюшного отдела и сердца;
- серологические анализы крови;
- анализы на антигены;
- общий анализ мочи и крови;
- рентген грудного отдела.
Также требуется полный осмотр терапевтом, гастроэнтерологом и абдоминальным хирургом. Иногда назначается консультация с другими узкими специалистами – кардиологом, эндокринологом, гинекологом и т.п. Комплексная диагностика помогает выявить вероятность отторжения донорского органа.
Показания и противопоказания
Трансплантация железистого органа пищеварения – единственный метод полного излечения диабетической болезни, который помогает нормализовать выработку инсулина без его дополнительного поступления в организм.
Трансплантация – сложная операции, у нее довольно высокие риски. Основными показаниями, чтобы выполнять вмешательство становятся: активно прогрессирующий диабет и патологические изменения в организме на фоне него.
Частое показание – диабет на фоне недостаточности почек. Такие пациенты постоянно проходят инсулинотерапию и регулярный диализ. Пересадку тогда реализуют одновременно с почкой или уже после пересадки почки. Это помогает пациенту постепенно добиться полного выздоровления.
Вопросы целесообразности рассматривается в индивидуальном порядке для каждого больного. Врач принимает решение после оценки всех рисков, возможных негативных последствий.

Риски и целесообразность операции
Но помимо показаний есть и четкие противопоказания для организации вмешательства. При них операцию проводить категорически запрещается:
- злокачественные опухоли;
- некоторые осложнения диабета – индивидуально на усмотрение доктора;
- болезни сердца, когда ярко выражена недостаточность сосудов;
- алкоголизм, наркомания;
- патологии легких;
- перенесенный инсульт;
- инфекции в организме;
- психические заболевания;
- слишком слабый иммунитет.
Виды трансплантаций
Несмотря на то, что метод относительно молодой, есть несколько типов трансплантации. Иногда проводится полная пересадка, но часто достаточно только замены хвоста или другой части поджелудочной.
Также бывает показана комплексная трансплантация – когда помимо поджелудочной реализуется вмешательство и на двенадцатиперстной кишке.
Некоторым пациентам дополнительно требуются бета-клетки, вводимые в вену.
Правильный подбор типа операции и четкое следование всем этапам со стороны врача помогает повысить шансы восстановления полноценной работы поджелудочной.
Подбор конкретного способы хирургического вмешательства проводится после взятие анализов и изучения врачом результатов. Многое зависит от степени поражения железы и от общего состояния здоровья диабетика, его самочувствия в целом. Основные виды операции такие:
- вмешательства по пересадки целого органа;
- пересадка только хвоста или другой доли;
- пересадка поджелудочной и удаление части двенадцатиперстной кишки.

Выбор вида операции
Предоперационная подготовка
Хирургическое лечение возможно, когда состояние пациента удовлетворительное, в противном случае повышается риск летального исхода.
Перед проверкой возможности проведения операции и подтверждения случаев пересадки реализуется комплексное обследование и полный осмотр у специалистов разного профиля.

Подготовка к операции
Благодаря комплексному обследованию здоровья удается вовремя установить угрозы отторжения после имплантации. Когда все показатели в норме – врачи могут планировать оперативное вмешательство поджелудочной. Так начинается поиск донора.
Сдача анализов
Для операции предварительно требуется сдача таких анализов:
- серологическая диагностика крови;
- исследование на антигены и совместимость тканей;
- анализы мочи и крови.
Как происходит пересадка поджелудочной железы
Операция организуется строго поэтапно:
- Введение лекарства донору с целью антикоагуляции – делают это через утробную артерию, а затем применяется консервирующий раствор.
- Извлечение и охлаждение органа при помощи специального соленого холодного раствора.
- Плановая операция – реципиенту проводится рассечение, затем здоровая железа пересаживается в подвздошную ямку.
- Последовательно смещаются артерии, вены, выпускной канал железы.
Особенности
Если у диабетика отмечаются проблемы в работе почек, то возможно назначение двойной операции. Она позволит повысить шансы на полное выздоровление.
Если пересадка была проведена успешно, то углеводный обмен в скором времени полностью нормализуется, поэтому больше не потребуются регулярные инъекции инсулина. Но применение таблетированных форм, а также подавляющих иммунитет лекарств позволит органу быстрее прижиться, предотвратит отторжение.
Постоперационный период
Послеоперационная реабилитация зависит от состояния пациента. Продолжительность восстановления соотносится со степенью патологии, сложностью операции, с возрастными и физиологическими особенностями организма.
Если имела место онкология поджелудочной, то восстановление продлится несколько месяцев, вплоть до года. Но и после завершения реабилитации придется длительное время соблюдать диету, пить специальные лекарства.
В первые 2 недели после хирургического вмешательства требуется соблюдение постельного режима, эмоционального и физического покоя, обязательно пациент соблюдает строгую диету, принимает назначенные медикаменты. Через пару недель разрешается выход на прогулки. Важно гулять медленно, каждый день увеличивая пройденные шаги. От прогулок значительно улучшается самочувствие, укрепляются сосуды.

Восстановление
Вспомогательная терапия
Реабилитация после любого вида трансплантации длится очень долго. После оперативного вмешательства при подтвержденном сахарном диабете неудовлетворительное состояние организма – фактор, который сильно замедляет процесс восстановления.
Пациентам обязательно назначается курс лекарственной поддержки с препаратами, которые влияют на иммунитет. Также могут требоваться другие медикаменты от конкретной симптоматики в зависимости от конкретной ситуации.
Врач подбирает препараты так, чтобы не мешать органу приживаться. Спустя некоторое время реабилитации в клинике её уже можно продолжать в домашних условиях.
Чаще всего в период реабилитации пациентам назначают такие группы препаратов:
- гепатопротекторы – при нарушении работы печени;
- спазмолитики – когда возникает боль;
- успокоительные;
- лекарства для нормального стула и устранения метеоризма;
- поливитаминные комплексы.
Назначает средства и корректирует их дозировку только доктор. При приеме лекарств категорически запрещается пить алкоголь и курить.
Самое быстрое восстановление займет не меньше 3 месяцев с момента операции. Обычно этот процесс протекает дольше. Многие пациенты потом получают инвалидность. В течение года потребуется соблюдение диеты и режима, организации физиотерапии, прием лекарств.
Через год больной направляется на медико-социальную экспертизу для снятия группы инвалидности. Но даже после отмены статуса многим всю оставшуюся жизнь требуется прием лекарств и диетическое питание.
Осложнения
Трансплантация поджелудочной одновременно с пересадкой почки – сложнейшая операция, которая при хорошем исходе поможет возвратить пациенту полную функциональную способность пораженных органов. При этом больше не потребуется использовать инсулин и постоянно проходить диализ.
Операция помогает предупредить ухудшение зрения, избежать ампутации конечностей. Полное восстановление благодаря современной медицине удается в 60-70% случаев. Сама по себе процедура сложная и высока вероятность осложнений. К самым распространенным относятся:
- воспаление органа после трансплантации – связано с ишемией после операции;
- некроз нового органа;
- отторжение трансплантата – вплоть до проведения повторной операции по удалению пересаженного органа;
- инфекции, кровотечения, послеоперационные свищи.
Иногда случается так, что прижившийся трансплантат просто не включается в работе и не выполняет секреторных функций. Именно поэтому операция требует серьезной предварительной оценки рисков и здоровья пациента у врачей разных специальностей.
Доля осложнений довольно высокая, даже в клиниках с опытными докторами она стремится к 31-32%. Последующая реабилитация во многом будет зависеть от правильности выбора донора.
Прогноз жизни после пересадки поджелудочной железы
Почти в 85% случаев после пересадки у людей отмечается выживаемость в течение 2-3 лет. на то – приживется ли орган, влияют многие факторы – но больше всего возраст и общее состояние донора в момент смерти, состояние организма в момент пересадки, совместимость, самочувствие пациента.
В настоящее время опыт реализации операций от живых доноров маленький. Но по своим процентным показателям это 68% проживших последующие 2-3 года и 38% проживших еще 10 и больше лет.

Прогнозы
Заключение
Несмотря на успешность операций по пересадке поджелудочной в медицине сейчас есть большое количество ограничений и противопоказаний. Главное препятствие – недостаток материалов для имплантации, недостаток средств для улучшения приживаемости. Но над этой проблемой постоянно ведется активная работа по всему миру.
Источник
