Лазер при лечении поджелудочной железы
Панкреатит — это воспалительное заболевание поджелудочной железы. Из-за нарушений в работе организма перекрывается проток поджелудочной и панкреатический сок накапливается в органе. В результате железа начинает переваривать сама себя.
В зависимости от стадии развития болезни выделяют хронический и острый панкреатит. Без лечения болезнь может разрушить соседние с поджелудочной железой органы и привести к смерти.
Симптомы панкреатита
Панкреатит поджелудочной железы сопровождается сильной болью: тупой или режущей. Боль постоянна и тяжело переносится. В зависимости от того, какая часть поджелудочной воспалена, боль может проявляться либо по всей пояснице, либо в правом, левом подреберье или ниже грудной клетки.
Как и другие воспалительные процессы, поджелудочный панкреатит вызывает повышение температуры тела. Она может подняться настолько, что спровоцирует резкие перепады артериального давления.
Другие симптомы, которые могут сопровождать панкреатит: рвота, тошнота, икота, запор и диарея, одышка, вздутие, синюшные пятна на теле и пожелтение кожи. При длительном течении болезни кожа на лице становится белой, а позже — сероватой.
Причины панкреатита
Частые причины развития панкреатита — переедание и чрезмерное употребление алкоголя (в том числе и некрепкого). К развитию болезни приводит употребление чрезмерно острой, соленой или жирной пищи.
Прочие причины панкреатита:
– Операции на органах пищеварения;
– Травмы органов пищеварения;
– Заболевания желудка, желчного пузыря и двенадцатиперстной кишки, сердечно-сосудистой системы;
– Сахарный диабет;
– Инфекционные заболевания;
– Глисты;
– Нерегулируемое употребление некоторых лекарственных препаратов.
Часто болезнь сопровождает воспаление желчного пузыря — холецистит. Панкреатит также может сам спровоцировать другие осложнения.
Острый панкреатит
Для острого панкреатита характерна постоянная боль. Обострение панкреатита и болевых ощущений происходит тогда, когда больной ест жирное, острое или жареное, а также употребляет алкоголь. Такая еда увеличивает секрецию сока поджелудочной, что негативно влияет на самочувствие.
При отсутствии лечения острый панкреатит может со временем развиться в хроническую форму.
Если во время приступа панкреатита вовремя не оказать медицинскую помощь, то человек может потерять сознание от болевого шока и даже умереть. Поэтому при малейшем подозрении на острый панкреатит нужно сразу вызывать скорую медицинскую помощь.
Хронический панкреатит
Редкие или частые приступы могут сопровождать больного на протяжении многих лет. Боль длится от часа до нескольких дней. Если приседать или наклоняться, то болеть будет меньше.
Также как и при острой форме, боль будет обостряется при употреблении еды, которая повышает выработку желудочного сока.
При хроническом течении болезни ткань поджелудочной железы будет разрушаться постепенно. Даже если воспаление будет остановлено, пациенту придется и далее соблюдать диету и изменить образ жизни.
Хронический панкреатит развивается из острого панкреатита. Чаще всего он протекает без видимых симптомов, так что о нем больной может даже не подозревать. Панкреатит у взрослых может привести к развитию сахарного диабета.
Лазерная терапия при лечении панкреатита
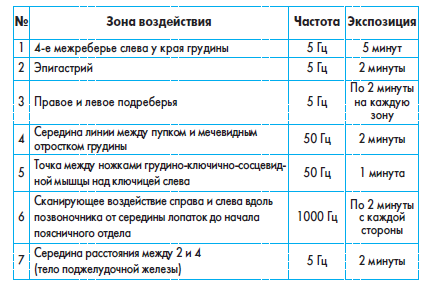
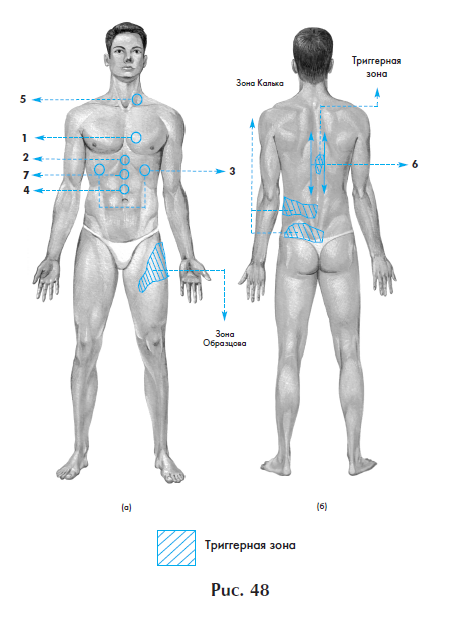
По мере обнаружения триггерных зон производится соответствующее воздействие, в частности, на зоны болевых ощущений и гиперестезии Калька и Образцова по 1000 Гц 2-5 минут.
Требуется до 10-12 процедур на курс. Процедуры проводятся ежедневно или через день.

Повторный курс рекомендуется через 1 месяц. Возможно проведение 3-4-х курсов в год, по необходимости.
Источник
Поджелудочная железа занимает в организме человека очень важное место. Многих беспокоит лечение поджелудочной железы, симптомы и лечение. Именно от ее правильного функционирования напрямую зависят обменные процессы, состояние сердечной мышцы, работа ЖКТ. Даже гормональный фон полностью зависит от поджелудочной железы. Когда в ее работе происходят какие-то нарушения, начинаются гормональные сбои. Очень важно выяснить, как лечить поджелудочную железу и незамедлительно приступать к терапии при первых же признаках панкреатита.
Основные методики лечения поджелудочной железы
В данной статье мы основное внимание уделим традиционным методам лечения поджелудочной железы, восстановления нормальной работы данного органа. Часто используют медикаментозные терапии, соответствующие препараты, различные диеты, специальные рационы питания. Однако сейчас известны инновационные способы стимулирования стабильного функционирования данного органа. Врачи, опытные специалисты успешно используют электронику, новейшую технику. Они знают точно, как вылечить поджелудочную железу практически без побочных эффектов.
Лечение магнитом
Магнитная терапия уже применяется достаточно широко, обеспечивает хорошие результаты. Магнитом лечат результативно. Используется низкочастотное переменное магнитное поле, обладающее противовоспалительным эффектом. В конечном итоге повышается уровень иммунитета, восстанавливаются защитные силы организма. При этом человек избавляется от болезненных ощущений, проходят все основные симптомы болезни.
Лазер для поджелудочной железы
Еще один инновационный метод борьбы с заболеванием, помогающий восстановить нормальное функционирование поджелудочной железы, – лазерная терапия. С помощью луча лазера вполне можно вылечить поджелудочную железу. Пусть и не полностью, но доктор сумеет значительно улучшить состояние человека, повысить его уровень жизни. Однако ее чаще всего используют при работе с пациентами, которые уже перенесли операцию в связи с лечением острого панкреатита. Проводят такую лечебную терапию в два основных этапа:
- в первую очередь осуществляется электронейростимуляция определенных зон поджелудочной железы;
- потом на расстоянии всего одного сантиметра специалист сканирует рану с использованием лазера.
Данная процедура проводится каждый день, а курс длится всего 15 дней. Лазерная терапия необходима для снятия симптомов панкреатита, эффективного лечения болезни поджелудочной железы. Она обеспечивает снятие боли, неприятных ощущений. Очень важно, что таким образом можно добиться заживления ран за счет стимулирования регенерации клеток, а также устранения воспаления и полного удаления патогенной среды.
Медикаментозная терапия
Поджелудочная железа, симптомы и лечение ее дисфункции беспокоит многих. Важно знать ключевую информацию, ориентироваться в вопросе, помнить полезные лекарственные препараты. В ходе лечения имеется два основных направления: важно устранить симптомы заболевания и при этом стимулировать восстановление нормального функционирования поджелудочной железы. Необходимо поддержать, восстановить пищеварительную работу железы, а также компенсировать при этом возникшую эндокринную недостаточность. Это можно сделать медикаментозно.
Узнаем, чем лечить поджелудочную железу медикаментозно. Следующие лекарственные средства достаточно активно и эффективно применяются специалистами в данный момент, если болит поджелудочная железа и желудок.
- Ферментные препараты. Они имеют направленное воздействие, необходимы для восстановления работы железы, возвращения нормальной функции панкреас. Только врач может назначить лекарственные препараты из этой группы. Категорически запрещается лечить самостоятельно поджелудочную железу, поскольку это может представлять серьезную опасность для жизни пациента. Кроме того, такая самостоятельная терапия без наблюдения специалиста элементарно не принесет желаемого результата. Чаще всего среди ферментных средств используют Микразим и Мезим.
- Спазмолитики с анальгетиками. Данные лекарства нужны в первую очередь для устранения неприятных ощущений. Кроме того, очень важно, что они способны избавить от спазмов. Обычно принято применять Атропин, Но-шпу и Папаверин. Однако иногда болевые ощущения крайне острые, и привычные препараты уже не дают нужного эффекта. В таком случае по назначению врача допускается применение сильнейших анальгетиков, наркотических: это Промедол, Трамал.
- Препараты с содержанием желчи и панкреатина. Полезно принимать ферментные препараты, поскольку они содержат панкреатин, а при длительном курсовом лечении дают терапевтический, восстановительный эффект. Кроме того, специалисты отмечают положительное воздействие лекарственных средств с содержанием желчи. Это Энзим Форте, Фестал. Они идеально подходят больным с сопутствующими недугами: гастритами, желчекаменной болезнью, язвами.
- Антациды. Препараты данной группы направлены на выработку соляной кислоты желудком. Обычно их активно применяют при нарушениях работы поджелудочной железы, которые сопровождаются сбоями в эндокринной функции, а также болевым синдромом, диспепсией. Сюда вошли Фосфалюгель, Маалокс и Альмагель, которые быстро помогут подлечить орган.
- Средства против симптомов. Тоже используются достаточно широко, поскольку они необходимы для облегчения состояния больного, повышения его качества жизни. Препараты избавляют от диареи, интоксикации, дисбактериоза, восстанавливают нормальную моторику кишечника. В данную группу входят Хилак Форте и Смекта, Фильтрум Сти и Энтеросгель, а также Тримедат.
Обратите внимание! Чтобы обеспечить эффективность и безопасность лечения поджелудочной железы необходимо обращаться к квалифицированному специалисту. Избегайте самостоятельного лечения, приема лекарств без рецепта. Это может быть опасно для здоровья и жизни, не даст нужного результата. Простой человек без соответствующего лечения и практики не может точно знать, как лечить поджелудочную железу грамотно, без вреда для здоровья, эффективно.
Лечим поджелудочную дома
Есть и методы лечения заболевания поджелудочной железы в домашних условиях. Они используются в роли первой помощи, а также в период восстановления, когда уже нет необходимости в нахождении в больнице и можно полечить орган самостоятельно.
При воспалении поджелудочной железы диета, голодание становится первой помощью. Когда больной отказывается от питания, нагрузки на орган значительно снижаются, благодаря чему и боль становится меньше. Чтобы избавиться от отеков, показано прикладывание холодных компрессов.
Можно просто использовать специальные диеты. Их всегда посоветует специалист, выберет наиболее подходящий вариант питания, разработает специальное меню для конкретного пациента. Желательно, чтобы диета не давала побочных эффектов, а только помогала. Также очень важно избавиться от спазмов. Для этого достаточно выпить спазматическое средство, например, Но-шпу.
Терапия травами
Большим доверием пользуется терапия травами. Можно использовать различные настои, отвары. Эффективны настои из ромашки, лопуха и хвоща. Также активно применяется чай из одуванчиков. Хорошие результаты обеспечивает целебный золотой ус. Запомните советы. Надо взять несколько листочков золотого уса и проваривать их в простой воде примерно полчаса. Потом жидкость настаивают 8 часов. Затем нужно пить теплый отвар, по 25 миллилитров, дважды в день до еды.
Многие больные отмечают, что им помогла настойка березовых почек. Всего 250 граммов почек нужно залить водкой. Настаивают смесь в темном месте около месяца. Потом настой принимают всего по одной столовой ложечке, трижды в день. Делать это необходимо до еды, примерно за 30 минут.
Народные рецепты
Можно постараться стимулировать нормальную работу поджелудочной железы с использованием средств народной медицины. Рассмотрим наиболее популярные рецепты.
- Отвар овсянки. Надо взять 500 граммов воды, 250 граммов овса, а затем настаивать 10 часов. Когда овес хорошо разбухнет, его ставят отваривать на 30 минут. Затем смесь процеживается. Такое средство пьют 4 раза на протяжении дня по 7 столовых ложек. Делать это нужно до еды, а курс лечения составляет две недели.
- Прополис. В нем содержится богатый комплекс минеральных веществ и ценных микроэлементов с витаминами. Они тонизируют и укрепляют организм в целом. Принимают прополис по три грамма до еды, в течение дня трижды.
- Картофельный сок. Он также очень полезен для поджелудочной железы. Выпивают сок по 100 граммов, за полчаса до еды.
Обратите внимание! Вылечить поджелудочную железу можно, но только исключительно под контролем врача, соблюдая строго все его рекомендации.
Источник
При лечении острого панкреатита мы использовали различные варианты лазеротерапии с целью снятия воспалительной реакции, улучшения микроциркуляции в поджелудочной железе, активации метаболических процессов для ускорения регенерации. У детей с отечными формами острого панкреатита инфракрасное лазерное воздействие аппаратом “Узор” выполняли на область проекции поджелудочной железы (головка, тело и хвост). Время экспозиции выбирали строго индивидуально в зависимости от возраста, но не превышая 2—3 мин на одну область.
Количество сеансов на курс от 5 до 8. В первые 5 дней процедуры проводили ежедневно, затем — через день.
У детей с деструктивными формами панкреатита, которым во время операции произведено дренирование области поджелудочной железы, после 3—5 сеансов облучения инфракрасным лазером переходили на внутриполостную лазеротерапию гелий-неоновым лазером. Облучение в этих случаях осуществлялось по кварцевому световоду через дренаж, подведенный интраоперационно к поджелудочной железе. Мощность на конце световода 9—10 мВт, экспозиция — 5—7 мин. Всего проводилось до 5—7 процедур.
При осложнениях разлитого гнойного перитонита (абсцессы после дренирования, инфильтраты, оментит, нагноение послеоперационных ран) также назначалась терапия инфракрасным лазером с облучением зон проекции очагов воспаления на переднюю брюшную стенку, послеоперационных ран и проводилось чрескожное облучение крови на область паховых сосудов.
При гематогенном остеомиелите лазеротерапия проводилась ежедневно низкоинтенсивным лазером (аппарат “Узор”) на частоте 80 Гц курсом 8—10 сеансов. В зависимости от локализации остеомиелитического очага облучению подвергали локтевые, подколенные, бедренные сосуды, а также область поражения в 2—3 точках. Время экспозиции составляло 2—3 мин на одну зону.
Проведенные нами исследования показали выраженный клинический эффект от использования лазеротерапии. Применение ее способствовало более быстрому улучшению общего состояния, что проявлялось в уменьшении болевого синдрома, нормализации показателей гомеостаза, улучшении иммунного статуса, снижении числа послеоперационных осложнений, сокращении сроков облитерации бронхоплевральных свищей и сроков лечения больных.
Разлитой гнойный перитонит независимо от его причин относится к наиболее тяжелым заболеваниям, обусловливающим основную причину летальности в детских хирургических отделениях. Несмотря на современные достижения медицины, и хирургии в частности, предотвратить роковой исход заболевания в каждом конкретном случае невозможно из-за быстро развивающегося эндотоксикоза, нарушения функции всех звеньев гомеостаза, резкого угнетения защитных реакций организма, прежде всего детоксикационных, и антимикробной резистентности.
Использование в клинической практике ультразвуковой диагностики, исследование уровня токсикоза, состояния клеточных мембран, иммунного статуса и других показателей гомеостаза позволили внедрить мембраностабилизирующую терапию, дифференцированную иммунокоррекцию, лазеротерапию, экстракорпоральную детоксикацию, новые антибиотики, смеси для энтерального и парентерального питания и многое другое.
Все это не могло не способствовать улучшению результатов лечения перитонита, что и произошло в действительности. Именно поэтому целесообразно изучить результаты внедрения этих методов лечения на современном этапе, так как нет сомнения в том, что постепенно в практике лечения перитонита будут применяться новые диагностические и лечебные способы. Но, подобно тому как лечение перитонита в современных условиях основано на достижениях предыдущих лет, можно представить, что разработанные в конце XX и начале XXI в. способы диагностики и лечения перитонита будут использованы и следующими поколениями хирургов.
– Читать далее “Распространенность перитонита. Методы диагностики перитонита”
Оглавление темы “УЗИ диагностика абсцессов. Лазер в гнойной хирургии”:
1. Этапы УЗИ брюшной полости. Внутриорганные абсцессы брюшной полости
2. УЗИ абсцессов паренхиматозных органов. Абсцессы печени
3. Поддиафрагмальные абсцессы. Подпеченочные и межпеченочные абсцессы
4. Межпетельные абсцессы. Внутритазовые абсцессы
5. Дифференциация абсцессов полости таза. Лазерное излучение при гнойных инфекциях
6. Влияние лазерного излучения на иммунитет. Лазер в гнойной хирургии
7. Влияние лазерного излучения на воспаление. Техника лазеротерапии в хирургии
8. Лечение панкреатита лазером. Лазеротерапия перитонита
9. Распространенность перитонита. Методы диагностики перитонита
10. Классификация перитонитов. Распространенность перитонита
Источник
Заболевания поджелудочной железы часто связаны с экзокринной недостаточностью этого органа, то есть с нарушением секреции пищеварительных ферментов. Как восполнить дефицит панкреатических ферментов? Какое лечение использовать?
Препараты поджелудочной железы – лечение панкреатическими ферментами
Экзокринная недостаточность поджелудочной железы может быть вызвана неправильным синтезом и секрецией ферментов поджелудочной железы, снижением стимуляции, обструкцией протоков поджелудочной железы и снижением активности ферментов поджелудочной железы в тонкой кишке.
Для лечения экзокринной недостаточности поджелудочной железы используется заместительная ферментная терапия поджелудочной железы. В заместительной ферментной терапии поджелудочной железы используется панкреатин. Это смесь ферментов – липазы, амилазы и протеазы, полученных из поджелудочной железы свиней.
Что такое липаза, амилаза и протеаза?
- Липаза – это фермент поджелудочной железы, выделяемый в просвет пищеварительного тракта. Липаза участвует в переваривании жиров. Ее задача – расщепить триглицериды до глицерина и жирных кислот.
- Амилаза – это фермент, вырабатываемый поджелудочной железой и слюнными железами, который участвует в переваривании углеводов, расщепляет крахмал и другие сахара.
- Протеазы – это подкласс гидролаз. Протеазы участвуют в переваривании белков. Их роль заключается в гидролизе пептидных связей внутри белковой связи или на ее конце.
Поджелудочная железа
Показания к лечению панкреатическими ферментами
Показанием к применению заместительной терапии ферментами поджелудочной железы является исчезновение или нарушение экзокринной функции поджелудочной при патологиях с экзокринной недостаточностью этого органа. Другими словами, показания к лечению панкреатином – нарушения пищеварения жиров, белков и углеводов из-за недостаточной экзокринной функции поджелудочной железы.
Такая ситуация может возникнуть при следующих патологиях и состояниях:
- хронический панкреатит;
- во время выздоровления от острого панкреатита;
- после операции по удалению поджелудочной железы или желудка;
- муковисцидоз;
- опухоли, вызывающие обструкцию поджелудочной железы и / или желчных протоков.
Панкреатин – как использовать?
Дозы панкреатина подбираются индивидуально, в зависимости от серьезности проблем с пищеварением. Наиболее распространенная доза составляет 40000-50000 единиц с каждым основным приемом пищи и половина дозы для небольших приемов пищи. Доза подбирается индивидуально для пациента, исходя из тяжести симптомов и реакции на лечение.
Панкреатин
Эффективность терапии оценивается по улучшению симптомов, включая консистенцию стула, потерю видимого жира или масляных капель в кале и увеличение веса. Стоит отметить, что применяемая терапия не влияет на количество эластазы-1 (фермент поджелудочной железы, участвующий в переваривании белка) в кале, и этот тест не следует использовать для корректировки дозы панкреатина.
Доза липазы не должна превышать 10000 U. липазы / кг массы тела / сутки из-за возможности развития фиброзной колонопатии (стеноз илеоцекальной и толстой кишки). При устойчивости двенадцатиперстной кишки к денатурации ферментов в желудке рекомендуется применять препараты в форме микросфер или мини-микросфер диаметром менее 2 мм.
При недостаточности поджелудочной железы может возникнуть дефицит витаминов. В этом случае следует также использовать добавки жирорастворимых витаминов – главным образом витаминов А и D.
Для достижения обезболивающего эффекта в случае экзокринной недостаточности поджелудочной железы важна активность протеаз, а содержание липазы важно для результатов заместительной терапии.
Побочные эффекты при приеме панкреатических препаратов
Лечение панкреатином может способствовать запорам, поэтому во время терапии обращайте внимание на адекватную гидратацию организма.
Особые условия
При приеме панкреатина пациент должен вести здоровый образ жизни, контролировать гликемию, соблюдать диету с низким гликемическим индексом, избегать алкоголя и курения.
Поделиться ссылкой:
Источник