Этиология рак поджелудочной железы
Рак поджелудочной железы – частота, причины, механизмы развития
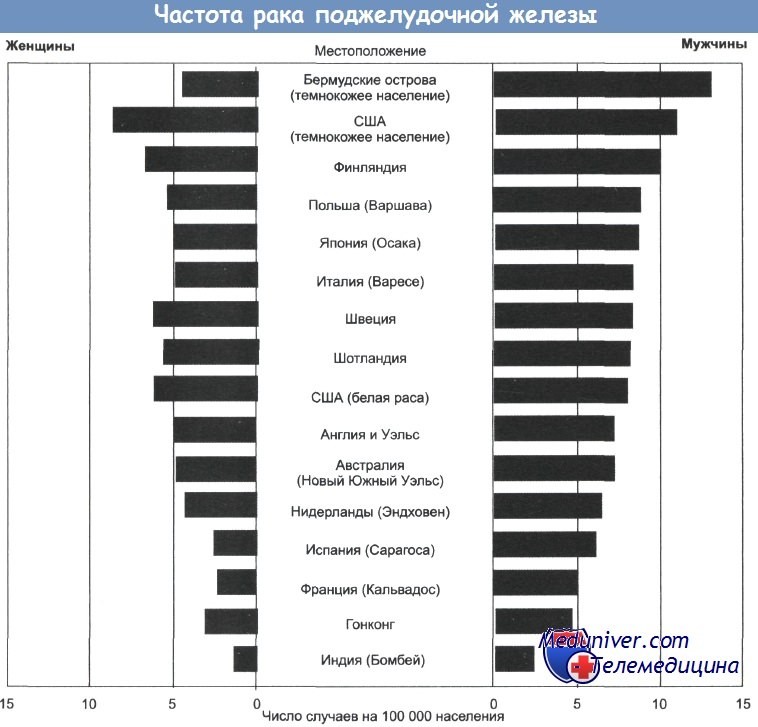
Частота распространения карциномы поджелудочной железы в мире постепенно увеличивается, хотя во многих областях Соединенного Королевства это увеличение было нивелировано в течение последней декады.
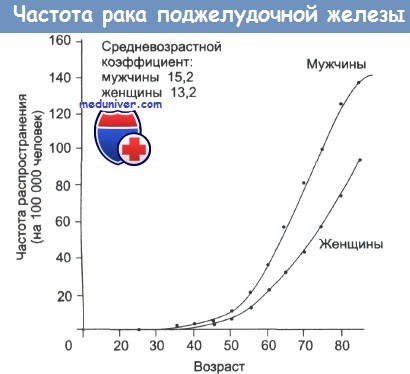
В настоящее время заболеваемость раком экзокринной части поджелудочной железы составляет 15 на 100000 у мужчин и 13 на 100000 у женщин. Пятилетняя выживаемость больных не превышает 1%. Развитие рака поджелудочной железы связано с сахарным диабетом, а также табакокурением. Данное заболевание возникает у 40% курящих мужчин и 25% курящих женщин.
Риск развития рака поджелудочной железы увеличивается у больных калькулезным или хроническим панкреатитом, одной из причин которого может быть систематическое употребление алкоголя. Риск развития рака поджелудочной железы повышается у горняков, рабочих лесопилок, а также у рабочих, задействованных в химическом и металлическом производствах.
Частота распространения заболевания варьирует от 2,2 случаев на 100 000 человек в Индии, Кувейте и Сингапуре до 12,5 на 100 000 в некоторых частях Скандинавии. Наибольшая частота рака поджелудочной железы характерна для экономически развитых стран, отличающихся урбанизацией и высокими социально-экономическими показателями.
Патогенез рака поджелудочной железы
Наиболее распространенной формой рака поджелудочной железы является аденокарцинома. Однако у многих пациентов гистологический диагноз является трудноопределимым. Аденокарцинома образуется из эпителиальных клеток протоков. Опухоли, формирующиеся из крупных протоков, вырабатывают больше муцина по сравнению с опухолями, образующимися из более мелких протоков. Опухоль сопровождается интенсивной фиброзной реакцией.
Цистаденокарцинома (1%) имеет в целом благоприятный прогноз. Ацинарный рак отмечается у 5% больных. Саркома поджелудочной железы — редкое заболевание, обычно выявляющееся в детстве.
Экзокринная часть поджелудочной железы имеет хорошо развитую сеть лимфатических протоков, располагающихся вдоль кровеносных сосудов. Опухоли, локализующиеся одновременно в теле и хвосте поджелудочной железы, обычно инвазируют по лимфатическим протокам.

В 65% случаев опухоль локализуется в головке поджелудочной железы, в 30% — в теле и хвосте, а в 5% — только в хвосте. Локальное распространение опухоли характеризуется многочисленными клиническими признаками и зависит от места опухолевого поражения органа.
Опухоли головки поджелудочной железы проникают в двенадцатиперстную кишку, затрудняют проходимость желчных протоков, распространяются в ретроперитонеальное (забрюшинное) пространство и брюшинную полость, образуя кисты. Опухоли, формирующиеся в теле и хвосте поджелудочной железы, могут проникать в воротную вену печени, селезеночную вену, метастазировать в толстую кишку и селезенку. Метастазы рака поджелудочной железы часто находят в легких, печени и брюшине.
Основными симптомами рака поджелудочной железы являются боли и потеря веса. При опухолях головки боли обычно локализуются в эпигастральной области, при опухолях хвоста боли регистрируются в левом верхнем квадранте живота. Постепенно боли становятся более сильными и постоянными, усиливающимися в ночное время; могут локализоваться в спине (при инвазии в ретроперитонеальные структуры).
Характер болей может изменяться при перемене положения: облегчение наступает при сгибании тела вперед. Обострение может возникать при приступах острого панкреатита. Левосторонние боли в животе, симптоматика запоров или непроходимости обусловлены метастазированием рака тела или хвоста поджелудочной железы в толстую кишку. Рак поджелудочной железы характеризуется депрессивным состоянием больного. Однако остается неясным вопрос, является это типичным показателем рака поджелудочной железы или общераспространено для других заболеваний.
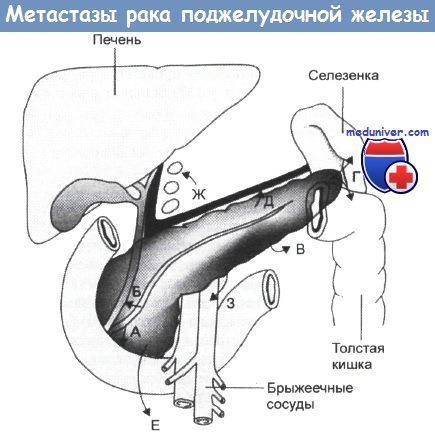
Аденокарцинома поджелудочной железы: области метастазирования и симптомы, выявляемые в зависимости от места опухолевого поражения:
(А) — двенадцатиперстная кишка (боли, рвота, обструкция);
(Б) — желчные протоки и поджелудочная железа (желтуха, панкреатит);
(В) — забрюшинное пространство (боли в спине);
(Г) — селезенка и толстая кишка (боли в левом верхнем квадранте живота);
(Д) — воротная и селезеночная вена (варикоз, спленомегалия, нарушения печени);
(Е) — брюшинная полость (асцит);
(Ж) — лимфатические узлы (механическая желтуха);
(З) — кровеносная система (отдаленные метастазы)
Ацинарная карцинома сопровождается синдромом очагового воспаления и подкожного липоидного некроза, характеризующегося полиартралгией и эозинофилией; выявляется высокий уровень липазы в сыворотке крови. Похожие симптомы характерны для рецидивирующего панкреатита (синдром Вебера-Крисчена). Поверхностный тромбофлебит мигрирующего характера — иное неметастатическое проявление карциномы поджелудочной железы. При закупоривании воротной вены могут развиваться пищеводные варикозы, что, в свою очередь, приводит к желудочно-кишечным кровотечениям.
Предрасполагающим к развитию рака поджелудочной железы является сахарный диабет. В связи с этим выявление глюкозурии у пожилых пациентов увеличивает вероятность обнаружить у них карциному поджелудочной железы.
С течением времени одним из основных симптомов рака поджелудочной железы становится желтуха, которая выявляется у 90% пациентов с опухолевым поражением головки органа (является следствием сдавления дистальной части общего желчного протока). Обычно желтуха — прогрессирующее заболевание; ремиссия опухоли может приводить к ослаблению желтухи. При раке тела и хвоста поджелудочной железы желтуха регистрируется редко. Холангит может способствовать повышению температуры тела.
В отличие от рака желчных протоков и фатерова сосочка при раке поджелудочной железы желчный пузырь не пальпируется. Поражение брюшной полости приводит к развитию асцитов, которые обнаруживают у 15% больных раком поджелудочной железы.

– Также рекомендуем “Исследование и диагностика рака поджелудочной железы”
Оглавление темы “Опухоли печени и поджелудочной железы”:
- Клиника и диагностика рака печени
- Лечение и прогноз рака печени
- Ангиосаркома печени – причины, диагностика
- Гепатобластома – диагностика, лечение
- Рак желчного пузыря и желчных протоков – частота, причины, механизмы развития
- Клиника и диагностика рака желчного пузыря
- Лечение рака желчного пузыря и желчных путей
- Рак поджелудочной железы – частота, причины, механизмы развития
- Исследование и диагностика рака поджелудочной железы
- Лечение рака поджелудочной железы и его прогноз
Источник
Опубликованно: 10.10.2016
Рак поджелудочной железы встречается, по данным различных авторов, в 1—7% всех опухолей, чаще у лиц старше 50 лет, преимущественно у мужчин.
Этиология и патогенез
Этиология и патогенез рака поджелудочной железы не выяснены. Однако отмечено, что такие факторы, как хронический панкреатит, кисты и травмы поджелудочной железы, хронические заболевания желчевыводящих путей, алкоголизм, сахарный диабет, предрасполагают к развитию рака данной локализации.
Патологическая анатомия
Опухоль может локализоваться в любой части поджелудочной железы или прорастать ее целиком, но чаще, чем в половине случаев, локализуется в головке поджелудочной железы. Развивается рак из эпителия выводных протоков, реже — из паренхимы железы, совсем редко — из эпителия островков Лангерганса. Аденокарциномы — наиболее часто встречающийся вид рака поджелудочной железы, имеют довольно мягкую консистенцию и характеризуются сравнительно быстрым ростом. Частой формой рака также является скирр, состоящий из мелких преимущественно полигональной формы клеток с обильным разрастанием соединительной ткани.
Опухоль, располагающаяся в области головки поджелудочной железы, может сдавливать общий желчный проток, прорастать в двенадцатиперстную кишку, желудок, печень; опухоли тела и хвоста железы прорастают в левую почку, селезенку, распространяются по брюшине. Рак поджелудочной железы дает метастазы в регионарные лимфатические узлы, печень, легкие, надпочечники, кости, реже — в другие органы. Опухоли, локализующиеся в хвосте поджелудочной железы, более склонны к генерализованному метастазированию.
В поджелудочной железе встречается, хотя и сравнительно редко, метастатический рак (из желудка и других внутренних органов). В нее могут прорастать опухоли соседних органов: желудка, желчных путей, толстой кишки.
Клиническая картина рака поджелудочной железы полиморфна и во многом зависит от локализации, вида и размеров опухоли, отношения ее к близлежащим органам. Все же в большинстве случаев наиболее ранними признаками являются: 1) боли в верхней половине живота, 2) анорексия, 3) похудание, переходящее в кахексию, 4) диспепсические явления, 5) общее недомогание, 6) повышение температуры, 7) нарушение инкреторной функции поджелудочной железы.
При раке головки поджелудочной железы боли чаще локализуются в правом подреберье, иногда напоминая боли при язвенной болезни, холецистите, приступы желчнокаменной болезни. Для рака тела и хвоста поджелудочной железы боли еще более характерны, часто выступают на первый план как наиболее ранний и ведущий симптом заболевания, нередко они крайне мучительны, невыносимы. Боли при этой локализации рака локализуются в поджелудочной области или левом верхнем квадранте живота, часто приобретают опоясывающий характер; в более редких случаях они локализуются в области поясницы. Боли часто иррадиируют в область позвоночника, левую лопатку, плечо, загрудинную область. В положении лежа на спине боли во многих случаях усиливаются, что зависит от давления опухоли на солнечное сплетение. Поэтому нередко больные раком поджелудочной железы: принимают вынужденное положение: сидя, несколько согнувшись вперед, или лежа на животе; в этих положениях боли имеют несколько меньшую интенсивность.
Для опухоли, локализующейся в области головки поджелудочной железы, характерно развитие механической («подпеченочной») желтухи с некоторым увеличением печени и положительным симптомом Курвуазье (пальпируемый растянутый желчью желчный пузырь) вследствие сдавления и прорастания опухолью общего желчного протока или, реже, сдавления печеночных протоков увеличенными вследствие метастазов лимфатическими узлами в воротах печени. Возникнув, желтуха быстро нарастает, при этом кожа больного постепенно приобретает зеленовато-серый или темно-оливковый цвет вследствие превращения билирубина, окрашивающего кожу и другие ткани, в биливердин. Гипербили- рубинемия достигает 0,15—0,2 г/л (15—20 мг%) и выше, а вследствие задержки и накопления в крови и тканях желчных кислот возникают сильный кожный зуд, относительная: брадикардия, симптомы раздражения центральной нервной системы (раздражительность, повышенная возбудимость, вспыльчивость, расстройство сна, иногда галлюцинации). Кал обесцвечивается и имеет глинистый, серо-белый цвет, и лабораторное исследование показывает отсутствие в нем стеркобилина. Связанный (прямой, водорастворимый) билирубин начинает в большом количестве выделяться с мочой, придавая ей коричневую окраску (цвет пива) с ярко-желтой пеной. В дальнейшем вследствие вторичного поражения печени (холестатический гепатит) нередко присоединяются симптомы геморрагического диатеза и явления печеночной недостаточности.
При раке тела и хвоста поджелудочной железы, помимо мучительных болей, анорексии и похудания как основного симптома, могут наблюдаться жажда, гипергликемия и глюкозурия (вследствие недостаточности инсулярного аппарата); в ряде случаев удается пальпировать опухоль. Желтуха для этих локализаций опухоли нехарактерна и если возникает — то в самых поздних стадиях процесса, при прорастании опухолью всей или почти всей поджелудочной железы. Однако, как отмечено многими авторами, часто возникают тромбозы сосудов различных органов.
При опухолях, поражающих значительную часть паренхимы поджелудочной железы, или сдавлении вирсунгова протока возникают симптомы ее внешнесекреторной недостаточности, панкреатогенные поносы, стеаторея, креаторея.
Из лабораторных данных, кроме упомянутых выше, как правило, отмечается повышение СОЭ, нередко — анемизация, особенно выраженная при распаде опухоли и возникновении кровотечений, сравнительно часто определяются гипер- тромбоцитоз и лабораторные признаки гиперкоагуляции крови. Часто Содержание диастазы в крови и моче бывает повышено, в крови увеличено содержание щелочной фосфатазы. Во многих случаях при копрологическом исследовании обнаруживают наличие скрытого кровотечения. Некоторое диагностическое значение имеет цитологическое исследование дуоденального содержимого, однако опухолевые клетки в нем обнаруживаются далеко не во всех случаях.
Большую диагностическую ценность имеет дуоденография в условиях искусственной гипотонии. С ее помощью удается определить малейшие вдавления на внутренней стенке двенадцатиперстной кишки, обусловленные увеличением головки поджелудочной железы. При прорастании опухолью стенки двенадцатиперстной кишки нередко выявляется характерный дефект наполнения на внутренней стенке нисходящего отдела двенадцатиперстной кишки с контуром, напоминающим перевернутую цифру 3 («симптом Фростберга») При подозрении на рак тела или хвоста производят спленопортографию, селективную ангиографию. Рентгенография позволяет выявить костные метастазы опухоли.
Получает распространение метод сканирования поджелудочной железы с радиоактивным е-метионином, накапливающимся в поджелудочной железе. Обычно одновременно с помощью радиоактивного mAu сканируют также печень. Очаговые дефекты в поджелудочной железе при ее раковом поражении можно обнаружить с помощью эхографии.
С помощью современных гибких дуоденофиб- роскопов контрастное вещество через специальный катетер можно ввести в вирсунгов проток и его разветвления, и на отснятых затем рентгенограммах (метод ретроградной панкреатодуктографии) можно также выявить очаги опухолевой инфильтрации («дефекты заполнения»). В наиболее сложных для диагностики случаях приходится прибегать к диагностической лапаротомии.
Дифференциальный диагноз
Чаще всего приходится проводить дифференциальную диагностику при механической (подпеченочяой) желтухе между опухолью головки поджелудочной железы, сдавливающей и прорастающей общий желчный проток, и желчным камнем, вызвавшим его обтурацию. Классическим дифференциально-диагностическим признаком является симптом Курвуазье: он обычно положителен при раке поджелудочной железыи отрицателен при закупорке камнем холедоха. При желчнокаменной болезни обтурация камнем общего желчного протока и желтуха возникают после тяжелого приступа желчной колики, что нехарактерно для рака поджелудочной железы.
Рак фатерова соска протекает в большинстве случаев с такими же основными симптомами, как и рак головки поджелудочной железы, но при нем нередко возникает кишечное кровотечение. Диагноз подтверждается дуоденофиброскопией с прицельной биопсией опухоли.
Очаговые поражения поджелудочной железы могут быть вызваны метастазами злокачественных опухолей других органов. Тщательное обследование больного с применением перечисленных выше современных методов облегчает правильную диагностику.
Доброкачественные опухоли и кисты поджелудочной железы встречаются крайне редко, они протекают в первый период бессимптомно, при достижении больших размеров возникают боли в левом верхнем квадранте живота, может наблюдаться механическая желтуха. В отличие от рака поджелудочной железы, характерен длительный анамнез заболевания и сравнительно удовлетворительное состояние больного, несмотря на значительные размеры опухоли.
Редкие опухоли островков ЛангерГанса (инсуломы) могут быть доброкачественными и злокачественными, функционально неактивными и продуцирующими повышенное количество инсулина, поступающего в кровь. В последнем случае характерны внезапно наступающие более или менее выраженные приступы гиперинсулинизма с гипогликемией (вплоть до гипогликемической комы).
Встречаются также «ульцерогенные опухоли» островкового аппарата поджелудочной железы (синдром Золлингера—Эллисона), проявляющиеся в основном крайне высокой кислотностью базальной желудочной секреции, пептическими язвами двенадцатиперстной кишки и желудка, резистентными к лечению, и упорными поносами. Этот характерный симптомокомплекс облегчает дифференциальную диагностику с обычными опухолями поджелудочной железы. Однако чаще диагноз этого синдрома устанавливается путем исключения язвенной болезни и симптоматических пептических гастродуоденальных язв.
Течение и прогноз
Течение рака поджелудочной железы прогрессирующее; если не проводилась радикальная операция, продолжительность жизни больных составляет в среднем 6—14 мес с момента установления диагноза.
Лечение рака поджелудочной железы
Лечение хирургическое, удаление опухоли и даже всей железы (при отсутствии метастазов) с последующей симптоматической (заместительной) терапией внешне- и внутрисекреторной недостаточности поджелудочной железы. Однако радикальную операцию в связи с пока еще относительно поздней диагностикой удается выполнить лишь у меньшей части больных; в основной массе случаев приходится ограничиваться симптоматическим лечением. При раке головки поджелудочной железы, протекающем с механической желтухой, проводят паллиативную операцию — накладывают холецистоэнтероанастомоз, обеспечивающий отток желчи из желчевыводящих путей в кишечник.
Источник
Фторурацил
.
Фторурацил (FU) – синтетический аналог естественно встречающегося пиримидина – урацила. Основной мишенью является фермент тимидилат синтетаза, контролирующий синтез нормальных тимидиновых нуклеотидов. При инфузиях раствор Фторурацила должен быть защищен от света. Больным рекомендуется не применять вместе с Фторурацилом аспирин и другие нестероидные противовоспалительные средства.
Препарат применяется в разных режимах:
- 500 мг/м
2
в/в струйно 5 дней подряд, каждые 4 недели или
- 500-600 мг/м
2
в/в, струйно 1 раз в неделю, 6 недель или
- 1000 мг/м
2
в/в, инфузионно 5 дней (120 часов) каждые 4 недели или
- 200-300 мг/м
2
в/в, инфузионно в течение месяца или
- 2,6 г/м
2
в/в, инфузионно в течение 24 часов, 1 раз в неделю, 4-5 недель.
Митомицин С
(ММС).
ММС является антибиотиком по происхождению, по механизму действия относится к алкилирующим агентам, требующим активации in vivo. Среди побочных эффектов ММС – лейкопении и особенно тромбоцитопении. Редко препарат вызывает развитие интерстициальной пневмонии, при применении вместе с антрациклинами усиливает кардиотоксичность последних.
Препарат вводится в/в. Назначается по 10-20 мг/м
2
каждые 6-8 недель, или по 5-6 мг/м
2
каждые 4 недели.
Стрептозоцин
(Szt).
По химическому строению препарат относится к нитрозомочевинам с D-глюкопиранозной связью. По механизму действия Szt – типичный алкилатор ДНК. Он попадает в клетки островкового аппарата и этим объясняется его противоопухолевая активность при новообразованиях эндокринной части поджелудочной железы.
Препарат вводится строго в/в по 500 мг/м
2
в течение 5 дней каждые 6 недель.
Из осложнений наблюдаются почечная токсичность, рвота, умеренная миелосупрессия, гипогликемия, лихорадка, депрессия, летаргия.
Относится к классу нитрозомочевин. Является алкилирующим агентом. При раке поджелудочной железы препарат эффективен в 13% случаев.
Доксорубицин
(ADM).
Антибиотик из группы антрациклинов, состоящий из многокольцевого хромофора и аминосахара. Главным в механизме действия ADM является интеркаляция хромофора между спиралями ДНК. Кроме того, подавляется фермент топоизомераза II, ответственный за топологию ДНК, и генерируются свободные радикалы, которые цитотоксичны для опухолевых и нормальных тканей.
ADM вводится в/в или внутриартериально. Назначается в дозах по 25-30 мг/м
2
2 дня каждые 3-4 недели, или 20 мг/м
2
еженедельно, или 60-75 мг/м
2
1 раз в 3 недели.
Наиболее серьезным осложнением считается кардиотоксичность.
Эпирубицин
(EPI).
Является стереоизомером доксорубицина, отличается от него ориентацией гидроксильной группы в 4 положении в аминосахаре. Противоопухолевый эффект регистрируется в диапазоне 13-37%. Годичная выживаемость составляет 12%.
Применяется в дозах 75-90 мг/м
2
каждые 21 день. Препарат вводится строго в/в. Суммарная доза не должна превышать 700 мг/м
2
.
Среди частых осложнений миелосупрессия, мукозиты, тошнота и рвота. Среди редких побочных эффектов повышение мочевой кислоты, тромбоцитопении, флебосклероз, диарея, темные пятна на коже, изменения ногтей, аллергические реакции.
Относится к хлорэтиламинам, является синтетическим аналогом циклофосфана. Активируется в печени микросомальными ферментами. Его активный метаболит – 4-гидроксиифосфамид алкилирует ДНК вызывая ее разрывы, а также РНК и тормозит синтез белков.
Из осложнений наблюдаются: миелосупрессии, тошнота, рвота, диарея и иногда запоры, алопеция, гепатотоксичность, редко летаргия, галлюцинации; могут возникнуть симптомы цистита – дизурия, частое мочеиспускание.
Наиболее распространенные режимы (в/в):
- 1000 мг/м
2
5 дней подряд каждые 3 недели или
- 1,2-2,4 г/м
2
3 дня подряд каждые 3 недели или
- 5000 мг/м
2
1 раз в 3 недели.
Хиназолиновый антифолат, является прямым и специфическим ингибитором тимидилат синтетазы. После попадания в опухолевую клетку препарат подвергается полиглутаминированию под действием фолиполиглутамат синтетазы. Томудекс проявляет активность в режиме монотерапии в 12-14% случаев. У 29% пациентов отмечается стабилизация роста опухоли.
Вводится по 3 мг/м
2
в/в 1 раз в 3 недели.
Среди осложнений: лейкопения (18%), диарея (10%), мукозиты (3%), астения (18%), рвота (13%), повышение трансаминаз (7%).
UFT – препарат, состоящий из фторафура и урацила. Молярное соотношение этих компонентов 1:4. Эффективность препарата регистрируется в 22,7% случаев.
Это синтетический аналог дезоксиуридина, является метаболитом фторурацила.
Препарат вводится в/в или внутриартериально. При в/в введении доза FUDR составляет 0,1-0,15 мг/кг в день – 14 дней; циклы повторяют каждые 4 недели. При введении внутриартериально доза FUDR составляет 0,2-0,3 мг/кг в день, 14 дней; циклы повторяют каждые 4 недели.
Из осложнений FUDR отмечаются: тошнота, рвота, мукозиты, диарея (29%), гастриты, головная боль, зуд, дерматиты, повышение трансаминаз.
Относится к ингибиторам топоизомеразы I. Является аналогом камптотецина.
Вводится в/в, в дозе 350 мг/м
2
1 раз в 3 недели (5-6 доз).
Среди осложнений – диарея, нейтропения, иногда с лихорадкой, рвота, аллергические реакции, стоматиты.
При раке поджелудочной железы эффективен у 12% больных.
Это сложный дитерпен с таксановым кольцом и углеводной цепочкой (необходимой для противоопухолевой активности). Паклитаксел имеет растительное происхождение, выделен из коры калифорнийского тиса. Тах – (первый активный препарат из группы таксанов) стимулирует хаотичное и неправильное образование из тубулина микротрубочек и затем мешает их распаду. Эти нарушения скелета опухолевых клеток ведут их к гибели. В 20% от Тах отмечена стабилизация опухолевого процесса.
Тах вводится в дозах 175-200 мг/м
2
в/в, инфузионно, в течение 3 часов (иногда 24) 1 раз в 3 недели с предварительной премедикацией.
Из побочных эффектов наблюдаются миелосупрессия, анемия и тромбоцитопения, падение давления (12%), нейротоксичность (60%), анорексия, алопеция, рвота и мукозиты не часты.
Механизм действия препарата заключается в разрушении клеточного скелета из-за стимуляции образования микротрубочек и подавления их деполимеризации.
Применяется Txt в/в в дозах 100 мг/м
2
1 раз в 3 недели (5-6 циклов). Для снижения гиперчувствительности также требуется премедикация дифенгидрамином и стероидами.
Из побочных эффектов наблюдаются: нейтропения (70%), дерматологическая токсичность (60%), задержка жидкости (30-68%), диарея (31%), стоматиты (20%), нейротоксичность (12%), прочие осложнения редки.
Gem является фторзамещенным аналогом дезоксицитидина, по структуре близок к цитозару. Однако, в отличие от последнего, он более липофильный и вследствие этого быстрее проходит через мембраны опухолевых клеток. У него больший аффинитет к мишени – дезоксицидинкиназе, его активный метаболит гемцитабин трифосфат дольше, чем цитозар находится в опухолевой клетке.
Гемзар применяется в/в по 1000 мг/м
2
в 1,8,15 дни, каждые 4 недели. Среди осложнений от применения Gem: лейкопения (19%), тромбоцитопения (22%), астения (12%), периферические отеки (10%).
Эрлотиниб (Тарцева) является обратимым и высокоспецифичным ингибитором тирозинкиназы рецептора эпидермального фактора роста (EGFR). Тирозинкиназа отвечает за процесс внутриклеточного фосфорилирования HER1/EGFR. Экспрессия HER1/EGFR наблюдается на поверхности как нормальных, так и опухолевых клеток. Ингибирование фосфотирозина EGFR тормозит рост линий опухолевых клеток и/или приводит к их гибели.
При раке поджелудочной железы применяется по 100 мг ежедневно, длительно, в комбинации с гемцитабином.
Источник
