Диагностика при раке поджелудочной железы

Поджелудочная железа является тем органом, в котором формирование раковых опухолей происходит достаточно быстро. Эта особенность и определяет агрессивное течение болезни и наименьшее число полностью вылечившихся больных.
Для того чтобы победить рак поджелудочной железы необходимо обнаружить злокачественный процесс еще на самой ранней стадии его формирования, и здесь многое зависит от того на сколько человек заботится о своем здоровье.
Как проявляется заболевание?
Формирование злокачественного новообразования в тканях поджелудочной железы долгое время может не давать определенной симптоматики.
Некоторая часть пациентов, до появления определенных признаков болезни, отмечает возникновение отвращения к любимым ранее блюдам, запахам. У других возникает непереносимость жирной пищи, появляются диспепсические расстройства. Периодически беспокоит тошнота, беспричинное газообразование, отсутствие желания есть.
По мере увеличения в размерах опухоли симптомы рака становятся более четкими и постоянными, и чаще всего это:
- Боль. Она локализуется в верхней части живота и переходит в большинстве случаев на спину. Опоясывающая болезненность связана с тем, что опухоль начинает сдавливать нервные окончания позвоночного столба. Нередко боль усиливается или уменьшается при перемене положения тела.
- Снижение аппетита и соответственно потеря веса.
- Вялость, отсутствие работоспособности.
- Нарушения сна.
- Депрессивные состояния.
- Желтушность кожи. Этот симптом заболевания связан с передавливанием новообразованием желчного протока. Вначале отмечается незначительное пожелтение склер, затем меняется окраска кожи.
- Потемнение цвета мочи, осветление кала.
В запущенных случаях, то есть когда опухоль распространяется на соседние органы и возникают метастазы, появляются и другие симптомы. Отмечается нарушение работы печени, плохо переваривается пища, в брюшной полости скапливается жидкость.
Если опухоль переходит на кровеносные сосуды и приводит к их разрыву, то возникают внутренние кровотечение. Подобное осложнение становится причиной анемии, определить кровотечение можно и по появлению дегтеобразного кала.
При переходе опухоли на легкие развивается мучительный, не снимаемый противокашлевыми препаратами, кашель, одышка, кровохарканье. Метастазы костей приводят к болям в позвоночнике, нижних и верхних конечностях. На последних стадиях полностью утрачивается трудоспособность, боли беспокоят постоянно, тяжело переносится раковая интоксикация.
Диагностика рака поджелудочной железы на ранней стадии
 Установление точного диагноза рака поджелудочной железы зависит от ряда факторов. Прежде всего, это обращение самого больного к терапевту по поводу малейших, но длительных по времени, изменений в его самочувствии.
Установление точного диагноза рака поджелудочной железы зависит от ряда факторов. Прежде всего, это обращение самого больного к терапевту по поводу малейших, но длительных по времени, изменений в его самочувствии.
Хотя чаще всего злокачественный процесс на начальном этапе его развития обнаруживается только при проведении обследований по поводу выявления других патологий или на профилактических медосмотрах.
Внимательнее относится к состоянию и функционированию органов ЖКТ следует тем пациентам, у которых в анамнезе имеется хронический панкреатит, операции на органах пищеварения.
В зоне риска находятся и люди с вредными привычками, работники химических предприятий.
Для того чтобы обнаружить новообразование небольшого размера требуется проведение нескольких обследований. Чаще всего назначается УЗИ, компьютерная томография и анализы крови.
Если в ходе диагностики обнаружены признаки, указывающие на формирование новообразования, то больному обязательно назначается биопсия. Только гистологическое исследование биоптата позволит точно определить, есть ли в органе атипичные клетки.
Анализ крови на онкомаркеры также считается методом ранней диагностики. Но диагноз не может быть выставлен только на его результатах. Определение онкомаркеров используется для того, чтобы понять какие органы нуждаются в дополнительном обследовании.
Как обследовать поджелудочную на более поздних стадиях?
Если врач предполагает у обратившегося к нему пациента наличие опухоли второй-четвертой стадии, то выбирается стандартный план обследования.
Первоначально проводится опрос и осмотр пациента. Во время опроса требуется выяснить, с какого времени человек считает себя больным, какие заболевания и операции уже были, имеются ли в семье случаи онкологических новообразований. Обязательно выясняется, есть ли вредные привычки, сколько лет человек курит, увлекается ли спиртным.
Необходимо уточнить и специальность больного, так как некоторые профессии повышают вероятность развития рака. Внимательно нужно выслушать все жалобы пациента, уточнить характер болей, диспепсических расстройств, изменений со стороны нервной системы.
Осмотр пациента
Осмотр пациента начинается с оценки состояния его кожных покровов. Новообразование поджелудочной железы вызывает пожелтение склер глаз и кожи, хотя этот симптом и не является обязательным.
Обратить внимание можно и на сухость кожного покрова, ломкость ногтей, тусклость волос — эти признаки указывают на снижение гемоглобина, что часто возникает при раке ПЖ. При раковой интоксикации хорошо заметно, что у человека развивается кахексия.
В запущенных случаях больной апатичен, не проявляет интереса к осмотру, отвечает односложно, может быть раздражителен и даже агрессивен.
Осмотр заключается и в пальпации органов брюшной стенки. Саму поджелудочную железу в связи с ее анатомическим расположением прощупать трудно, но можно пропальпировать большую опухоль, увеличение печени и селезенки. При пальпации учитывается, как больной реагирует на обследование.
После опроса и осмотра больному назначается ряд диагностических процедур, которые он должен пройти как можно раньше. Желательно, чтобы все результаты обследований были на руках в течение недели.
Анализ крови и мочи: показатели
 На начальной стадии рака поджелудочной железы, общий и биохимический анализ крови могут быть без выраженных отклонений от нормальных показателей.
На начальной стадии рака поджелудочной железы, общий и биохимический анализ крови могут быть без выраженных отклонений от нормальных показателей.
По мере прогрессирования роста опухоли появляются признаки нормохромной анемии, растет количество тромбоцитов.
На воспалительную реакцию указывает ускоренное СОЭ, при раковых процессах этот показатель достаточно высокий.
Биохимический анализ крови отражает следующие изменения:
- Повышение щелочной фосфатазы, АсАТ, АлАТ, билирубина.
- При сдавлении желчного протока показатели билирубина меняются ежедневно в сторону увеличения. При тотальной обструкции отмечается увеличение на 10-16 мг/дл ежедневно.
- У части больных с раком ПЖ выявляется рост амилазы, липазы, эластазы, ингибиторов трипсина, рибонуклеазы, С-реактивного белка.
- Нарушение процессов всасывания пищи становится причиной низкого холестерина и снижения альбумина.
Изменения в анализах в большинстве случаев выявляются только если метастазы распространяются на органы мочевыделительной системы. При подозрении на рак кровь исследуется и на онкомаркеры.
При раковом процессе в поджелудочной железе могут быть выявлены следующие онкомаркеры и антигены:
- Маркер СА-19-9. Выявляется примерно у 10% здоровых людей, и у 70-85% тех, кто более раком ПЖ. Может также нарастать при злокачественном поражении печени, толстой кишки и желудка. Норма маркера СА-19-9 37 Ед/мл, если этот показатель становится больше ста, то вероятность злокачественного процесса практически стопроцентная. При показателе в 1000 ЕД/Мл опухоль достигает более 5 см в размерах.
- Карциноэмбриональный антиген (СЕА). Этот маркер выявляется почти у половины больных с раком поджелудочной железы. Положительным антиген может стать также при язвенных колитах, хроническом панкреатите.
- Обнаруженные в крови антигены, обозначаемые как DU-PАN-2, СА-50, CA 242, SPAN-1, CA 494 появляются при опухолях разных видов поджелудочной железы.
- Онкомаркер СА-125 обнаруживается у половины больных со злокачественным процессом в поджелудочной железе, но также этот маркер бывает положительным при раке яичников.
- У мужчин определяется соотношение тестостерона, находящегося в сыворотке крови, и дегидротестестерона. Если получившийся коэффициент меньше 5, то в 67% случаев у пациента в дальнейшем выявляется рак ПЖ.
Компьютерная томография
КТ является одним из самых точных способов визуализации состояния поджелудочной железы. Этот способ показывает:
- Локализацию злокачественной опухоли в органе.
- Ее размеры, степень распространения на рядом находящиеся органы.
- Вовлечение лимфоузлов в злокачественный процесс.
- Поражение сосудов самой поджелудочной железы и тех сосудов, которые находятся рядом с органом.
Послойное компьютерное сканирование позволяет получить снимки, в которых орган оказывается виден с трех сторон. Если подозревается опухоль ПЖ, то часто используется контрастное усиление.
Введение йодсодержащих препаратов в вену усиливает видимость сосудов и тканей поджелудочной железы, а это позволяет более точно рассмотреть все изменения и их степень. На основании компьютерного обследования принимается решение о проведении операции.
Позитронно-эмиссионная томография
 ПЭТ или позитронно-эмиссионная томография — разновидность компьютерного сканирования организма.
ПЭТ или позитронно-эмиссионная томография — разновидность компьютерного сканирования организма.
Перед тем как сделать ряд снимков в организм обследуемого вводят радиоактивное вещество, имеющее низкий радиационный уровень.
Раковые клетки имеют способность к поглощению радиации, поэтому радиоактивное вещество скапливается в них, а дальнейшая томография позволяет при помощи компьютера обнаружить эти очаги.
При помощи ПЭТ обследования можно выявить опухоли поджелудочной с самыми минимальными размерами. Эта диагностическая методика удобна и для нахождения вторичных очагов рака в организме.
Ультразвуковое исследование
УЗИ – самая доступная диагностическая процедура, которую могут сделать в большинстве районных поликлиник. Часто именно на основании данных УЗИ принимается решение об отправлении пациента в онкоцентры для дальнейшего обследования.
УЗИ при раке поджелудочной железы показывает:
- Изменение размеров и контуров органа.
- Наличие опухоли в органе.
- Поражение метастазами печени, селезенки.
В 30% случаев УЗИ не определяет поджелудочную железу, что может быть связано с ожирением пациента, асцитом или особым анатомическим расположением органа. В этом случае обязательно требуется провести МРТ или КТ.
ЧЧХГ
Чрескожная чреспеченочная холангиография назначается в том случае, если у пациента имеется желтуха, а причины ее развития другими методами выявить не удалось. Желчные протоки исследуются после проведения пункции и введения в них контрастного вещества.
Пункцию выполняют тонкой и гибкой иглой Хиба, которую вводят после местного обезболивания. Игла вводится в печень на глубину около 12 см, при появлении желчи считается, что манипуляция проведена правильно. После этого врач аспирирует примерно 200 мл желчи и на ее место вводится контрастное вещество, которое заполняет желчные протоки.
Последующее проведение рентгеновских снимков показывает состояние обследуемых желчных протоков и причину закупорки, это может быть как конкремент, так и растущая доброкачественная или злокачественная опухоль. ЧЧХГ часто назначается непосредственно перед операцией, так как этот метод помогает определить объем хирургического вмешательства.
ЭРХПГ
Эндоскопическая ретроградная холангиопанкреатография или ЭРХПГ — исследование желчных протоков и протоков самой поджелудочной железы. Вначале в тонкий кишечник через рот вводится гибкий эндоскоп, затем через этот эндоскоп проводится тончайший катетер. Через катетер в протоки поступает контрастное вещество, затем делаются рентгеновские снимки.
Подобное исследование четко показывает сдавление или атипичное сужение обследуемых протоков.
При необходимости при проведении ЭРХПГ в протоки устанавливаются специальные стенты, позволяющие избавить пациента от желтухи. При необходимости берутся образцы измененных тканей для дальнейшего гистологического анализа.
Магниторезонансная томография
 МРТ – один из самых информативных методов при выявлении раковых процессов в организме. Этот метод, используемый для обследования ПЖ, помогает найти опухоли менее 2 см в диаметре.
МРТ – один из самых информативных методов при выявлении раковых процессов в организме. Этот метод, используемый для обследования ПЖ, помогает найти опухоли менее 2 см в диаметре.
При проведении МРТ одновременно создается трехмерное изображение поджелудочной железы, печени, желчного пузыря.
Сканируются протоки органов, характерным признаком рака считается стеноз, то есть сужение, поджелудочного и желчного протоков.
В отличие от КТ при МРТ используются магнитные волны, поэтому это исследование безопаснее, хотя по времени занимает больший период.
Назначение сразу КТ и МРТ позволяет практически со стопроцентной точностью установить, если в организме пациента злокачественные опухоли.
Хирургические методы
Хирургические методы обследования это те способы диагностики, при которых нарушается целостность кожных покровов. Подобные способы обнаружения рака отличаются большой точностью, и именно на основании некоторых из них можно утверждать о злокачественности процесса и о распространении метастазов в организме.
Лапароскопия
Диагностическая лапароскопия применяется с целью обследования брюшной полости на предмет выявления метастазов в ней.
Инструмент вводится через небольшой надрез на брюшной стенке, все данные выводятся на монитор компьютер и врач под большим увеличением может оценить состояние внутренних органов. При необходимости при проведении лапароскопии берется биоптат и асцитическая жидкость на гистологическое исследование.
Ангиография
Ангиография это сложный рентгенологический метод, заключающийся во введении контрастного вещества в бедренную артерию. С током крови контраст перемещается к поджелудочной железе и показывает ряд изменений.
При злокачественном процессе в основном выявляются деформации артерий, смещение и ассиметричное сужение сосудов органа. Если используется качественная аппаратура, то выявляются опухоли с диаметром менее одного см.
Обычно ангиографию назначают как дополнение к другим методам обследования, в частности к КТ.
Биопсия
Биопсия, то есть забор небольшого кусочка тканей из атипично измененных тканей или формирующейся опухоли, позволяет опровергнуть или наоборот точно установить злокачественность процесса.
Биоптат подвергается гистологическому исследованию, которое распознает атипичные клетки и их строение. На основании этого обследования устанавливается и вид раковой опухоли.
Материал берется путем пункции органа при помощи специальной аспирационной иглы. Весь процесс контролируется при помощи рентгенографии или УЗИ сканирования, это исключает повреждение рядом расположенных структур.
Если опухоль находится в труднодоступных местах, то может потребоваться для проведения биопсии лапараскопическая манипуляция.
Как проявляется рак поджелудочной железы, расскажет следующее видео:
Загрузка…
Источник
Поздняя диагностика – одна из основных причин плохого прогноза при раке поджелудочной железы (РПЖ). У 80-90% больных диагноз устанавливается на стадии, когда опухоль уже не резектабельна: оперативное вмешательство – единственный радикальный метод лечения РПЖ – уже неосуществимо ввиду местного распространения опухоли или бессмысленно из-за наличия отдалённых метастазов.
Промедление с установлением диагноза обусловлено рядом затруднений объективного и субъективного характера:
- отсутствие специфических (свойственных именно данной болезни) симптомов: ранние внешние проявления РПЖ характерны для множества других заболеваний пищеварительной системы вообще и поджелудочной железы в частности;
- трудности выявления опухолей размером менее 2 см методами инструментальной и лабораторной диагностики;
- трудности дифференциальной диагностики РПЖ инструментальными методами с объёмными образованиями иного характера: доброкачественными новообразованиями, метастазами рака других органов, изменениями, возникшими в ткани поджелудочной железы вследствие перенесённого панкреонекроза;
- недостаточная онкологическая насторожённость и осведомлённость о современных методах и алгоритмах диагностики РПЖ врачей многопрофильных медицинских учреждений – терапевтов, гастроэнтерологов, хирургов.
Между тем, уже сегодня существуют методы и алгоритмы, способствующие ранней диагностике рака поджелудочной железы.
Для диагностики рака РПЖ применяются следующие методы (обычно в комплексе):
- стандартное (трансабдоминальное) ультразвуковое исследование (УЗИ);
- многофазная спиральная компьютерная томография (МСКТ) с контрастным усилением;
- магнитно-резонансная томография (МРТ);
- эндоскопическая ретроградная панкреатохолангиография (ЭРПХГ).
- магнитно-резонансная панкреатохолангиография (МРПХГ);
- эндосонография (эндоУЗИ);
- тонкоигольная аспирационная биопсия (ТАБ);
- исследование уровня онкомаркёра CA19-9;
- позитронно-эмиссионная томография (ПЭТ);
- лапароскопия.
Некоторые из перечисленных методов являются обязательными этапами диагностики РПЖ, другие применяются в зависимости от обнаруженных (или не обнаруженных) находок.
Трансабдоминальное УЗИ
Трансабдоминальное УЗИ – это стандартное ультразвуковое исследование, которое предусматривает размещение датчика снаружи – на коже в проекции интересующего органа.
Чаще всего этот метод назначается пациентам с наличием одного из вероятных признаков рака поджелудочной железы – желтухи. В ходе исследования могут выявляться объёмные образования поджелудочной железы, а также расширение жёлчных и панкреатических протоков – возможный признак рака головки поджелудочной железы. Характер выявленных образований при посредстве УЗИ определить затруднительно, это предстоит уточнить с помощью других методов.
Достоинства метода:
- высокая доступность – аппаратура и специалисты имеются практически в каждом лечебном учреждении;
- невысокая стоимость;
- безвредность;
- высокая точность диагностики нарушения проходимости жёлчных путей.
Недостатки:
- качество исследования может значительно снижаться при ожирении у пациента и некоторых патологиях кишечника;
- получить полное изображение поджелудочной железы удаётся только у 25% больных.
- наиболее высокий (по сравнению с другими методами) уровень операторозависимости – зависимости качества исследования от квалификации специалиста.
Вероятность выявления (чувствительность метода) РПЖ колеблется в диапазоне 45-95%. Вероятность достоверности отрицательного результата (специфичность метода) – 90-99%.
МСКТ с контрастным усилением
МСКТ – метод, который следует рассматривать в первую очередь при появлении первых симптомов, подозрительных на развитие рака поджелудочной железы, для ранней диагностики.
Этот метод позволяет получить проекции множества срезов, а также трёхмерное изображение поджелудочной железы и соседних органов. Контрастное вещество, которое вводится в вену в ходе исследования, позволяет визуализировать крупные сосуды.
Достоинства МСКТ:
- достаточно высокая вероятность выявления опухолей размером менее двух сантиметров;
- выявление кистозных опухолей и их дифференциальная диагностика с неопухолевыми и постнекротическими кистами;
- выявление с высокой точностью злокачественных муцинозных опухолей, прогноз при которых значительно благоприятнее, чем при аденокарциноме;
- оценка степени вовлечения в опухолевый процесс крупных сосудов: чревного ствола, общей печеночной артерии, портальной вены, верхних брыжеечных артерий и вен;
- оценка поражения удалённых органов и тканей: лимфатических узлов, печени, лёгких, плевры, брюшины и малого таза.
Таким образом, МСКТ позволяет не только диагностировать опухоль, но и определить целесообразность хирургического лечения. В 90% случаев факт резектабельности опухоли, признанный при МСКТ, подтверждается при операции.
Недостатки:
- низкая доступность – такой аппаратурой обычно оборудованы лишь радиологические отделения специализированных центров;
- относительно высокая стоимость;
- рентгеновское облучение (хотя и в незначительной) дозе.
Чувствительность МСКТ для злокачественных и других опухолей в среднем составляет 85-95%: вероятность обнаружения опухоли менее 1,5 см не превышает 70%, новообразования же бо́льших размеров выявляются со стопроцентной вероятностью. Специфичность метода – до 95%.
МРТ
Этот метод менее информативен при выявлении опухолей поджелудочной железы, нежели МСКТ. Ценность метода – в наивысшей точности обнаружения печёночных метастазов.
ЭРПХГ
Суть ЭРПХГ – введение контрастного вещества в жёлчные и панкреатические протоки с помощью эндоскопа с последующим исследованием рентгенограммы. Метод позволяет диагностировать РПЖ с точностью 90-92%.
Однако, несмотря на высокую точность, применение ЭРПХГ сегодня весьма ограничено, поскольку введение контраста под давлением нередко приводит к осложнениям: острому панкреатиту, холециститу, кровотечениям. Осложнения сами по себе не смертельны, однако вылечить их не всегда удаётся быстро, и к этому моменту время для оперативного вмешательства по поводу РПЖ может быть упущено.
МРПХГ
Метод МРПХГ – несколько менее точная, но безопасная альтернатива ЭРПХГ. «Заменой» контрастного вещества служит электромагнитное поле, что ограждает больного от травматичного и чреватого описанными выше осложнениями вмешательство.
МРПХГ позволяет во многих случаях избежать инвазивной (травматичной) процедуры ЭРПХГ, но не всегда.
ЭндоУЗИ
На сегодняшний день эндоУЗИ является самым точным из всех неоперативных методов диагностики РПЖ.
Суть метода – введение ультразвукового датчика с помощью эндоскопа в полость желудка или луковицу двенадцатиперстной кишки и исследование через стенки этих полых органов поджелудочной железы, крупных сосудов брюшной полости, жёлчевыводящих путей.
ЭндоУЗИ обладает большинством возможностей метода МСКТ и превосходит его по точности диагностики опухолей небольшого размера.
Ещё одно преимущество эндоУЗИ перед МСКТ – возможность немедленной биопсии при случайном обнаружении опухоли в ходе исследования, а также других случаях, когда показана ТАБ.
Однако и такой высокоточный метод имеет ряд недостатков:
- минимальная доступность – поскольку этот метод достаточно новый, применяется незаслуженно редко ввиду недостатка аппаратуры и квалифицированных специалистов;
- операторозависимость выше, чем МСКТ;
- хоть и малая, но инвазивность: в 2% наблюдаются осложнения, метод требует применения анестезии;
- значительное снижение качества исследования при анатомических изменениях верхнего отдела ЖКТ вследствие проведённых ранее оперативных вмешательств;
- невозможность выявления метастазов в брюшине, малом тазу, правой доле печени.
Чувствительность эндоУЗИ достигает 99%, специфичность – 100% (с дополнительной ТАБ под контролем эндоУЗИ).
ТАБ
Тонкоигольная аспирационная биопсия – это отсасывание жидкой субстанции из поражённого участка с помощью иглы для последующего цитологического исследования. Применяется с целью выяснения природы поражения – характера опухоли или воспаления.
Забор материала производится под контролем УЗИ, компьютерной томографии или эндоУЗИ. Такой контроль обеспечивает точное попадание иглы в подозрительную зону, а также предотвращает прокол сосуда.
Показания к тонкоигольной биопсии:
- бессимптомные кистозные опухоли поджелудочной железы, характер которых невозможно оценить другими методами;
- подозрение на аутоиммунный панкреатит;
- подозрение на липоматоз поджелудочной железы;
- подозрение на лимфому поджелудочной железы.
Перечисленные заболевания чаще всего не требуют оперативного лечения, однако некоторые из них требуют специфической терапии.
ТАБ также целесообразна при невозможности по какой-либо причине хирургического лечения РПЖ. В таких случаях для замедления опухолевого процесса проводится химио-, а иногда и лучевая терапия, поэтому для оценки чувствительности к такому лечению необходимо выяснить тип злокачественной опухоли.
Применение ТАБ в диагностике РПЖ ограничено по следующим причинам:
- невозможность качественного забора в случае склерозированной, твёрдой опухоли;
- не слишком высокая точность метода, особенно при малых размерах опухоли;
- вероятность обсеменения брюшины или пункционного канала раковыми клетками.
Если в аспирате, полученном при выполнении ТАБ, не обнаружены опухолевые клетки, это не означает отсутствие опухоли. Если по результатам МСКТ и эндоУЗИ опухоль признана резектабельной, тонкоигольная биопсия чаще всего не требуется.
Онкомаркёр CA19-9
Исследование на онкомаркёр CA19-9 представляет лабораторный анализ крови. СА19-9 является неспецифическим маркёром РПЖ. Это означает, что повышение уровня этого гликопротеина в плазме крови может указывать не только на рак поджелудочной железы.
Это достаточно чувствительный тест для раковых опухолей размером более 2 см, к достоинствам которого относится доступность и невысокая стоимость.
Недостатки метода:
- повышение концентрации СА19-9 в плазме крови только у половины больных с небольшими (менее 2 см) размерами раковой опухоли.
- неприменимость теста у пациентов с четвёртой (AB) группой крови: у этих лиц уровень всегда СА19-9 низкий или нулевой, вне зависимости от наличия злокачественной опухоли;
- ложноположительный (отсутствие раковой опухоли при повышении уровня маркёра) результат в случае следующих состояний:
- нарушение проходимости жёлчных путей, не связанное с РПЖ;
- панкреатит;
- холецистит;
- воспаление толстой кишки;
- цирроз печени;
- склеродермия;
- системная красная волчанка;
- ревматоидный артрит.
Чувствительность метода составляет 79-91%, специфичность – 90-93%.
ПЭТ
Этот томографический метод позволяет оценивать активность обменных процессов в тканях. Известно, что в злокачественных опухолях такая активность значительно повышена по сравнению со здоровыми тканями. Такую особенность используют в позитронно-эмиссионной томографии.
Данный метод практически не распространён, в первую очередь, в связи с высокой стоимостью исследования, поэтому его точность не до конца изучена.
Некоторые специалисты утверждают, что данная методика позволяет:
- обнаруживать метастазы РПЖ, не диагностированные с помощью других методов, у 40% больных с якобы резектабельной опухолью;
- с высокой вероятностью выявлять опухоли размером 2 см.
Этот метод также может применяться для выявления опухолей у больных с выраженными анатомическими изменениями верхнего отдела ЖКТ вследствие перенесённых операций.
Однако другие специалисты отвергают применение этого метода ввиду высокой вероятности ложноположительных результатов у пациентов с воспалительными заболеваниями, гранулёмами, расширением жёлчных путей, не связанным с РПЖ.
Лапароскопия
Лапароскопия является высокоточным оперативным методом диагностики РПЖ. Это малоинвазивная хирургическая операция: все манипуляции проводятся через небольшие разрезы брюшной стенки под контролем лапароскопа, присоединённого к видеокамере. Такая операция позволяет получить точные результаты, избежав более травматичного вмешательства – диагностической лапаротомии, традиционной операции, выполняющейся через достаточно большой разрез.
Цель диагностической лапаротомии – подтверждение данных в пользу резектабельности опухоли, полученных в результате проведения предыдущих исследований неоперативными методами.
В ходе лапаратомии может проводиться:
- биопсия печени – при этом берётся материал для гистологического исследования; точность результатов лапароскопической биопсии значительно выше, чем ТАБ;
- интраоперационное УЗИ;
- биопсия печени;
- биопсия брюшины;
- смывы с брюшины при отсутствии видимых метастазов.
Лапароскопия полезна и для выработки тактики лечения больных с нерезектабельной опухолью.
Углублённое исследование показано следующим категориям пациентов:
- с ранними симптомами РПЖ, длящимися в течение недели и более:
- неопределённой болью в верхней части живота;
- признаками эпигастрального дискомфорта: отрыжкой, вздутием живота, чувством давления, распирания в животе;
- снижением массы тела;
- при выявлении желтухи;
- с неуточнёнными запорами, поносами, тошнотой, рвотой;
- с неуточнённым выраженным похуданием, выраженной слабостью, асцитом, мигрирующим тромбофлебитом;
- с внезапным развитием острого панкреатита или сахарного диабета без предрасполагающих факторов;
- входящим в группы риска:
- страдающим хроническим панкреатитом;
- более шести лет страдающим сахарным диабетом второго типа;
- с отягощённым семейным анамнезом (с наследственной предрасположенностью к панкреатиту и развитию ряда злокачественных опухолей – поджелудочной железы, молочных желёз, яичников, толстой кишки);
- выкуривающим более пачки сигарет в день мужчинам и женщинам старше пятидесяти пяти лет.
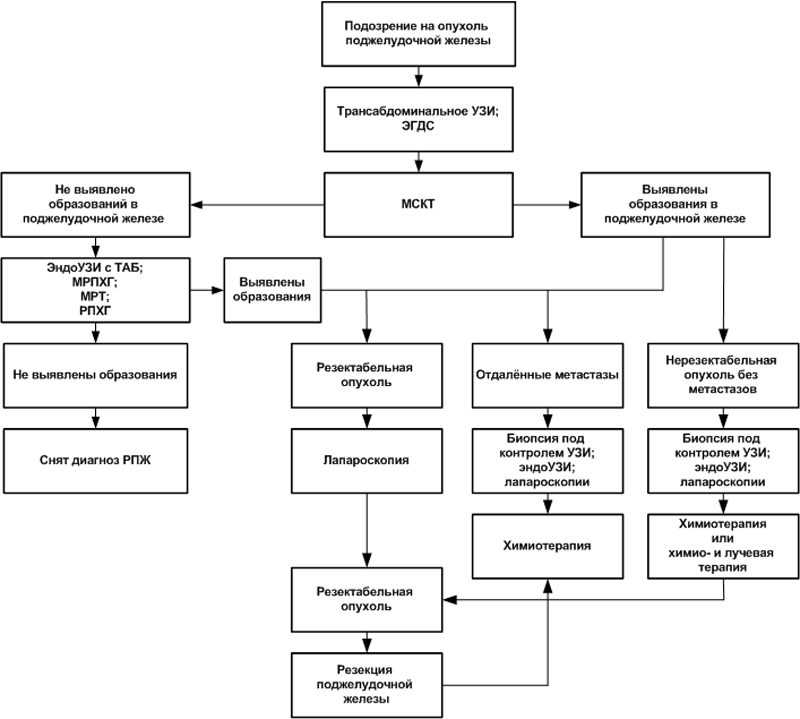
Рис. 1. Алгоритм диагностики и лечения РПЖ
Пациентам с неспецифическими симптомами сначала проводятся наиболее распространённые исследования – абдоминальное УЗИ поджелудочной железы, печени, жёлчного пузыря и жёлчевыводящих путей, эндогастродуоденоскопия (ЭГДС), рентген или компьютерная томография с контрастом желудка и двенадцатиперстной кишки. Такое исследование позволяет оценить не только состояние поджелудочной железы, но других органов верхнего отдела ЖКТ, заболевание которых может сопровождаться симптомами, сходными с РПЖ.
Если патологии поджелудочной железы не обнаружено, но при этом выявлено заболевание другого органа, назначается лечение.
Дальнейшее обследование проводится в тех случаях, когда:
- при УЗИ были выявлены признаки опухоли поджелудочной железы;
- была выявлена патология других органов пищеварения, однако лечение не принесло результатов.
Следующим этапом целесообразно назначение МСКТ – с контрастным усилением, по специальному – «панкреатическому» – протоколу. Не следует путать обычное КТ с МСКТ – без проведения многофазного контрастного исследования, соблюдения протокола результаты будут малоинформативными.
Если методом МСКТ образований в поджелудочной железе не обнаружено, назначаются другие исследования – эндосонография с ТАБ, МРТ, МПХГ. В случае внезапных панкреатитов, невозможности дифференцировать опухоль от хронического панкреатита другими методами, а также в некоторых других случаях больному может назначаться РПХГ.
Если остаются какие-то сомнения после проведения МСКТ и эндоУЗИ с ТАБ, эти исследования следует повторить через два-три месяца.
При отрицательных результатах перечисленных выше исследований диагноз РПЖ снимается. Пациентам, входящим в группы риска, рекомендуется ежегодное проведение МСКТ с целью ранней диагностики РПЖ.
Если при МСКТ или последующих перечисленных исследованиях выявлена резектабельная опухоль, перед резекцией поджелудочной железы рекомендуется исследование уровня CA19-9 и обязательно проводится диагностическая лапароскопия. Исключение составляют случаи с размером опухоли менее 2 см и низком уровне онкомаркёра – с такими результатами проведение лапароскопии не обязательно.
В случае признания опухоли нерезектабельной без метастазов или обнаружения отдалённых метастазов по результатам МСКТ для выработки тактики лечения назначаются другие неоперативные методы. С той же целью врач может назначить и лапароскопию.
В зависимости от результатов всех перечисленных исследований проводится лечение:
- резекция поджелудочной железы;
- химиотерапия – самостоятельно или в комбинации с лучевой терапией (иногда такое лечение позволяет добиться резектабельности опухоли в дальнейшем);
- паллиативное лечение, направленное на улучшение качества остатка жизни.
Лучше всего проводить диагностику РПЖ в специализированном учреждении – панкреатологическом или онкологическом центре. Во-первых, в таких учреждениях имеется современное высокотехнологичное диагностическое оборудование, во-вторых, там работают опытные квалифицированные специалисты, способные грамотно провести исследование и подготовить описание. Не стоит забывать, что все перечисленные инструментальные методы исследования в той или иной мере операторозависимы, их результаты во многом зависят от квалификации врача.
Источник
