Что такое очаговые образования в поджелудочной железы и селезенки
Опухоли селезенки — очаговые разрастания морфологически измененной опухолевой ткани в селезеночной паренхиме. Часто протекают бессимптомно. Могут проявляться тяжестью, распиранием, болезненностью в левом подреберье, абдоминальным дискомфортом, асимметричным увеличением живота, длительным субфебрилитетом. Диагностируются с помощью УЗИ, УЗДГ селезенки, КТ, МРТ брюшной полости, целиакографии, гистологического анализа пунктата. Для лечения опухолей выполняют резекцию органа, спленэктомию, при злокачественных поражениях в послеоперационном периоде проводят химиотерапию.
Общие сведения
Первичные опухолевые образования селезенки — один из наиболее редких видов онкопатологии, что, вероятнее всего, связано с хорошим развитием ретикулоэндотелия и высокой фагоцитарной активностью лиенальной паренхимы. Распространенность таких опухолей в популяции не превышает 0,003%, поэтому очаговые изменения селезеночной ткани относят к категории медицинской казуистики. В структуре заболеваний селезенки неоплазии составляют 0,5-2%. Масса новообразований колеблется в диапазоне от 20 г до 5 кг. Первичному опухолевому поражению органа более подвержены женщины. Селезеночные неоплазии в большинстве случаев выявляют в молодом и среднем возрасте. Вторичные процессы встречаются чаще первичных, специфические изменения в паренхиме органа определяются у 90% больных лимфомой Ходжкина, в селезенку могут метастазировать до 10% злокачественных объемных образований.

Опухоли селезенки
Причины опухолей селезенки
Очаговые неоплазии, выявляемые в лиенальной паренхиме, скорее всего, имеют полиэтиологическое происхождение. Причины первичной опухолевой трансформации тканей селезенки окончательно не установлены. При вторичных новообразованиях процесс провоцируется системным поражением лимфоидной ткани или метастатическим распространением клеток. Убедительных доказательств, свидетельствующих о наследственном характере патологии, не выявлено. По мнению специалистов в сфере онкологии и гастроэнтерологии, возможными этиофакторами первичных и вторичных селезеночных новообразований являются:
- Воздействие повреждающих факторов. Патологическое разрастание лиенальных тканей может потенцироваться ионизирующим излучением, инфекционными агентами, преимущественно вирусами (в том числе возбудителями внутриутробных инфекций — краснухи, цитомегалии, герпеса), полициклическими ароматическими углеводородами, никотином. У части пациентов заболевание связано с ишемией и прямым повреждением паренхимы при травмах, инфарктах селезенки.
- Наличие внеселезеночных опухолей. Вторичное опухолевое изменение лиенальной пульпы характерно для злокачественных лимфопролиферативных процессов — лимфогранулематоза, лимфом, ретикулосарком, лимфолейкоза. В спорадических случаях поражение селезенки является единственным проявлением этих онкологических заболеваний. Метастазы наблюдается редко, преимущественно при меланомах, карциноме легких, раке яичников, хорионэпителиоме.
Патогенез
Основой механизма развития первичных и лимфопролиферативных опухолей селезенки являются неопластическая конверсия клеток и онкогенез. Под действием мутагенных факторов повреждается клеточная ДНК, ткани изменяют антигенный состав, в большей или меньшей мере утрачивают органоспецифическую структуру и функциональность. Из-за нарушения механизмов, контролирующих деление, рост, запрограммированную гибель (апоптоз) клетки селезенки начинают бесконтрольно делиться, формируя узлы патологической ткани. Растущая в объеме опухоль сдавливает, а при злокачественном процессе и прорастает окружающую паренхиму, капсулу, сосудисто-нервную ножку, смежные органы. При метастатическом механизме образования лиенальных неоплазий в формировании структуры патологических очагов участвуют анормальные клетки основного новообразования.
Классификация
Систематизация неоплазий селезенки осуществляется с учетом их морфологического строения, степени агрессивности, расположения основного очага. При развитии опухоли из лиенальных тканей, отсутствии системного поражения лимфоидных образований и костного мозга говорят о первичных селезеночных новообразованиях. Вторичными называются неоплазии, при которых поражение селезенки вызвано системным лимфопролиферативным процессом или метастазированием нелимфоидной опухоли. В зависимости от агрессивности клеточных элементов различают медленный доброкачественный и быстропрогредиентный злокачественный онкопроцесс.
Наиболее полная морфологическая классификация лиенальных неоплазий была предложена в 1985 году американским хирургом Леоном Моргенштерном. Кроме собственно опухолей в категорию объемных новообразований селезенки автор также включил опухолеподобные изменения (непаразитарные кисты, гамартомы). С учетом тканей, из которых происходит узел, различают:
- Васкулярные селезеночные опухоли. Образованы клеточными элементами сосудов селезенки. Наиболее распространенные первичные лиенальные неоплазии. Часто являются одиночными, имеют небольшие размеры (до 20 мм). Бывают доброкачественными (гемангиома, лимфангиома, гемангиоперицитома, гемангиоэндотелиома) и злокачественными (гемангиосаркома, лимфангиосаркома, злокачественная гемангиоперицитома, гемангиэндотелиальная саркома).
- Лимфоидные неоплазии селезенки. Происходят из клеток лимфоидной ткани. Обычно сочетаются с поражением других лимфатических органов. Встречаются при злокачественных лимфопролиферативных процессах (лимфогранулематозе, неходжкинских лимфомах, миеломной болезни) и доброкачественных лимфоподобных заболеваниях (псевдолимфоме Кастлемана, локализованной реактивной лимфоидной гиперплазии, воспалительной псевдоопухоли).
- Нелимфоидные новообразования селезенки. Образуются из других тканей селезенки — жировой, соединительной, гладкой мышечной, реже – из эмбриональных клеток. Представлены доброкачественными неоплазиями (липомой, ангиолипомой, миелолипомой) и злокачественными опухолями (саркомой Капоши, лейомиосаркомой, фибросаркомой, злокачественной фиброзной гистиоцитомой, злокачественной тератомой).
Симптомы опухолей селезенки
Длительное время заболевание протекает латентно с минимальной выраженностью клинических проявлений. У пациента наблюдается синдром «малых признаков»: утомляемость, слабость, ухудшение работоспособности, потеря аппетита, депрессия, снижение массы тела. По мере прогрессирования опухоли возникает тяжесть в области левого подреберья, чувство распирания, асимметрия и увеличение живота, длительная субфебрильная температура, болезненные ощущения в левых отделах брюшной полости. Иногда боль иррадиирует в левое надплечье и плечо. При значительном увеличении размеров селезенки и вовлечении в процесс соседних органов могут наблюдаться расстройства мочеиспускания, не поддающаяся медикаментозной терапии артериальная гипертензия, отеки нижних конечностей.
Осложнения
При росте опухолей в организме изменяется ряд биохимических показателей. Накопление продуктов азотистого обмена может вызывать почечную недостаточность, сочетание гипокальциемии и гипокалиемии провоцирует замедление сердечного ритма вплоть до асистолии. Наиболее тяжелым осложнением опухолей селезенки является распространение малигнизированных клеток лимфогенным, гематогенным, контактным путем с образованием метастазов в других органах. Зачастую при злокачественных неоплазиях наблюдается геморрагический плеврит, асцит, кахексия. Заболевание может осложняться разрывом селезенки с профузным внутренним кровотечением, опасным для жизни больного и требующим неотложной хирургической помощи.
Диагностика
Постановка диагноза селезеночных опухолей зачастую затруднена, что обусловлено скудной клинической картиной заболевания и отсутствием патогномоничных признаков. Новообразования нередко обнаруживаются случайно во время профилактических осмотров. План обследования пациента с подозрением на опухоль селезенки включает следующие инструментальные и лабораторные методы:
- УЗИ селезенки. При проведении ультразвукового исследования визуализируют структуру паренхимы, оценивают размеры и топографию органа. Иногда дополнительно назначают УЗДГ селезенки, по результатам которого можно судить о кровоснабжении подозрительных узлов, скорости кровотока в селезеночных артериях, венах.
- КТ брюшной полости. Рентгенологическое исследование с болюсным внутривенным введением контрастного препарата помогает отграничить неизмененную паренхиму от некротических очагов, которые не накапливают контраст. Компьютерная томография имеет высокую информативность и обеспечивает обнаружение опухолей в 95% случаев.
- Целиакография. Катетеризация чревного ствола, введение контраста с выполнением серии рентгенологических снимков позволяет оценить состояние артерий абдоминальных органов. При наличии опухолей на рентгенограмме обнаруживают бессосудистый участок или новообразованные сосуды в области проекции селезенки, выраженное смещение крупных артерий и вен.
- Гистологический анализ. Морфологическое исследование пунктата селезенки назначается для уточнения характера процесса, проведения дифференциальной диагностики между доброкачественными и злокачественными новообразованиями. Основными признаками опухолевого поражения являются наличие атипичных клеток с патологическими митозами, потеря дифференцировки.
В клиническом анализе крови выявляется значительное повышение СОЭ (более 20 мм/ч), резкое снижение количества эритроцитов и гемоглобина. Иногда наблюдается увеличение процентного содержания нейтрофилов. В биохимическом анализе крови определяется уменьшение количества общего белка за счет альбуминов, повышение показателей мочевины. При оценке результатов коагулограммы обнаруживается повышение свертывающей способности крови со склонностью к тромбозам. При затруднениях в постановке диагноза может выполняться МРТ органов брюшной полости.
Дифференциальная диагностика селезеночных опухолей осуществляется с абсцессом селезенки, паразитарными и непаразитарными кистами, спленомегалией, гемолитической анемией, аутоиммунными заболеваниями, гранулематозными воспалениями, портальной гипертензией, раком желудка, поджелудочной железы. Помимо осмотра гастроэнтеролога и онкогематолога пациенту рекомендованы консультации гематолога, онколога, инфекциониста, иммунолога, абдоминального хирурга.
Лечение опухолей селезенки
При подтвержденном диагнозе лиенальной неоплазии вне зависимости от характера опухолевого процесса показано проведение хирургического вмешательства. Динамический мониторинг за ростом опухолей в настоящее время применяется крайне редко, что позволяет своевременно выполнить иссечение злокачественного новообразования. При выборе метода оперативного лечения учитывают морфологическое строение неоплазии, ее размеры, расположение, взаимоотношение с окружающими органами, тканями. Рекомендованными видами вмешательств являются:
- Резекция селезенки. Органосохраняющие операции производят только для удаления небольших доброкачественных опухолей. Резекцию, как правило, осуществляют атипически, не учитывая сегментарное строение органа, что позволяет сохранить большее количество лиенальной паренхимы. Широко применяют современные хирургические инструменты — ультразвуковые ножницы, биполярные системы лигирования и др.
- Спленэктомия. Удаление селезенки необходимо при массивных доброкачественных неоплазиях, поразивших большую часть пульпы, злокачественных процессах. Предпочтителен менее травматичный лапароскопический метод операции. При вовлечении смежных органов вмешательство обычно проводят с использованием лапаротомного доступа. Пациентам со злокачественными образованиями после операции назначают химиотерапию.
Лечение опухолей, возникших в рамках лимфопролиферативных процессов или метастатического поражения селезенки, производится по соответствующим медицинским протоколам и предполагает назначение лучевой, таргетной, химиотерапии. Вопрос об удалении селезенки в каждом случае решается индивидуально, у некоторых пациентов спленэктомия оказывает положительный эффект на течение основного заболевания.
Прогноз и профилактика
При доброкачественных процессах удаление опухоли обычно позволяет добиться полного излечения пациента. Своевременная диагностика и адекватное комбинированное лечение злокачественных новообразований селезенки на ранних стадиях существенно увеличивает показатели пятилетней выживаемости. При неоперабельных формах опухолевых образований прогноз неблагоприятный, срок жизни больных сокращается до 1 года, что обусловлено высокой агрессивностью неоплазии и ранним образованием отдаленных метастазов. Меры специфической профилактики болезни не разработаны. Важную роль в повышении шансов пациента на выздоровление играет обращение к врачу при появлении первых симптомов.
Источник
Опухоль поджелудочной железы симптомы и лечение. По своему происхождению новообразования в поджелудочной железе бывают доброкачественными или злокачественными.
Часто их выявляют после инструментального обследования других органов. На УЗИ однозначно вид опухоли не определить. При подозрении на новообразование в поджелудочной железе нужно обратиться к врачу, который назначит дополнительное всестороннее обследование.
Классификация опухолей
Новообразование в поджелудочной железе разделяются:
По локализации — месту возникновения в структуре железы:
- головка;
- тело;
- хвост;
- островки Лангерганса;
- протоки.
Гистологическому строению определяется, из каких клеток образовалась опухоль:
- эпителиальное происхождение;
- железистой паренхимы;
- из островкового эпителия;
- неэпителиального генеза;
- дизонтогенетические.
Функциональным нарушениям – состояние, связанное с изменением регуляции в организме: гормональной или нервной. Орган остается неповрежденным, но деятельность поджелудочной железы нарушается.
Симптомы
Развитие опухоли до поры протекает без видимых симптомов. Когда она разрастается и возможно прорастает в близлежащие органы: желудок, тогда появляются типичные симптомы, с которыми доктор знаком. По симптомам он назначает всестороннее обследование.
Злокачественная опухоль поджелудочной железы проявляет свои симптомы при значительном разрастании:
Закупорка протоков
Закупорке протоков (обтюрация) – появляется при сдавливании образованием органов, которые нарушают свое функционирование, и проявляется болями, свидетельствующими о том, что новообразование просочилось сквозь нервные окончания. У каждого пациент симптомы проявляются индивидуально и зависят от места возникновения.
Опухоль головки поджелудочной железы провоцирует боль в правом подреберье. Опухоль хвоста поджелудочной железы вызывает дискомфорт и боль в левом подреберье. Если образованием охвачено тело поджелудочной железы, то боль проявляется вкруговую, опоясывающая.
Боль сильно увеличивается при несоблюдении диеты, а также лежа на спине. Сдавливание органов приводит к закупорке желчных протоков, проявляющееся в оттоке желчи из печени в кишечник. Результатом становится механическая желтуха. У нее свои симптомы:
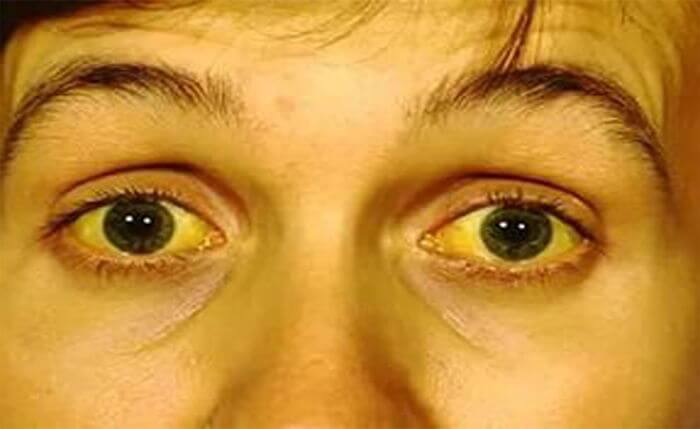
- желтушное окрашивание кожи, склер или слизистых оболочек;
- обесцвечивание стула;
- потемнение мочи;
- изменение размера печени и желчного пузыря в сторону увеличения;
- возникновение кожного зуда.
Рак поражает близлежащие органы, из которых может, в любой момент открыться кровотечение.
Интоксикация
Интоксикация организма. Ее признаки часто путают с признаками заболеваний и отклонений в ЖКТ. Симптомы похожи, но действие на организм интоксикации значительно тяжелее:
- резкое снижение веса;
- потеря аппетита;
- вялость, немощь, апатия;
- повышение температуры.
Доброкачественная опухоль поджелудочной железы позволяет классифицировать симптоматику 2 видов:
Ранняя стадия имеет бессимптомное течение, и приобретает их в процессе роста:
- боли вверху живота, подреберьях, правом или левом, отдающая в спину, усиливающаяся по ночам;
- дискомфорт и боль после приема пищи;
- постепенная потеря веса;
- тошнота, снижение аппетита, немощь и потеря трудоспособности.
Поздняя стадия – проявляется симптомами, как и при злокачественной опухоли. Помимо перечисленных выше, симптомов вызывает страх и нервные расстройства, повышает потоотделение. Симптомы могут возникать постепенно или внезапно. И они отличаются, завися от типа доброкачественного образования.
Риски возникновения
Точной причины появления раковых клеток нет. Но опухолевый процесс имеет свои факторы риска, о которых многие знают. Среди них:
- Вредные привычки: алкоголь, курение.
- Генная предрасположенность.
- Неправильное питание.
- Панкреатит.
- Неблагоприятная экологическая обстановка.
Диагностика
Всесторонне обследование пациента, используя различные методы исследования, позволит выяснить тяжесть опухоли: очаги, размеры, действие на соседние органы, метастазирование.
Обследование поможет определиться с методикой лечения:
- УЗИ. Позволяет увидеть новообразование, очаг его распространения.
- Компьютерная томография с введением контрастного вещества выявит не только очаги опухоли, но и метастазы, если они есть.
- Рентгенологические методы: А) Рентгенография определяет последствия прорастания опухоли на желудок и двенадцатиперстную кишку, сдавливание органов, диффузия слизистых оболочек, снижение моторики. В) Релаксационная дуоденография определяет локализацию опухоли и последствия ее разрастания. С) Ирригография выявляет дефекты в поперечно-ободочной кишке в результате прорастания опухоли.
- Эндоскопическая ретроградная холангиопанкреатография позволяет осмотреть желчную и панкреатическую системы с целью выявления их поражений. Взять материал для биопсии из неблагополучных очагов.
- Эндоскопический ультразвук. За счет технического оснащения: эндоскоп, видеокамера, ультразвуковой датчик, возможно, исследовать новообразование, введя инструменты через кишку. Такое исследование позволяет выявить новообразование на ранних стадиях.
- Рентгенохирургическая диагностика с контрастом позволяет выявить причины механической желтухи и смещение артерий.
- Радионуклидное исследование позволяет выявить закупорку общего с поджелудочной железой желчного протока.
- Нашумевший спорный тестер Джека Андраки, основан на анализе крови или мочи, используя специальную бумагу.
Главное в диагностике — установка медицинского диагноза на основании интерпретация полученных результатов исследования и анализов, формирование экспертного заключения.
Лечение
Необходимое лечение подбирается доктором на основании диагностики и анализов.
Хирургическая терапия всегда показана при обнаружении доброкачественного образования. Исследование гистологии со срезов образования позволит точно установить была ли она доброкачественной. Основные операции по удалению новообразований:
- Резекция состоит в удалении части поджелудочной железы, чаще в ее хвосте.
- Удаление непосредственно образования способом вылущивания. Выполняются для опухолей, которые продуцируют гормоны: доброкачественная инсулома.
- Панкреатодуоденальная резекция производится в случае размещения образования на головке железы. Оно удаляется вместе с 12-перстной кишкой.
- Селективная артериальная эмболизация закупоривает сосуд, на котором растет образование с целью отключить подпитку кровоснабжением. Используется при гемангиоме.
Химиотерапия
Химиотерапия призвана лечить злокачественное образование при помощи токсинов и ядов, которые называются химиопрепаратом. Она бывает: предоперационной, послеоперационной, профилактической, лечебной.
Поскольку раковые клетки бесконечно делятся, то химиотерапия циклично повторяется в расчете с клеточным циклом деления. Процедура состоит из капельного введения препарат или приёмом таблеток.
Наружная радиотерапия, являющаяся разновидностью терапии лучевой. Суть излечения — бомбардирование зоны новообразования излучением от медицинского ускорителя в виде пучка элементарных частиц. Проводится сеансами через фиксированный промежуток времени. Показания к применению:
- Сокращение размера опухоли на поджелудочной железе перед хирургическим вмешательством.
- Локально-возникшем раке поджелудочной железы.
- Уменьшение страданий при метастазах.
- Предотвращение рецидивов рака после хирургической операции.
Симптоматическая терапия направлена на снятие болей и облегчения страданий умирающего пациента: гормональная терапия – это лечение с помощью применения гормонов, способных тормозить рост рака. Продлевает продолжительность жизни.
Виротерапия применяет онкотропные или онколитические вирусы в терапевтических целях, мобилизуя против злокачественных клеток естественные защитные силы иммунной системы организма.
Нанонож как необратимая электропорация, разрушающая раковые клетки путем воздействия на них электрическим полем большой интенсивности локализовано. Для этого применяется специальный аппарат — нанонож.
В настоящее время слывет одним из самых результативных способов уничтожения опухоли в поджелудочной железе. Факт возможности повторения процедуры важное обстоятельство для повторного проведения при рецидивах или неоперабельном раке.
Шансы на выздоровление или жизнь после оперативного лечения
Сама операция на поджелудочной железе мало опасна. Прогноз оптимистичней при ранних сроках выполнения операции. Полностью выздоравливают пациенты с доброкачественными опухолями: глюкагономы, инсуломы, гастриномы и их разновидности
Рак поджелудочной железы имеет печальную статистику:
- На операцию поступают пациенты, у которых отсутствуют множественные метастазы, А это, как правило, лишь 15% больных. Для 85 % предоставляются виды лечения, направленные на продление жизни.
- Смертность на операционном столе у одного пациента из 6.
- Продолжительность жизни до 5 лет у каждого десятого больного после хирургического вмешательства, у остальных меньше.
После оперативного лечения возможны осложнения в функционировании организма. Любая операция влечет приспособление организма к потере органа или его части. Если орган жизненно важен, то адаптация проходит тяжелее. У пациентов после удаления опухоли поджелудочной железы, симптомы и лечение влекут 2 проблемы: сбои при пищеварении, снижение инсулина в организме.
Решаются проблемы дефицита путем назначения медикаментозных препаратов. При сопутствующих удалениях частей близлежащих органов: желудка, селезенки, двенадцатиперстной кишки врач посоветует надлежащую терапию и диету.
Профилактика
Поскольку ученые неутомимо работают над вопросом изучения причин, дающих толчок развитию рака, а ответа на них нет со 100 % достоверностью, поэтому руководства во избежание заболевания нет.
Лучший способ профилактики исключить знакомые всем факторы риска. Быть внимательным к себе при проявлениях болей в месте расположения железы. Не откладывать визит к доктору и хотя бы поверхностное обследование УЗИ.
Опухоль поджелудочной железы симптомы и лечение животрепещущая тема для многих страдающих заболеванием.
Источник
