Болезни гормонов поджелудочной железы
Поджелудочная железа – важная составляющая пищеварительной системы человека. Она является главным поставщиком ферментов, без которых невозможно полноценное переваривание белков, жиров и углеводов. Но выделением панкреатического сока ее деятельность не ограничивается. Особые структуры железы – островки Лангерганса, которые выполняют эндокринную функцию, секретируя инсулин, глюкагон, соматостатин, панкреатический полипептид, гастрин и грелин. Гормоны поджелудочной железы участвуют во всех видах обмена, нарушение их выработки ведет к развитию серьезных заболеваний.
 Гормоны поджелудочной железы регулируют функции пищеварительной системы и обмен веществ
Гормоны поджелудочной железы регулируют функции пищеварительной системы и обмен веществ
Эндокринная часть поджелудочной железы
Клетки поджелудочной железы, синтезирующие гормональноактивные вещества, называются инсулоцитами. Они расположены в железе скоплениями – островками Лангерганса. Общая масса островков составляет всего 2% от веса органа. По строению различают несколько типов инсулоцитов: альфа, бета, дельта, РР и эпсилон. Каждая разновидность клеток способна образовывать и секретировать определенный вид гормонов.
Какие гормоны вырабатывает поджелудочная железа
Перечень панкреатических гормонов обширный. Одни описаны очень подробно, а свойства других изучены еще недостаточно. К первым относится инсулин, считающийся самым изученным гормоном. К представителям биологически активных веществ, исследованных недостаточно, можно отнести панкреатический полипептид.
Инсулин
Особые клетки (бета-клетки) островков Лангерганса поджелудочной железы синтезируют гормон пептидной природы, получивший название инсулин. Спектр действия инсулина широк, но основное его назначение – понижение уровня глюкозы в плазме крови. Влияние на обмен углеводов реализуется благодаря способности инсулина:
- облегчать поступление глюкозы в клетку путем повышения проницаемости мембран;
- стимулировать усвоение глюкозы клетками;
- активировать образование в печени и мышечной ткани гликогена, являющегося основной формой хранения глюкозы;
- подавлять процесс гликогенолиза – расщепления гликогена до глюкозы;
- тормозить глюконеогенез – синтезирование глюкозы из белков и жиров.
Но не только метаболизм углеводов является сферой приложения гормона. Инсулин способен влиять на белковый и жировой обмен через:
- стимуляцию синтеза триглицеридов и жирных кислот;
- облегчение поступления глюкозы в адипоциты (жировые клетки);
- активизацию липогенеза – синтеза жиров из глюкозы;
- торможение липолиза – расщепления жиров;
- угнетение процессов распада белка;
- повышение проницаемости клеточных мембран для аминокислот;
- стимуляцию синтеза белка.
Инсулин обеспечивает ткани запасами потенциальных источников энергии. Его анаболический эффект приводит к увеличению депо белка и липидов в клетке и определяет роль в регуляции процессов роста и развития. Кроме того, инсулин влияет на водно-солевой обмен: облегчает поступление калия в печень и мышцы, способствует удержанию воды в организме.
Главным стимулом образования и секреции инсулина является рост уровня глюкозы в сыворотке крови. К увеличению синтеза инсулина также приводят гормоны:
- холецистокинин;
- глюкагон;
- глюкозозависимый инсулинотропный полипептид;
- эстрогены;
- кортикотропин.
Поражение бета-клеток ведет к нехватке или отсутствию инсулина – развивается сахарный диабет 1-го типа. Кроме генетической предрасположенности, в возникновении этой формы заболевания играют роль вирусные инфекции, стрессовые воздействия, погрешности питания. Инсулинорезистентность (невосприимчивостью тканей к гормону) лежит в основе диабета 2-го типа.
 Выработка инсулина зависит, главным образом, от уровня глюкозы в крови
Выработка инсулина зависит, главным образом, от уровня глюкозы в крови
Глюкагон
Пептид, производимый альфа-клетками островков поджелудочной железы, называется глюкагоном. Его действие на человеческий организм противоположно действию инсулина и заключается в повышении уровня сахара в крови. Основная задача – поддержание стабильного уровня глюкозы в плазме между приемами пищи, выполняется за счет:
- расщепления гликогена в печени до глюкозы;
- синтеза глюкозы из белков и жиров;
- угнетения процессов окисления глюкозы;
- стимуляции расщепления жиров;
- образования кетоновых тел из жирных кислот в клетках печени.
Глюкагон повышает сократительную способность сердечной мышцы, не влияя на ее возбудимость. Результатом является рост давления, силы и частоты сердечных сокращений. В стрессовых ситуациях и при физических нагрузках глюкагон облегчает скелетным мышцам доступ к энергетическим запасам и улучшает их кровоснабжение благодаря усилению работы сердца.
Глюкагон стимулирует высвобождение инсулина. При инсулиновой недостаточности содержание глюкагона всегда повышено.
Соматостатин
Пептидный гормон соматостатин, вырабатываемый дельта-клетками островков Лангерганса, существует в виде двух биологически активных форм. Он подавляет синтез многих гормонов, нейромедиаторов и пептидов.
Соматостатин, кроме того, замедляет всасывание глюкозы в кишечнике, снижает секрецию соляной кислоты, моторику желудка и секрецию желчи. Синтез соматостатина возрастает при высоких концентрациях глюкозы, аминокислот и жирных кислот в крови.
Читайте также:
Как сохранить здоровье поджелудочной железы: 5 советов
6 признаков гипогликемии
Враги фигуры: 9 продуктов, усиливающих аппетит
Гастрин
Гастрин – пептидный гормон, кроме поджелудочной железы вырабатывается клетками слизистой оболочки желудка. По количеству аминокислот, входящих в его состав, различают несколько форм гастрина: гастрин-14, гастрин-17, гастрин-34. Поджелудочная железа секретирует в основном последний. Гастрин участвует в желудочной фазе пищеварения и создает условия для последующей кишечной фазы посредством:
- увеличения секреции соляной кислоты;
- стимуляции выработки протеолитического фермента – пепсина;
- активизации выделения бикарбонатов и слизи внутренней оболочкой желудка;
- усиления моторики желудка и кишечника;
- стимуляции секреции кишечных, панкреатических гормонов и ферментов;
- усиления кровоснабжения и активации восстановления слизистой оболочки желудка.
Стимулируют выработку гастрина, на который влияет растяжение желудка при приеме пищи, продукты переваривания белков, алкоголь, кофе, гастрин-высвобождающий пептид, выделяемый нервными отростками в стенке желудка. Уровень гастрина растет при синдроме Золлингера – Эллисона (опухоль островкового аппарата поджелудочной железы), стрессе, приеме нестероидных противовоспалительных препаратов.
Определяют уровень гастрина при дифференциальной диагностике язвенной болезни и болезни Аддисона – Бирмера. Это заболевание еще называют пернициозной анемией. При нем нарушение кроветворения и симптомы анемии вызваны не дефицитом железа, что встречается чаще, а нехваткой витамина В12 и фолиевой кислоты.
Грелин
Грелин продуцируют эпсилон-клетки поджелудочной железы и специальные клетки слизистой оболочки желудка. Гормон вызывает чувство голода. Он взаимодействует с центрами головного мозга, стимулируя секрецию нейропептида Y, ответственного за возбуждение аппетита. Концентрация грелина перед приемом пищи растет, а после – снижается. Функции грелина разнообразны:
- стимулирует секрецию соматотропина – гормона роста;
- усиливает выделение слюны и готовит пищеварительную систему к приему пищи;
- усиливает сократимость желудка;
- регулирует секреторную активность поджелудочной железы;
- повышает уровень глюкозы, липидов и холестерола в крови;
- регулирует массу тела;
- обостряет чувствительность к пищевым запахам.
Грелин координирует энергетические потребности организма и участвует в регуляции состояния психики: депрессивные и стрессовые ситуации повышают аппетит. Кроме того, он оказывает действие на память, способность к обучению, процессы сна и бодрствования. Уровень грелина увеличивается при голодании, похудении, низкой калорийности пищи и уменьшении содержания глюкозы в крови. При ожирении, сахарном диабете 2-го типа отмечается снижение концентрации грелина.
 Грелин – гормон, отвечающий за чувство голода
Грелин – гормон, отвечающий за чувство голода
Панкреатический полипептид
Панкреатический полипептид является продуктом синтеза РР-клеток поджелудочной железы. Его относят к регуляторам пищевого режима. Действие панкреатического полипептида на процессы пищеварения следующее:
- угнетает внешнесекреторную активность поджелудочной железы;
- сокращает выработку панкреатических ферментов;
- ослабляет перистальтику желчного пузыря;
- тормозит глюконеогенез в печени;
- усиливает пролиферацию слизистой оболочки тонкой кишки.
Секреции панкреатического полипептида способствует богатая белком пища, голодание, физические нагрузки, резкое падение уровня сахара крови. Снижают выделяемое количество полипептида соматостатин и глюкоза, введенная внутривенно.
Вывод
Нормальное функционирование организма требует слаженной работы всех эндокринных органов. Врожденные и приобретенные заболевания поджелудочной железы ведут к нарушению секреции панкреатических гормонов. Понимание их роли в системе нейрогуморальной регуляции помогает успешно решать диагностические и лечебные задачи.
Видео
Предлагаем к просмотру видеоролик по теме статьи.
Нашли ошибку в тексте? Выделите ее и нажмите Ctrl + Enter.
Источник
Как определить, что у вас проблемы с поджелудочной?

Количество ферментов, необходимое для переработки того или иного объёма пищи, определяет желудок. Фото: diabetes.co.uk
Поджелудочная железа не всегда болит. Поэтому главный показатель плохой работы органа — это…
Мы привыкли думать, что основное пищеварение происходит в желудке. На самом деле это не так. Желудок осуществляет механическую обработку пищи: измельчает, «дезинфицирует» соляной кислотой, чтобы убить максимум болезнетворных бактерий, и отправляет в кишечник. Именно там происходит основной этап переваривания. И он невозможен без ферментов, которые вырабатывает поджелудочная железа. Если у человека мало ферментов, это неизбежно сказывается на работе желудочно-кишечного тракта и всего организма.
Сколько ферментов должна вырабатывать поджелудочная железа
Количество ферментов, необходимое для переработки того или иного объёма пищи, определяет желудок. Допустим, человек пообедал. Желудок наполнился и «направил» поджелудочной железе запрос: «На переваривание тарелки супа и порции плова нужно 100 мл ферментов». Как только поджелудочная «получает уведомление», она выбрасывает ферменты в кишечник.
Ещё один «датчик контроля» находится в головном мозге. Как пишет врач-гастроэнтеролог Сергей Вялов в своём Instagram, «он собирает информацию, насколько еда была вкусной, насколько вкусно пахла и насколько аппетитно выглядела, а также вспоминает, как эту еду организм ел раньше. И в зависимости от вкусноты и аппетитности сообщает поджелудочной железе, много ли потребуется ферментов для переваривания».
Таким образом, поджелудочная железа — если она здорова — производит ровно столько ферментов, сколько нужно желудочно-кишечному тракту в данную минуту. Не больше и не меньше.
Почему поджелудочная производит меньше ферментов, чем нужно?
Существует множество причин, по которым поджелудочная железа перестаёт производить нужное количество ферментов. Но в основном всё сводится к трём факторам риска:
- Алкоголь
Печень и поджелудочная железа немного похожи: оба органа на дух не переносят алкоголь. Это их ахиллесова пята. Спиртное повреждает клетки поджелудочной и приводит к развитию воспаления. Поэтому у любителей алкоголя рано или поздно развивается панкреатит. Часто — в сочетании с желчнокаменной болезнью и алкогольным гепатитом. Естественно, воспалённая поджелудочная не может вырабатывать необходимый объём ферментов.
— На праздниках и вечеринках вспоминают, что неплохо выйти на воздух и нанести никотиновый удар по поджелудочной железе. Он стимулирует реакцию сосудов и вместе с токсическим действием алкоголя разрушает клетки железы, — пишет Сергей Вялов.
- Жирная пища
Поджелудочная железа очень чувствительна к содержанию в крови холестерина и триглицеридов. Поэтому большое количество жирной пищи часто приводит к нарушению функции железы и появлению симптомов. Скорее всего, на начальном этапе болезни вы почувствуете боль в спине или пояснице. При запущенном патологическом процессе боли становятся опоясывающими.
Если поджелудочная получает тройной удар — алкоголь, табак, жирная пища — случается приступ острого панкреатита. Именно так происходит в новогоднюю ночь, когда машины скорой помощи массово развозят по больницам пациентов с воспалением поджелудочной железы.
- Сладости
Поджелудочная железа вырабатывает гормон инсулин, который отвечает за регуляцию уровня глюкозы в крови. Большое количество сахара в питании — это высокая нагрузка на поджелудочную, потому что ей приходится вырабатывать больше инсулина для утилизации глюкозы. Со временем бета-клетки, вырабатывающие инсулин, истощаются, уровень сахара в крови становится стабильно высоким и развивается сахарный диабет 2-го типа.
Как определить, что поджелудочная работает плохо?
Поджелудочная железа не всегда болит. Отчасти именно с этим связана проблема выявления рака поджелудочной: заболевание, как правило, обнаруживают слишком поздно.
Главный показатель плохой работы поджелудочной железы — нарушения в пищеварении. Из-за воспаления и уменьшения количества ферментов кишечник перестаёт нормально усваивать еду. По сути, пища из желудка проходит кишечник транзитом и выходит наружу непереваренная.
— Поэтому при недостатке ферментов чаще всего возникает диарея. Если у человека есть запоры, то, скорее всего, с ферментами у него все в порядке, — объясняет Сергей Вялов.
Среди других возможных симптомов — вздутие живота и газообразование.
— Тяжесть после еды — симптом не от поджелудочной железы. Тяжесть по большей части связана не с перевариванием пищи, а с ее объемом. Именно он вызывает растяжение зачастую исходно больного желудка.
Также стоит обратить внимание на уровень витаминов, минералов и железа в крови. У пациента с патологией поджелудочной железы, как правило, обнаруживают дефицит питательных веществ, так как ЖКТ не может их усвоить из-за отсутствия ферментов.
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.
Источник
Когда болит любой орган человеческого организма, нарушается его работа и в итоге страдают абсолютно все системы. Так, поджелудочная железа участвует в пищеварении, выработке гормонов, а также иммунной системе. Поэтому при возникновении болевых ощущений в области поджелудочной железы, стоит немедленно обратиться к врачу для получения результатах о наличии серьезных патологий этого органа и причинах их возникновения.
Основные функции поджелудочной железы
Поджелудочная железа выполняет две основные функции:
- Активно вырабатывает вещество инсулин. Если инсулина вырабатывается в недостаточном количестве, то в скором времени развивается сахарный диабет. Глюкагон же способствует нормальному обмену углеводов в организме.
- Вторая основная функция заключается в выработке ферментов и панкреатического желудочного сока, который расщепляет в организме белковые соединения. Также в панкреатическом соке есть ферменты, которые защищают слизистые стенки желудка от агрессивного воздействия кислой среды, путем ее нейтрализации.

Важно. Если хотя бы одна из этих функций дает сбой, в первую очередь страдает пищеварительная система организма. Поэтому стоит уметь на начальных этапах распознавать симптомы, а также причины расстройства и заболеваний поджелудочной железы.
Причины и симптомы болезней поджелудочной железы
Причины болезней поджелудочной железы зачастую кроются в неправильном и нерациональном питании, как следствие других сопутствующих заболеваний или же патология органа. Также немаловажное влияние имеет:
- полученные травмы этого органа;
- принятие большого количества алкоголя и наркотических веществ;
- инфекции;
- частые стрессовые ситуации;
- новообразования;
- заболевания кишечника и желчевыводящих путей.
В каждом конкретном заболевании симптомы сугубо индивидуальны. Но существует ряд клинических признаков, которые присутствуют абсолютно при любой болезни:
- Сильные болевые приступы в области живота.
- Пациента сильно тошнит.
- Систематическое расстройство пищеварения.

Рассмотрим основные болезни в области поджелудочной:
- панкреатит;
- опухоли;
- кистозные образования;
- образование камней;
- панкреонекроз.
Стоит рассмотреть влияние каждого заболевания на работу поджелудочной железы.
Заболевание панкреатитом
Это сильный воспалительный процесс в области поджелудочной. Он имеет 2 формы протекания: острое заболевание и хроническая форма недуга. Во время острого вида человек острую распирающую боль в области железы, которая может отдавать в правую или левую сторону подреберной зоны, или даже позвоночника. Основными симптомами острого панкреатита являются:
- Постоянная рвота с желчью, которая опасна обезвоживанием.
- Температура тела в норме (если панкреатит сопровождается гнойным воспалением, тогда температура тела повышается до 39-39,5 градусов).
- Кожа бледная, на ней могут проявляться кровоизлияния.
- Желтуха.
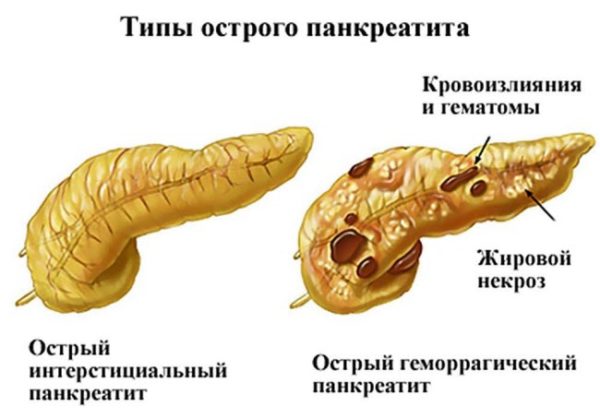
Во время начальной формы острого панкреатита человека беспокоит запор, который сменяется диареей. Также ощущается сильная сухость слизистых оболочек рта и кожи. На этом фоне развивается недостача витаминов и минералов. Человек начинает быстро терять массу тела.
При хронической форме панкреатита поврежденные стенки поджелудочной железы заменяются соединительной тканью организма. Заболевание постоянно сменяется периодами обострения и ремиссии. Причинами хронического панкреатита являются:
- злоупотребление алкогольными напитками;
- заболевания желчевыводящих путей;
- перенесенные хирургические вмешательства и травмы на печени, желчном пузыре;
- сопутствующие заболевания (гепатит, камни);
- избыточный вес.
Во время наступления стадии обострения, человек испытывает такие клинические проявления:
- Боль в подреберной области, которая моет отдавать под лопатку или в позвоночник.
- При обширном поражении поджелудочной железы наблюдается опоясывающие болевые ощущения, которые не прекращаются.
- Присоединяется тошнота, рвота, слабость, метеоризм и повышение температуры.
В основном такие симптомы проявляются сразу же после приема пищи, а их степень проявления зависит от того, насколько сильно повреждена железа. Почему панкреатит необходимо лечить? Панкреатит является одной из главных причин панкреонекроза, он может привести пациента к смерти.
Панкреонекроз
Симптомами данного заболевания являются острые болевые ощущения, отдающие в грудную клетку, подреберную область и лопатку. Боль на столько интенсивна, что приводит к потере сознания и болевому шоку. Также отмечается запор и метеоризм. Панкреонекроз – это омертвление клеток поджелудочной железы, поэтому пациенту срочно необходимо хирургическое вмешательство.
Кистозные образования
Симптомы наличия кисты поджелудочной железы зависят от величины образования и места его расположения. Так, при небольших размерах, никаких признаков человек может и не испытывать. Если же киста большая и сдавливает близ расположенные сосуды, нервные окончания и органы, то человек жалуется на сильную тупую боль в этой области.
При поражении кистой головки железы человек быстро теряет вес, испытывает вздутие живота и частые позывы к дефекации. При возникновении образования в теле или хвосте органа, стул становится бесцветным, жидким, возникает тошнота и рвота. Если к тому же присоединяется воспалительный процесс, то температура тела повышается. При большом размере кисты, ее можно обнаружить при пальпации. Менее серьезными симптомами являются: жажда, сухость слизистых рта, повышенное газообразование и кристаллы соли на кожных покровах.
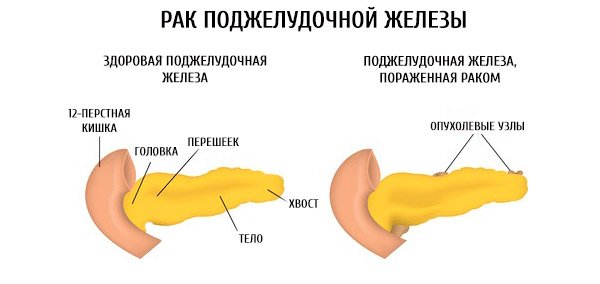
Опухоль
На появление злокачественного или доброкачественного новообразования в поджелудочной железе влияет несколько факторов: сахарный диабет, вредные привычки, малое потребление сезонных фруктов, хронический вид панкреатита и наследственность. В любом случае симптомы и лечение напрямую зависит от степени поражения органа, а также причины возникновения заболевания.
Образование камней
Образование камней в поджелудочной железе – явление редкое, но возможное. Основные причины их возникновения точно не определены, но чаще все это:
- проблемы с пакреатическим соком;
- сбои в фосфорном и кальциевом обмене;
- воспаление поджелудочных тканей;
- сопутствующие инфекции.
Ярко выраженных симптомов нет, но при больших размерах камней или их количестве человек может ощущать боль в верхней части живота, которая отдает в спинные отделы. Интенсивность болевых ощущений возрастает после приема пищи. Если камни не лечить, то возможно возникновение запоров, диареи и отсутствие аппетита.
Важно. При перемещении камней в желчные пути начинается желтуха механического типа.
Профилактика
Для того чтобы максимально предотвратить заболевания поджелудочной железы, стоит придерживаться таких правил:
- Отказаться от алкоголя или снизить его потребление до минимума.
- Соблюдать правильное и рациональное питание (побольше фруктов, овощей, злаков).
- Исключить курение.
- Питаться часто, но небольшими порциями.
- Заниматься спортом и больше двигаться.
- Исключить жирные, острые, соленые блюда и полуфабрикаты.
Также, не рекомендуется есть тяжелую пищу перед сном и есть на ходу. Принимать пищу лучше в одно и то же время, так организм привыкнет вырабатывать ферменты в одно время. Необходимо часто пить чаи с мятой и шиповником.
Заключение
Если нарушена работа в области поджелудочной, пациент должен обратить внимание на питание и по возможности его откорректировать. Если это не дает желаемого успеха, тогда обязательно стоить посетить врача. Возможно нарушения поджелудочной железы вызваны другими сопутствующими заболевания и требуют медикаментозного лечения.
Источник
