Возрастные особенности гормонов поджелудочной железы

Поджелудочная железа – важная составляющая пищеварительной системы человека. Она является главным поставщиком ферментов, без которых невозможно полноценное переваривание белков, жиров и углеводов. Но выделением панкреатического сока ее деятельность не ограничивается. Особые структуры железы – островки Лангерганса, которые выполняют эндокринную функцию, секретируя инсулин, глюкагон, соматостатин, панкреатический полипептид, гастрин и грелин. Гормоны поджелудочной железы участвуют во всех видах обмена, нарушение их выработки ведет к развитию серьезных заболеваний.
 Гормоны поджелудочной железы регулируют функции пищеварительной системы и обмен веществ
Гормоны поджелудочной железы регулируют функции пищеварительной системы и обмен веществ
Эндокринная часть поджелудочной железы
Клетки поджелудочной железы, синтезирующие гормональноактивные вещества, называются инсулоцитами. Они расположены в железе скоплениями – островками Лангерганса. Общая масса островков составляет всего 2% от веса органа. По строению различают несколько типов инсулоцитов: альфа, бета, дельта, РР и эпсилон. Каждая разновидность клеток способна образовывать и секретировать определенный вид гормонов.
Какие гормоны вырабатывает поджелудочная железа
Перечень панкреатических гормонов обширный. Одни описаны очень подробно, а свойства других изучены еще недостаточно. К первым относится инсулин, считающийся самым изученным гормоном. К представителям биологически активных веществ, исследованных недостаточно, можно отнести панкреатический полипептид.
Инсулин
Особые клетки (бета-клетки) островков Лангерганса поджелудочной железы синтезируют гормон пептидной природы, получивший название инсулин. Спектр действия инсулина широк, но основное его назначение – понижение уровня глюкозы в плазме крови. Влияние на обмен углеводов реализуется благодаря способности инсулина:
- облегчать поступление глюкозы в клетку путем повышения проницаемости мембран;
- стимулировать усвоение глюкозы клетками;
- активировать образование в печени и мышечной ткани гликогена, являющегося основной формой хранения глюкозы;
- подавлять процесс гликогенолиза – расщепления гликогена до глюкозы;
- тормозить глюконеогенез – синтезирование глюкозы из белков и жиров.
Но не только метаболизм углеводов является сферой приложения гормона. Инсулин способен влиять на белковый и жировой обмен через:
- стимуляцию синтеза триглицеридов и жирных кислот;
- облегчение поступления глюкозы в адипоциты (жировые клетки);
- активизацию липогенеза – синтеза жиров из глюкозы;
- торможение липолиза – расщепления жиров;
- угнетение процессов распада белка;
- повышение проницаемости клеточных мембран для аминокислот;
- стимуляцию синтеза белка.
Инсулин обеспечивает ткани запасами потенциальных источников энергии. Его анаболический эффект приводит к увеличению депо белка и липидов в клетке и определяет роль в регуляции процессов роста и развития. Кроме того, инсулин влияет на водно-солевой обмен: облегчает поступление калия в печень и мышцы, способствует удержанию воды в организме.
Главным стимулом образования и секреции инсулина является рост уровня глюкозы в сыворотке крови. К увеличению синтеза инсулина также приводят гормоны:
- холецистокинин;
- глюкагон;
- глюкозозависимый инсулинотропный полипептид;
- эстрогены;
- кортикотропин.
Поражение бета-клеток ведет к нехватке или отсутствию инсулина – развивается сахарный диабет 1-го типа. Кроме генетической предрасположенности, в возникновении этой формы заболевания играют роль вирусные инфекции, стрессовые воздействия, погрешности питания. Инсулинорезистентность (невосприимчивостью тканей к гормону) лежит в основе диабета 2-го типа.
 Выработка инсулина зависит, главным образом, от уровня глюкозы в крови
Выработка инсулина зависит, главным образом, от уровня глюкозы в крови
Глюкагон
Пептид, производимый альфа-клетками островков поджелудочной железы, называется глюкагоном. Его действие на человеческий организм противоположно действию инсулина и заключается в повышении уровня сахара в крови. Основная задача – поддержание стабильного уровня глюкозы в плазме между приемами пищи, выполняется за счет:
- расщепления гликогена в печени до глюкозы;
- синтеза глюкозы из белков и жиров;
- угнетения процессов окисления глюкозы;
- стимуляции расщепления жиров;
- образования кетоновых тел из жирных кислот в клетках печени.
Глюкагон повышает сократительную способность сердечной мышцы, не влияя на ее возбудимость. Результатом является рост давления, силы и частоты сердечных сокращений. В стрессовых ситуациях и при физических нагрузках глюкагон облегчает скелетным мышцам доступ к энергетическим запасам и улучшает их кровоснабжение благодаря усилению работы сердца.
Глюкагон стимулирует высвобождение инсулина. При инсулиновой недостаточности содержание глюкагона всегда повышено.
Соматостатин
Пептидный гормон соматостатин, вырабатываемый дельта-клетками островков Лангерганса, существует в виде двух биологически активных форм. Он подавляет синтез многих гормонов, нейромедиаторов и пептидов.
Соматостатин, кроме того, замедляет всасывание глюкозы в кишечнике, снижает секрецию соляной кислоты, моторику желудка и секрецию желчи. Синтез соматостатина возрастает при высоких концентрациях глюкозы, аминокислот и жирных кислот в крови.
Читайте также:
Как сохранить здоровье поджелудочной железы: 5 советов
6 признаков гипогликемии
Враги фигуры: 9 продуктов, усиливающих аппетит
Гастрин
Гастрин – пептидный гормон, кроме поджелудочной железы вырабатывается клетками слизистой оболочки желудка. По количеству аминокислот, входящих в его состав, различают несколько форм гастрина: гастрин-14, гастрин-17, гастрин-34. Поджелудочная железа секретирует в основном последний. Гастрин участвует в желудочной фазе пищеварения и создает условия для последующей кишечной фазы посредством:
- увеличения секреции соляной кислоты;
- стимуляции выработки протеолитического фермента – пепсина;
- активизации выделения бикарбонатов и слизи внутренней оболочкой желудка;
- усиления моторики желудка и кишечника;
- стимуляции секреции кишечных, панкреатических гормонов и ферментов;
- усиления кровоснабжения и активации восстановления слизистой оболочки желудка.
Стимулируют выработку гастрина, на который влияет растяжение желудка при приеме пищи, продукты переваривания белков, алкоголь, кофе, гастрин-высвобождающий пептид, выделяемый нервными отростками в стенке желудка. Уровень гастрина растет при синдроме Золлингера – Эллисона (опухоль островкового аппарата поджелудочной железы), стрессе, приеме нестероидных противовоспалительных препаратов.
Определяют уровень гастрина при дифференциальной диагностике язвенной болезни и болезни Аддисона – Бирмера. Это заболевание еще называют пернициозной анемией. При нем нарушение кроветворения и симптомы анемии вызваны не дефицитом железа, что встречается чаще, а нехваткой витамина В12 и фолиевой кислоты.
Грелин
Грелин продуцируют эпсилон-клетки поджелудочной железы и специальные клетки слизистой оболочки желудка. Гормон вызывает чувство голода. Он взаимодействует с центрами головного мозга, стимулируя секрецию нейропептида Y, ответственного за возбуждение аппетита. Концентрация грелина перед приемом пищи растет, а после – снижается. Функции грелина разнообразны:
- стимулирует секрецию соматотропина – гормона роста;
- усиливает выделение слюны и готовит пищеварительную систему к приему пищи;
- усиливает сократимость желудка;
- регулирует секреторную активность поджелудочной железы;
- повышает уровень глюкозы, липидов и холестерола в крови;
- регулирует массу тела;
- обостряет чувствительность к пищевым запахам.
Грелин координирует энергетические потребности организма и участвует в регуляции состояния психики: депрессивные и стрессовые ситуации повышают аппетит. Кроме того, он оказывает действие на память, способность к обучению, процессы сна и бодрствования. Уровень грелина увеличивается при голодании, похудении, низкой калорийности пищи и уменьшении содержания глюкозы в крови. При ожирении, сахарном диабете 2-го типа отмечается снижение концентрации грелина.
 Грелин – гормон, отвечающий за чувство голода
Грелин – гормон, отвечающий за чувство голода
Панкреатический полипептид
Панкреатический полипептид является продуктом синтеза РР-клеток поджелудочной железы. Его относят к регуляторам пищевого режима. Действие панкреатического полипептида на процессы пищеварения следующее:
- угнетает внешнесекреторную активность поджелудочной железы;
- сокращает выработку панкреатических ферментов;
- ослабляет перистальтику желчного пузыря;
- тормозит глюконеогенез в печени;
- усиливает пролиферацию слизистой оболочки тонкой кишки.
Секреции панкреатического полипептида способствует богатая белком пища, голодание, физические нагрузки, резкое падение уровня сахара крови. Снижают выделяемое количество полипептида соматостатин и глюкоза, введенная внутривенно.
Вывод
Нормальное функционирование организма требует слаженной работы всех эндокринных органов. Врожденные и приобретенные заболевания поджелудочной железы ведут к нарушению секреции панкреатических гормонов. Понимание их роли в системе нейрогуморальной регуляции помогает успешно решать диагностические и лечебные задачи.
Видео
Предлагаем к просмотру видеоролик по теме статьи.
Нашли ошибку в тексте? Выделите ее и нажмите Ctrl + Enter.
Источник
Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Поджелудочная железа (pancreas) имеет удлиненную форму, серо-розовый цвет, располагается забрюшинно. Поджелудочная железа является крупной пищеварительной железой смешанного типа. Она имеет одновременно экзокринную часть с типичными секреторными отделами, протоковым аппаратом и эндокринную часть. В качестве экзокринной железы она вырабатывает ежесуточно 500-700 мл панкреатического сока, поступающего в просвет двенадцатиперстной кишки. Панкреатический сок содержит протеолитические ферменты, трипсин, химотрипсин и амилолитические ферменты (липазу и др.). Эндокринная часть железы в виде мелких клеточных скоплений (панкреатических островков) вырабатывает гормоны (инсулин, глюкагон и др.), регулирующие углеводный и жировой обмен.
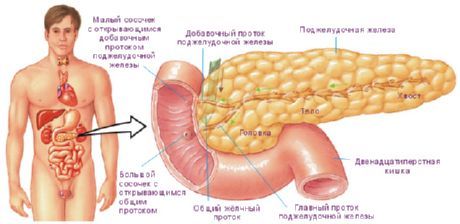
Длина поджелудочной железы у взрослого человека составляет 14-18 см, ширина – 6-9 см, толщина – 2-3 см, масса ее равна 85-95 г. Железа покрыта тонкой соединительнотканной капсулой. Железа располагается поперечно на уровне I-II поясничных позвонков. Хвост железы лежит чуть выше, чем ее головка.
Позади поджелудочной железы находятся позвоночник, аорта, нижняя полая и левая почечная вены. Спереди от железы располагается желудок. У поджелудочной железы выделяют головку, тело и хвост.
Головка поджелудочной железы (caput pancreatis) сверху справа и снизу охвачена двенадцатиперстной кишкой. Головка слегка уплощена в переднезаднем направлении. На границе между нижней частью головки и телом имеется глубокая вырезка поджелудочной железы (incisura pancreatis), в которой проходят верхние брыжеечные артерия и вена. Задняя поверхность головки поджелудочной железы прилежит к правой почечной вене, а ближе к срединной плоскости – к начальной части воротной вены. Кпереди от головки железы расположена правая часть поперечной ободочной кишки.
Тело поджелудочной железы (corpus pancreatis) имеет призматическую форму, у него выделяют переднюю, заднюю и нижнюю поверхности. Передняя поверхность (facies anterior) покрыта париетальной брюшиной. На границе тела железы с ее головкой имеется выпуклость кпереди – так называемый сальниковый бугор (tuber omentale). Задняя поверхность (facies posterior) прилежит к позвоночнику, крупным кровеносным сосудам (нижней полой вене и аорте), чревному сплетению. Нижняя поверхность (facies inferior) узкая, частично покрыта брюшиной, отделяется от передней поверхности передним краем железы. К верхнему краю железы прилежат селезеночные артерия и вена.
Хвост поджелудочной железы (cauda pancreatis) направлен влево, где он соприкасается с висцеральной поверхностью селезенки, ниже ее ворот. Позади хвоста железы располагаются левый надпочечник, верхняя часть левой почки.
Паренхима железы разделена на дольки соединительнотканными междольковыми перегородками (трабекулами), отходящими вглубь от капсулы органа. В дольках находятся секреторные отделы, напоминающие полые мешочки размером 100- 500 мкм. Каждый секреторный отдел – панкреатический ацинус (acinus pancreaticus) состоит из 8-14 клеток – экзокринных панкреатоцитов (ациноцитов), имеющих пирамидальную форму. Секреторные (ацинозные) клетки располагаются на базальной мембране. Из полости секреторного отдела начинаются вставочные выводные проточки (diictuli intercalatus), выстланные однослойным уплощенным эпителием. Вставочные проточки дают начало протоковому аппарату железы. Вставочные проточки переходят во внутридольковые проточки (ductuli intralobulares), образованные однослойным кубическим эпителием, а затем – в междольковые протоки (ductuli interlobulares), проходящие в междольковых соединительнотканных перегородках. Стенки междольковых протоков образованы высоким призматическим эпителием и собственной соединительнотканной пластинкой. Междольковые протоки впадают в выводной проток поджелудочной железы.
Выводной проток (главный) поджелудочной железы (ductus pancreaticus), или вирсунгов проток, идет в толще железы, ближе к задней ее поверхности. Проток начинается в области хвоста железы, проходит через тело и головку, принимает по ходу более мелкие междольковые выводные протоки. Главный проток поджелудочной железы впадает в просвет нисходящей части двенадцатиперстной кишки, открывается на ее большом сосочке, предварительно соединившись с общим желчным протоком. Стенка конечного отдела протока поджелудочной железы имеет сфинктер протока поджелудочной железы (sphincter ductus pancriaticae), который представляет собой утолщение циркулярных пучков гладких мышц. Нередко проток поджелудочной железы и общий желчный проток впадают в двенадцатиперстную кишку раздельно на вершине большого сосочка двенадцатиперстной кишки. Возможны другие варианты впадения обоих протоков.
В области головки поджелудочной железы формируется самостоятельный добавочный проток поджелудочной железы (ductus pancreatis accesorius), или санториниев проток. Этот проток открывается в просвет двенадцатиперстной кишки на ее малом сосочке. Иногда оба протока (главный и добавочный) анастомозируют между собой.
Стенки главного и добавочного протоков выстланы цилиндрическим эпителием. В эпителии протокового аппарата поджелудочной железы имеются бокаловидные клетки, продуцирующие слизь, а также эндокриноциты. Эндокринные клетки протоков синтезируют панкреозимин и холецистокинин. В собственной пластинке слизистой оболочки междольковых протоков, добавочного и главного протоков имеются многоклеточные слизистые железы.
 [1], [2], [3], [4], [5], [6], [7]
[1], [2], [3], [4], [5], [6], [7]
Эндокринная часть поджелудочной железы
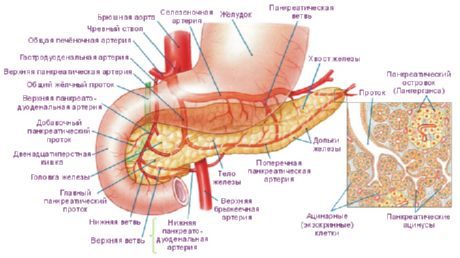
Эндокринная часть поджелудочной железыобразована панкреатическими островками (островками Лангерганса), представляющими скопления эндокриноцитов. Островки располагаются преимущественно в области хвоста, и меньше их в толще тела железы. Панкреатические островки имеют округлую, овальную, лентовидную или звездчатую форму. Общее число островков составляет 0,2-1,8 млн, диаметр островка варьирует от 100 до 300 мкм, масса всех островков равна 0,7-2,6 г. Различают несколько разновидностей эндокриноцитов, образующих островки.
 [8], [9], [10], [11], [12], [13]
[8], [9], [10], [11], [12], [13]
Иннервация поджелудочной железы
Поджелудочная железа иннервируется ветвями блуждающих нервов (преимущественно правого), симпатическими нервами из чревного сплетения.
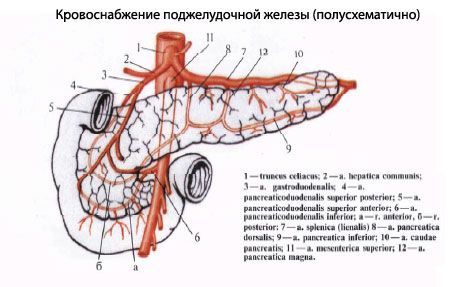
Кровоснабжение поджелудочной железы
Поджелудочная железа кровоснабжается происходит с помощью таких сосудов: передняя и задняя верхние поджелудочно-двенадцатиперстных артерии (из желудочно-двенадцатиперстной артерии), нижняя поджелудочно-двенадцатиперстная артерия (из верхней брыжеечной артерии). Венозный отток: в поджелудочные вены (притоки верхней брыжеечной, селезеночной и других вен из системы воротной вены).
Отток лимфы: в поджелудочные: поджелудочно-двенадцатиперстные, привратниковые и поясничные лимфатические узлы.
 [14], [15], [16], [17], [18], [19], [20], [21], [22], [23], [24], [25], [26], [27], [28], [29], [30]
[14], [15], [16], [17], [18], [19], [20], [21], [22], [23], [24], [25], [26], [27], [28], [29], [30]
Возрастные особенности поджелудочной железы
Поджелудочная железа новорожденного имеет небольшие размеры. Длина равна 4-5 см, масса – 2-3 г. Железа располагается несколько выше, чем у взрослого человека. К 3-4 мес жизни масса железы увеличивается вдвое, к 3 годам достигает 20 г, в 10-12 лет ее масса равна 30 г. Вследствие отсутствия прочной фиксации к задней стенке брюшной полости поджелудочная железа у новорожденного относительно подвижна. К 5-6 годам железа принимает вид, характерный для железы взрослого человека. Топографические взаимоотношения поджелудочной железы с соседними органами, характерные для взрослого человека, устанавливаются к концу первого года жизни.
 [31], [32], [33], [34], [35]
[31], [32], [33], [34], [35]
Источник
Поджелу́дочная железа́ человека (лат. páncreas) — орган пищеварительной системы, обладающий внешнесекреторной и внутреннесекреторной функциями. Внешнесекреторная функция органа реализуется выделением панкреатического сока, содержащего пищеварительные ферменты. Производя гормоны, поджелудочная железа принимает важное участие в регуляции углеводного, жирового и белкового обмена.
История[править | править код]
Описания поджелудочной железы встречаются в трудах древних анатомов. Одно из первых описаний поджелудочной железы встречается в Талмуде, где она названа «пальцем бога». А. Везалий (1543 г.) следующим образом описывает поджелудочную железу и её назначение: «в центре брыжейки, где происходит первое распределение сосудов, расположено большое железистое, весьма надежно поддерживающее самые первые и значительные разветвления сосудов». При описании двенадцатиперстной кишки Везалий также упоминает железистое тело, которое, по мнению автора, поддерживает принадлежащие этой кишке сосуды и орошает её полость клейкой влагой. Спустя век был описан главный проток поджелудочной железы Вирсунгом (1642 г.).
Функции[править | править код]
Поджелудочная железа является главным источником ферментов для переваривания жиров, белков и углеводов — главным образом, трипсина и химотрипсина, панкреатической липазы и амилазы. Основной панкреатический секрет протоковых клеток содержит и ионы бикарбоната, участвующие в нейтрализации кислого желудочного химуса. Секрет поджелудочной железы накапливается в междольковых протоках, которые сливаются с главным выводным протоком, открывающимся в двенадцатиперстную кишку.
Между дольками вкраплены многочисленные группы клеток, не имеющие выводных протоков, — т.е. островки Лангерганса. Островковые клетки функционируют как железы внутренней секреции (эндокринные железы), выделяя непосредственно в кровоток глюкагон и инсулин — гормоны, регулирующие метаболизм углеводов. Эти гормоны обладают противоположным действием: глюкагон повышает, а инсулин понижает уровень глюкозы в крови.
Протеолитические ферменты секретируются в просвет ацинуса в виде зимогенов (проферментов, неактивных форм ферментов) — трипсиногена и химотрипсиногена. При высвобождении в кишку они подвергаются действию энтерокиназы, присутствующей в пристеночной слизи, которая активирует трипсиноген, превращая его в трипсин. Свободный трипсин далее расщепляет остальной трипсиноген и химотрипсиноген до их активных форм. Образование ферментов в неактивной форме является важным фактором, препятствующим энзимному повреждению поджелудочной железы, часто наблюдаемому при панкреатитах.
Гормональная регуляция экзокринной функции поджелудочной железы обеспечивается гастрином, холецистокинином и секретином — гормонами, продуцируемыми клетками желудка и двенадцатиперстной кишки в ответ на растяжение, а также секрецию панкреатического сока.
Повреждение поджелудочной железы представляет серьёзную опасность. Пункция поджелудочной железы требует особой осторожности при выполнении.
Анатомия[править | править код]
Область поджелудочной железы.
Поджелудочная железа человека представляет собой удлинённое дольчатое образование серовато-розоватого оттенка и расположена в брюшной полости позади желудка, тесно примыкая к двенадцатиперстной кишке. Орган залегает в верхнем отделе на задней стенке полости живота в забрюшинном пространстве, располагаясь поперечно на уровне тел I—II поясничных позвонков.
Длина железы взрослого человека — 14—22 см, ширина — 3—9 см (в области головки), толщина — 2—3 см. Масса органа — около 70—80 г.
Макроскопическое строение[править | править код]
В поджелудочной железе выделяют головку, тело и хвост.
Головка[править | править код]
Головка поджелудочной железы (caput pancreatis) примыкает к двенадцатиперстной кишке, располагаясь в её изгибе так, что последняя охватывает железу в виде подковы. Головка отделена от тела поджелудочной железы бороздой, в которой проходит воротная вена. От головки начинается дополнительный (санториниев) проток поджелудочной железы, который или сливается с главным протоком (в 60 % случаев), или независимо впадает в двенадцатиперстную кишку через малый дуоденальный сосочек.[1]
Тело[править | править код]
Тело поджелудочной железы (corpus pancreatis) имеет трёхгранную (треугольную) форму. В нём выделяют три поверхности — переднюю, заднюю и нижнюю, и три края — верхний, передний и нижний.
Передняя поверхность (facies anterior) обращена вперед, к задней поверхности желудка, и несколько вверх; снизу её ограничивает передний край, а сверху — верхний. На передней поверхности тела железы имеется обращённая в сторону сальниковой сумки выпуклость — сальниковый бугор.
Задняя поверхность (facies posterior) примыкает к позвоночнику, брюшной аорте, нижней полой вене, чревному сплетению, к левой почечной вене. На задней поверхности железы имеются особые борозды, в которых проходят селезёночные сосуды. Задняя поверхность разграничивается от передней острым верхним краем, по которому проходит селезёночная артерия.
Нижняя поверхность (facies inferior) поджелудочной железы ориентирована вниз и вперед и отделяется от задней тупым задним краем. Она находится ниже корня брыжейки поперечной ободочной кишки.
Хвост[править | править код]
Хвост поджелудочной железы (cauda pancreatis) имеет конусовидную или грушевидную форму, направляясь влево и вверх, простирается до ворот селезёнки.
Главный (вирсунгов) проток поджелудочной железы проходит через её длину и впадает в двенадцатиперстную кишку в её нисходящей части на большом дуоденальном сосочке. Общий желчный проток обычно сливается с панкреатическим и открывается в кишку там же или рядом.
Двенадцатиперстная кишка и поджелудочная железа (желудок и печень удалены)
Топография[править | править код]
Головка проецируется на позвоночник на уровне в диапазоне от XII грудного до IV поясничного позвонков. Тело располагается на уровне от TXII до LIII; положение хвоста колеблется от TXI до LII.
Микроскопическое строение[править | править код]
По строению это сложная альвеолярно-трубчатая железа. С поверхности орган покрыт тонкой соединительнотканной капсулой. Основное вещество разделено на дольки, меж которых залегают соединительнотканные тяжи, заключающие выводные протоки, сосуды, нервы, а также нервные ганглии и пластинчатые тела.
Поджелудочная железа включает экзокринную и эндокринную части.
Экзокринная часть[править | править код]
Экзокринная часть поджелудочной железы представлена расположенными в дольках панкреатическими ацинусами, а также древовидной системой выводных протоков: вставочными и внутридольковыми протоками, междольковыми протоками и, наконец, общим панкреатическим протоком, открывающимся в просвет двенадцатиперстной кишки.
Ацинус поджелудочной железы является структурно-функциональной единицей органа. По форме ацинуc представляет собой округлое образование размером 100—150 мкм, в своей структуре содержит секреторный отдел и вставочный проток, дающий начало всей системе протоков органа. Ацинусы состоят из двух видов клеток: секреторных — экзокринных панкреатоцитов, в количестве 8—12, и протоковых — эпителиоцитов.
Вставочные протоки переходят в межацинозные протоки, которые, в свою очередь, впадают в более крупные внутридольковые. Последние продолжаются в междольковые протоки, какие впадают в общий проток поджелудочной железы.
Эндокринная часть[править | править код]
Эндокринная часть поджелудочной железы образована лежащими между ацинусов панкреатическими островками, или островками Лангерганса.
Островки состоят из клеток — инсулоцитов, среди которых на основании наличия в них различных по физико-химическим и морфологическим свойствам гранул выделяют 5 основных видов:
- бета-клетки, синтезирующие инсулин;
- альфа-клетки, продуцирующие глюкагон;
- дельта-клетки, образующие соматостатин;
- D1-клетки, выделяющие ВИП;
- PP-клетки, вырабатывающие панкреатический полипептид.
Кроме того, методами иммуноцитохимии и электронной микроскопии было показано наличие в островках незначительного количества клеток, содержащих гастрин, тиролиберин и соматолиберин.
Островки представляют собой компактные пронизанные густой сетью фенестрированных капилляров скопления упорядоченных в гроздья или тяжи внутрисекреторных клеток. Клетки слоями окружают капилляры островков, находясь в тесном контакте с сосудами; большинство эндокриноцитов контактируют с сосудами либо посредством цитоплазматических отростков, либо примыкая к ним непосредственно.
Кровоснабжение[править | править код]
Кровоснабжение поджелудочной железы осуществляется через панкреатодуоденальные артерии, которые ответвляются от верхней брыжеечной артерии или из печёночной артерии (ветви чревного ствола брюшной аорты). Верхняя брыжеечная артерия обеспечивает нижние панкреатодуоденальные артерии, в то время как гастродуоденальная артерия (одна из конечных ветвей печёночной артерии) обеспечивает верхние панкреатодуоденальные артерии. Артерии, разветвляясь в междольковой соединительной ткани, образуют плотные капиллярные сети, оплетающие ацинусы и проникающие в островки.
Венозный отток происходит через панкреатодуоденальные вены, которые впадают в проходящую позади железы селезёночную, а также другие притоки воротной вены. Воротная вена образуется после слияния позади тела поджелудочной железы верхней брыжеечной и селезёночной вен. В некоторых случаях нижняя брыжеечная вена также вливается в селезёночную позади поджелудочной железы (в других она просто соединяется с верхней брыжеечной веной).
Лимфатические капилляры, начинаясь вокруг ацинусов и островков, вливаются в лимфатические сосуды, которые проходят вблизи кровеносных. Лимфа принимается панкреатическими лимфатическими узлами, расположенными в количестве 2—8 у верхнего края железы на её задней и передней поверхностях.
Иннервация[править | править код]
Парасимпатическая иннервация поджелудочной железы осуществляется ветвями блуждающих нервов, больше правого, симпатическая — из чревного сплетения. Симпатические волокна сопровождают кровеносные сосуды. В поджелудочной железе имеются интрамуральные ганглии.
Развитие и возрастные особенности поджелудочной железы[править | править код]
Поджелудочная железа развивается из энтодермы и мезенхимы; её зачаток появляется на 3-й неделе эмбрионального развития в виде выпячивания стенки эмбриональной кишки, из которого формируются головка, тело и хвост. Дифференцировка зачатков на внешнесекреторную и внутрисекреторную части начинается с 3-го месяца эмбриогенеза. Образуются ацинусы и выводные протоки, эндокринные отделы образуются из почек на выводных протоках и «отшнуровываются» от них, превращаясь в островки. Сосуды, а также соединительнотканные элементы стромы получают развитие из мезенхимы.
У новорождённых поджелудочная железа имеет очень маленькие размеры. Её длина колеблется от 3 до 6 см; масса — 2,5—3 г; железа располагается несколько выше, чем у взрослых, однако слабо фиксирована к задней брюшной стенке и относительно подвижна. К 3 годам её масса достигает 20 грамм, к 10—12 годам — 30 г. Вид, характерный для взрослых, железа принимает к возрасту 5—6 лет. С возрастом в поджелудочной железе происходит изменение взаимоотношений между её экзокринной и эндокринной частями в сторону уменьшения числа островков.
Заболевания поджелудочной железы[править | править код]
- Панкреатит
- Острый панкреатит
- Хронический панкреатит
- Рак поджелудочной железы
- Муковисцидоз
- Диабет
- Псевдокисты поджелудочной железы
- Панкреанекроз
Примечания[править | править код]
Литература[править | править код]
- Везалий А. О строении человеческого тела. — 1954 — Том 2. — с. 960
- Губергриц Н. Б. Панкреатология: от прошлого к будущему // Вестник клуба панкреатологов. — 2009. — № 2. — с. 13—23
- Лепорский Н. И. Болезни поджелудочной железы. — М., 1951.
Источник
