В области поджелудочной железы карман
Сальниковая сумка
поджелудочной железы – это щелевидное пространство, расположенное в верхней
области живота. Она имеет довольно сложно анатомическое строение, а также
абсолютно разные размеры и анатомические формы. Размеры и формы малого сальника
разнятся в зависимости от его взаимоотношения с другими внутренними органами,
такими как желудок, селезенка и другие.
Щелевидное пространство имеет границы,
которые прямо контактируют с желудком, печенью, левой почкой, поджелудочной
железой, селезенкой и другими органами, поскольку границами являются
непосредственно их контуры. Передняя граница – тыльная стенка желудка, задняя –
пристеночный листок оболочки внутренней стороны живота, который покрывает
поджелудочную железу, левую почку и надпочечник, а также другие, рядом
расположенные части организма.

Сверху щелевидное пространство покрыто
хвостатой долей печени и частью диафрагмы, тогда как снизу ее границей является
брыжейка поперечной ободочной кишки. С левой стороны она граничит с селезенкой
и ее связками. Вместо правой границы она имеет проход в преддверие и
сальниковое отверстие.
Интересно!
Второе название данной части человеческого организма – малый брюшной мешок. Он
ограничивает пустое пространство, которое располагается позади желудка, и имеет
размеры в среднем от 5 до 15
мм.
Поскольку рассматриваемая частица
человеческого организма контактирует со всеми расположенными рядом частями
организма, при их заболевании воспаление задевает и ее. В большей степени она
страдает при болезнях поджелудочной железы: деструктивный панкреатит, острый
панкреатит, кисты, и другие недуги, поражающие поджелудочную железу, а также от
патологий, поражающих желудок, печень, селезенку, левую почку, надпочечник,
диафрагму и др.
Абсцесс

Абсцесс – это воспаление тканей, при
котором в ее полости образуется гной, а сами ткани при этом подвергаются
распаду. Гной может содержать отмершие частицы тканей, и при значительном их
скоплении, осложнения развиваются достаточно быстро, и приводят к непоправимым
последствиям, вплоть до летального исхода.
Абсцесс малого брюшного мешка встречается
двух типов: панкреатический и не панкреатический. Второй встречается довольно
редко, и связан с механическими повреждениями, химическими поражениями и
другими явлениями, тогда как первый является основной патологией, поражающей
малый сальник, и развивается вследствие осложнения панкреатита разной
этиологии. Проникнуть инфекция может при хирургическом вмешательстве в органы
брюшной полости, а именно при операциях на желудке и желудочно-кишечном тракте,
печени, поджелудочной железе, почке, а также при операциях на внутренностях
верхней части живота, при механических повреждениях либо при наличии травмы.
Диагностическое обследование заболевания
малого брюшного мешка и его стенок провести довольно сложно, и при этом
задействуются различные методы: ультразвуковая диагностика, рентгенография и
многое другое, а также требуется провести исследование венозной крови,
исследовать общий анализ крови, образцы урины.
При абсцессе у пациента отмечают следующие
симптомы:
- сильные болевые ощущения острого типа;
- ощущение тошноты, постепенно нарастающее,
с последующей рвотой, не приносящей облегчения; - незначительный тонус мышц, расположенных
на границе с мешочком; - повышение температуры тела до отметки
свыше 37.5 градусов Цельсия; - нарушения работы диафрагмы;
- при исследовании крови обнаруживается
острая форма лейкоцитоза, сопровождающаяся изменениями токсического типа в
нейтрофилах; - при рентгенографическом исследовании отмечается
наличие жидкости в пространстве, уровень которой зависит от степени воспаления,
изменения в расположении диафрагмы, другие изменения.
Осторожно!
Любая болезнь является опасной, и требует немедленного медицинского
вмешательства. При отсутствии своевременного лечения во время абсцесса, человек
рискует потерять самое дорогое, что у него есть: свою жизнь.
Лечение абсцесса малого брюшного мешка
подразумевает внутрибрюшную операцию, во время которой из пространства и тканей
извлекают гной, при необходимости проводится дренирование, пораженный участок
промывается. При значительном поражении мешочка, пораженная часть подлежит
ампутации.
Лечение абсцесса является довольно сложным
процессом, поскольку для устранения патологии требуется обязательное
хирургическое вмешательство, с применением сложных технологий. Терапевтическому
методу лечения данная патология не подлежит в связи со сложностью происхождения
и риском рецидива. При отсутствии должного лечения, недуг развивается, гной
вытекает в живот, вследствие чего развивается гнойный перитонит. Данное
заболевание поддается хирургическому лечению первые несколько часов, после
чего, при отсутствии вмешательства, пациент умирает.
Другие заболевания

В связи с граничным расположением
сальниковой сумки и других внутренностей, заболевание любого органа брюшной
полости негативно сказывается на состоянии ее стенок. Таким образом, при острых
формах болезней желудка, печени, левой почки и надпочечника, селезенки, а также
поджелудочной железы, стенки органа поражаются, развивается воспалительный
процесс, вследствие чего накапливается жидкость, либо образуется инородное
тело.
В большей степени, болезнь сальниковой
сумки развивается вследствие запущенности иных патологий, отсутствии должного
лечения, развития осложнений. При проявлении таких факторов, как механическое
повреждение желудка, печени, почки, селезенки, либо гнойное воспаление,
злокачественные опухоли, воспалительный процесс развивается, и поражает стенки
сальника. В итоге требуется длительное лечение, зачастую хирургическое
вмешательство.
Важно!
Воспалительный процесс – это не болезнь, а ее последствие. При первых
проявлениях неприятных ощущений, а также подозрении на развитие недуга, важно
сообщить об этом врачу, поскольку последствия могут быть необратимыми.
Из всего вышеперечисленного следует вывод, что
сальниковая сумка является не чем иным, как пустотой между органами брюшной
полости, покрытой со всех сторон их стенками. Все патологии, поражающие внешние
и внутренние частицы тела человека, оказывают негативное влияние на сальники, и
соответственно, приводят к развитию серьезного заболевания сальниковой сумки, и
в дальнейшем существует риск развития иных болезней.
Источник
Оглавление темы “Топографическая анатомия поджелудочной железы.”:
- Поджелудочная железа. Топография поджелудочной железы. Проекция поджелудочной железы.
- Размеры поджелудочной железы. Форма поджелудочной железы. Протоки поджелудочной железы.
- Синтопия поджелудочной железы. Расположение поджелудочной железы. Топографическая анатомия поджелудочной железы.
- Отношение поджелудочной железы к брюшине. Кровоснабжение поджелудочной железы.
- Венозный отток от поджелудочной железы. Лимфоотток поджелудочной железы. Иннервация поджелудочной железы.
Поджелудочная железа. Топография поджелудочной железы. Проекция поджелудочной железы.
Поджелудочная железа расположена в забрюшинном пространстве ретроперитонеально, позади желудка и сальниковой сумки, в верхней половине живота. Основная масса железы выделяет секрет через выводные протоки в двенадцатиперстную кишку; меньшая часть железы в виде так называемых островков Лангерганса (insulae pancreatiсае [Langerhans]) относится к эндокринным образованиям и выделяет в кровь инсулин, регулирующий содержание сахара в крови.
Поджелудочную железу относят к верхнему этажу брюшинной полости, поскольку функционально и анатомически она связана с двенадцатиперстной кишкой, печенью и желудком.
Поджелудочную железу разделяют на три отдела: головку, тело и хвост. Выделяют также участок между головкой и телом — шейку железы.
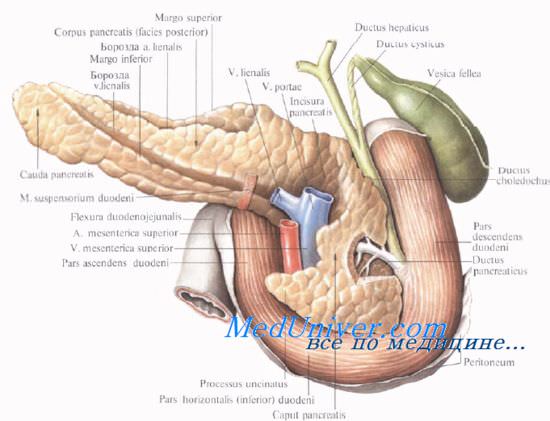
Топография поджелудочной железы. Проекция поджелудочной железы.
На переднюю брюшную стенку поджелудочная железа проецируется в эпигастральной, частично в пупочной и в левой подреберной областях. Верхний край поджелудочной железы проецируется на переднюю брюшную стенку по линии, проходяшей справа налево через середину расстояния между мечевидным отростком и пупком (уровень тела I поясничного позвонка). При этом правая часть линии лежит несколько ниже горизонтали, а левая — выше.
В целом можно сказать, что по отношению к горизонтальной плоскости поджелудочная железа чаще расположена косо: головка железы лежит ниже, а тело и хвост — выше.
Размеры поджелудочной железы. Форма поджелудочной железы. Протоки поджелудочной железы.
Форма поджелудочной железы чаще вытянутая. В среднем длина поджелудочной железы равна 16—17 см. Головка ее наиболее широкая (до 5 см) и толстая (1,5—3,5 см). Тоньше и уже она в хвостовой части (примерно 2×2 см). Капсулы pancreas не имеет, благодаря чему резко бросается в глаза ее дольчатое строение. Однако тело pancreas имеет фасциальный покров на задней поверхности; головка железы имеет фасциальный покров и спереди, и сзади.
Выводная система поджелудочной железы начинается с мелких дольковых протоков, которые впадают в основной и добавочный протоки.
Проток поджелудочной железы, ductus pancreaticus, или вирсунгов проток [Wirsung], идет от хвоста к головке железы, располатаясь в хвосте и теле на середине высоты и на равном расстоянии от передней и задней поверхности железы, в головке — ближе к ее задней поверхности. Диаметр протока равен 2 мм в хвосте, 2—3 мм — в теле и 3—4 мм — в головке железы. В области большого дуоденального (фатерова) сосочка он соединяется с ductus choledochus или открывается самостоятельно.
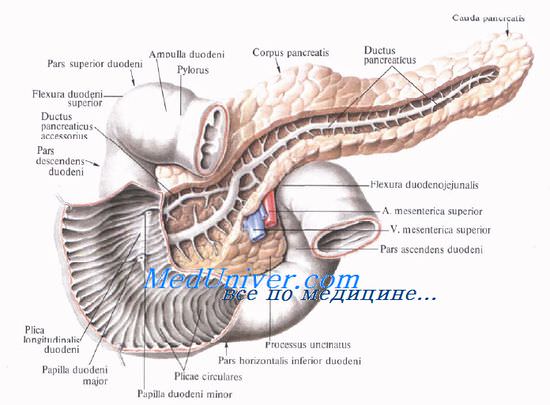
Проток поджелудочной железы у места соединения с ductus choledochus имеет собственный гладкомышечный сфинктер, m. sphincter ductus pancreatici, сфинктер Одди [Oddi], функционирующий совместно со сфинктером печеночно-поджелуд очной ампулы [Vater]. Все сфинктеры общего желчного протока и протока поджелудочной железы называют также четырехкомпонентным сфинктером Бой-дена [Boyden].
В результате деятельности этого сфинктера в двенадцатиперстную кишку поступает только поджелудочный сок или поджелудочный сок и желчь вместе.
Добавочный проток поджелудочной железы, ductus pancreaticus accessorius [Santorini], располагается выше основного и соединяется с главным протоком в головке на расстоянии 2,5—3,5 см от устья последнего.
Однако почти в трети случаев добавочный проток открывается в двенадцатиперстную кишку самостоятельно, на papilla duodeni minor [Santorini], который располагается выше большого сосочка.
Видео анатомии поджелудочной железы
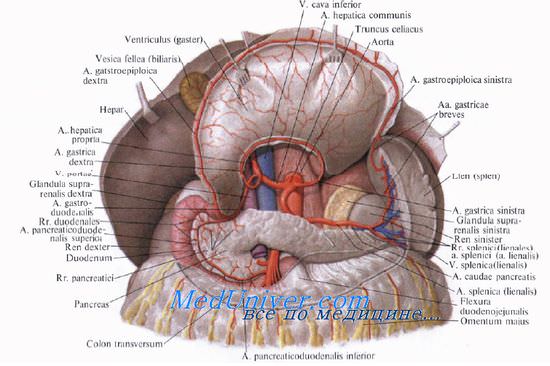
Синтопия поджелудочной железы. Расположение поджелудочной железы. Топографическая анатомия поджелудочной железы.
Головку поджелудочной железы охватывает сверху, снаружи и снизу двенадцатиперстная кишка, прочно фиксируя ее вместе с общим желчным и поджелудочными протоками.
Позади головки поджелудочной железы наиболее кнаружи располагается нижняя полая вена. Кнутри от нее, прилегая к головке или в ее толще, проходит ductus choledochus. Рядом с ним располагается v. mesenterica superior, затем одноименная артерия. Эти сосуды лежат в incisura pancreatis.
Выйдя из-под нижнего края поджелудочной железы, верхние брыжеечные сосуды ложатся на переднюю поверхность горизонтальной или восходящей части двенадцатиперстной кишки. Верхние брыжеечные сосуды и нижнюю полую вену разделяет расположенный на нижнем крае головки крючковидныи отросток, processus uncinatus [Winslow].
Позади головки поджелудочной железы происходит слияние верхней брыжеечной и селезеночной вен, в результате чего образуется воротная вена, v. portae.
Опухоли головки поджелудочной железы могут сдавить воротную вену, в результате чего возникает портальная гипертензия, сопровождающаяся определенным симптомокомплексом: резким увеличением селезенки (спленомегалией), скоплением жидкости в брюшинной полости (асцитом) и кровотечением из расширенных вен в области портокавальных анастомозов. К уже известным анастомозам на передней брюшной стенке и в области пищеводно-кардиального соединения следует добавить и портокаваль-ные анастомозы в области прямой кишки (о них речь пойдет ниже). Опухоль может сдавить и расположенный рядом ductus choledochus, что проявляется развитием механической желтухи.
Иногда головка поджелудочной железы располагается ниже брыжейки, тогда она может прилегать к брюшине в области sinus mesentericus dexter. В этом случае спереди от нее лежат петли тонкой кишки и правая часть поперечной ободочной кишки.
Тело поджелудочной железы представляет среднюю, наибольшую часть органа. На передней поверхности тела расположен выступающий вперед сальниковый бугор, tuber omentale. Передняя поверхность тела поджелудочной железы прилегает к заднему листку париетальной брюшины, являющейся задней стенкой сальниковой сумки, а через нее — к задней стенке желудка. Сальниковый бугор часто располагается вблизи нижней поверхности правой доли печени.
У верхнего края тела поджелудочной железы располагается truncus coeliacus. По верхнему краю тела в правой его части идет a. hepatica communis, а влево позади верхнего края железы или вдоль него, иногда заходя на переднюю поверхность, располагается селезеночная артерия, a. splenica (lienalis), направляющаяся к селезенке.
Позади тела поджелудочной железы, ниже артерии, располагается v. splenica (lienalis), образующая углубление в ткани железы. Несколько глубже позади тела и хвоста железы располагаются почечные и нижние надпочечные сосуды, левая почка и надпочечник.
Нижний край поджелудочной железы прилегает к брыжейке поперечной ободочной кишки. Снизу к телу прилегает flexura duodenojejunalis.
Слева, к хвосту поджелудочной железы, прилегает flexura coli sinistra.
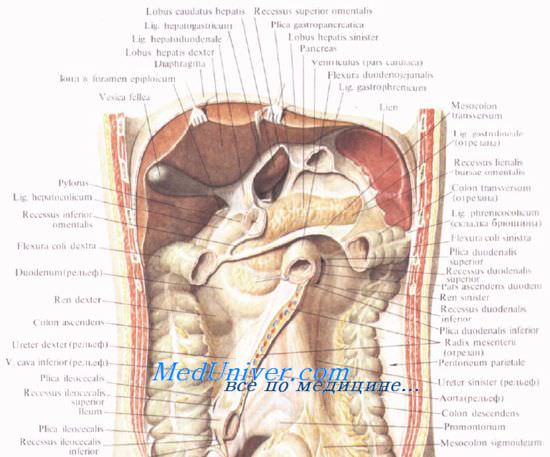
Отношение поджелудочной железы к брюшине. Кровоснабжение поджелудочной железы.
Брюшина покрывает переднюю и нижнюю поверхности поджелудочной железы, задняя поверхность железы совершенно лишена брюшины. Брюшинные связки представляют собой складки брюшины при ее переходе на переднюю поверхность органа с соседних областей.
У верхнего края поджелудочной железы располагаются две упомянутые выше складки: желудочно-поджелудочная и печеночно-поджелудочная. Поджелудочно-селезеночная, lig. pancreaticosplenicum, и поджелудочно-ободочная, lig. pancreaticocolicum, связки являются участками желудочно-селезеночной и диафрагмально-селезеночной связок.
Хвост поджелудочной железы иногда покрыт брюшиной со всех сторон, что бывает связано с наличием хорошо выраженной lig. pancreaticosplenicum. В этом случае хвост обладает определенной подвижностью.
Кровоснабжение поджелудочной железы
Кровоснабжают поджелудочную железу ветви общей печеночной, селезеночной и верхней брыжеечной артерий. Сверху к головке железы подходит a. gastroduodenalis, от которой отходит а. pancreaticoduodenalis superior, дающая переднюю и заднюю ветви.
A. pancreaticoduodenalis inferior начинается обычно от верхней брыжеечной артерии или от ее ветви. Она также делится на переднюю и заднюю ветви. Верхние и нижние панкреатодуоденальные артерии анастомозируют друг с другом, образуя артери&чьные дуги, от которых отходят ветви к головке поджелудочной железы и к двенадцатиперстной кишке.
От селезеночной артерии и реже от общей печеночной отходит относительно крупная большая поджелудочная артерия, а. рапсrеatica magna, которая позади тела железы идет к ее нижнему краю, где делится на правую и левую ветви. Кроме этой артерии, к хвосту и телу железы от a. splenica (lienalis) отходят rr. pancreatici.
Учебное видео анатомии чревного ствола и его ветвей
Венозный отток от поджелудочной железы. Лимфоотток поджелудочной железы. Иннервация поджелудочной железы.
Отток венозной крови от поджелудочной железы происходит непосредственно в воротную вену и ее главные притоки: vv. splenica (lienalis) et mesenterica superior. Вены сопровождают верхние и нижние панкреатодуоденальные артерии и тоже образуют дуги на передней и задней поверхности головки поджелудочной железы.
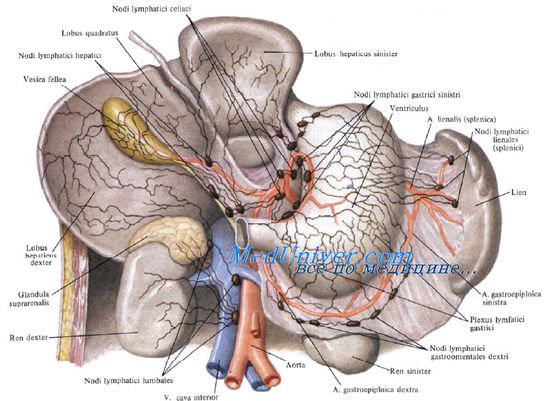
Лимфоотток от поджелудочной железы происходит сначала в пилорические, верхние и нижние панкреатодуоденальные, верхние и нижние поджелудочные, а также селезеночные узлы. Затем лимфа направляется в чревные узлы.

Иннервируют поджелудочную железу ветви нескольких сплетений: чревного, печеночного, верхнебрыжеечного, селезеночного и левого почечного.
Нервы к поджелудочной железе подходят большей частью вместе с сосудами, образуя на поверхности и внутри железы единое нервное сплетение (plexus pancreaticus). Оно представляет собой мощную рефлексогенную зону, раздражение которой может вызвать шоковое состояние.
Видео урок топографической анатомии и оперативной хирургии брюшной полости. Кишечные швы
– Вернуться в оглавление раздела “Топографическая анатомия и оперативная хирургия живота”
Редактор: Искандер Милевски. Дата последнего обновления публикации: 11.9.2020
Источник
Камни поджелудочной железы – это кальцинаты, образовавшиеся в протоках и паренхиме органа, ведущие к ухудшению внутри- и внешнесекреторной функции органа. Обычно конкременты поджелудочной железы формируются на фоне панкреатита, поэтому эти два заболевания проявляются схожими симптомами: сильной опоясывающей болью в животе, стеатореей, вторичным сахарным диабетом. Для подтверждения диагноза проводят обзорную рентгенографию, УЗИ или КТ органов брюшной полости, РХПГ. Лечение хирургическое, обязательно сопровождается консервативными мероприятиями по уменьшению воспаления и отека, восстановлению функции железы.
Общие сведения
Камни поджелудочной железы – частое осложнение хронических заболеваний панкреато-гепатобилиарной зоны. В общей популяции встречаются в 0,75% случаев. Обычно камни образуются в крупных протоках, в области головки, реже в теле или хвосте органа. В последние годы конкременты поджелудочной железы стали выявляться гораздо чаще, но связано это не с увеличением заболеваемости, а с усовершенствованием диагностического оборудования. Еще двадцать лет назад можно было выявлять только крупные кальцинаты при рентгенологическом исследовании, сегодня же компьютерная томография позволяет обнаружить даже мелкие конкременты.

Камни поджелудочной железы
Причины
Исследования в области абдоминальной хирургии подтверждают семейную заболеваемость панкреолитиазом: примерно половина случаев наследственного панкреатита сопровождаются образованием камней. У пациентов с алкогольным поражением органа (алкогольным панкреатитом) частота выявления конкрементов также высокая – у каждого второго; при развитии панкреатита на фоне паратиреоидита – у каждого четвертого.
Патогенез
Для запуска процесса формирования камней требуется одновременное воздействие нескольких причинных факторов. К панкреолитиазу приводят любые состояния, вызывающие застой панкреатического сока: опухоли, конкременты холедоха, кисты поджелудочной железы. Из-за застоя секрет поджелудочной железы сгущается, в осадок выпадают белковые фракции. Нарушения ионного (в основном фосфорно-кальциевого) и гормонального обмена, сопутствующие образованию камней поджелудочной железы, вызывают изменение химического состава панкреатического сока.
Соли кальция начинают пропитывать белковую массу в протоках поджелудочной железы, вызывая их кальцификацию. Воспалительные процессы в двенадцатиперстной кишке, желчевыводящих путях и непосредственно в поджелудочной железе значительно ускоряют процесс кальцинирования. Кальцификация происходит не только в протоках поджелудочной железы, но и в ее паренхиме. После образования конкрементов застой панкреатического сока усугубляется, протоки расширяются и растягиваются, давление в них повышается.
Возникают очаговые некрозы ткани поджелудочной железы, которые в будущем также могут обызвествляться. Повреждаются не только внешнесекреторные участки органа, но и островки Лангерганса. Количество выделяющихся ферментов значительно снижается, начинает страдать и продукция инсулина. Длительно существующие кальцинаты могут способствовать формированию вторичного сахарного диабета.
Симптомы
На начальных этапах камни поджелудочной железы проявляются симптомами панкреатита, который обычно запускает и сопровождает процесс кальцинации. Пациенты предъявляют жалобы на жгучие опоясывающие боли в животе (постоянные или приступообразные, по типу колики), иррадиирующие в спину или под лопатку. Приступы обычно усугубляются тошнотой, рвотой желчью. Боль в животе сопровождается эпизодической стеатореей (большое количество жира в кале). В начале заболевания появление болей провоцируют различные погрешности питания, прием алкоголя.
По мере прогрессирования процесса происходит некроз все больших участков поджелудочной железы, ферментативная и внутрисекреторная функции значительно страдают. На этом этапе у пациента могут диагностировать сахарный диабет на основании глюкозурии, снижения толерантности к глюкозе. Также на образование камней может указывать болезненность в эпигастрии при пальпации живота, повышенное слюноотделение. При миграции конкремента в общий желчный проток может развиться обтурационная механическая желтуха.
Осложнения
Образование камней поджелудочной железы может сопровождаться такими осложнениями, как хронический панкреатит, воспаление перипанкреатической клетчатки, абсцессы и кисты поджелудочной железы, ущемление камня, кровотечение в просвет протока поджелудочной железы.
Диагностика
Обычно диагностика камней ПЖ не представляет трудностей, однако при проведении обследований по поводу других заболеваний на рентгенологические признаки кальцинатов нередко не обращают внимания. При обзорной рентгенографии ОБП камни визуализируются в виде небольших округлых теней (единичных или множественных), расположенных под мечевидным отростком, справа и слева от срединной линии. Для уточнения диагноза следует сделать серию снимков в разных проекциях.
Более точными методами диагностики являются ультрасонография поджелудочной железы и желчных путей, компьютерная томография и магнитно-резонансная томография – МРТ поджелудочной железы. Эти исследования позволяют не только точно установить наличие конкрементов, но и определить их локализацию, оценить состояние ткани поджелудочной железы. Ретроградная холангиопанкреатография также помогает уточнить локализацию камня, оценить степень проходимости протока ПЖ.
Лечение камней поджелудочной железы
Всем пациентам требуется консультация абдоминального хирурга. Начинают лечение всегда с консервативных мероприятий: оно должно быть направлено на устранение воспалительного процесса, нормализацию обмена кальция и фосфора, уменьшение отека ткани поджелудочной железы и ее протоков. Обязательно назначается заместительная ферментативная терапия, требуется соблюдение строгой диеты. На фоне консервативной терапии состояние пациентов может значительно улучшаться, мелкие камни могут самостоятельно мигрировать в кишечник.
При наличии крупных камней консервативные мероприятия обычно не приводят к излечению, требуется проведение операции для удаления конкрементов. В настоящее время значительно усовершенствованы малоинвазивные методики операций, например эндоскопическое удаление конкрементов главного панкреатического протока. Эндоскопическая операция лучше переносится пациентами, не требует длительного восстановления, однако с помощью нее можно удалить не все кальцинаты.
При наличии множественных крупных конкрементов, особенно расположенных в области тела и хвоста поджелудочной железы, может потребоваться лапаротомия и извлечение камней путем панкреатотомии. Такая операция сложнее технически, после нее часто возникают осложнения, поэтому она производится только при наличии строгих показаний. Если во время операции обнаруживается диффузный кальциноз ткани поджелудочной железы, проводится тотальная панкреатэктомия. В этой ситуации пациент должен будет пожизненно получать заместительное ферментное лечение, инсулинотерапию.
Следует помнить о том, что длительное существование камней всегда приводит к прогрессированию заболевания, ухудшению состояния поджелудочной железы, иногда к раковому перерождению эпителия панкреатических протоков. Именно поэтому консервативная терапия назначается во всех случаях обнаружения конкрементов, даже бессимптомных, не вызывающих болевых приступов. Если консервативная терапия не улучшает функции поджелудочной железы, с проведением операции не следует затягивать.
Прогноз и профилактика
Прогноз достаточно благоприятный, но в большой мере зависит от наличия осложнений и сопутствующих заболеваний. Оперативное лечение дает удовлетворительные результаты в 85% случаев, а послеоперационная летальность составляет менее 2%. Чем раньше произведено хирургическое вмешательство, тем лучше прогноз заболевания.
Радикальных методов профилактики панкреолитиаза не разработано. Уменьшить вероятность формирования камней при наличии семейной предрасположенности можно путем соблюдения специальной диеты, отказа от алкоголя и курения, контроля состояния фосфорно-кальциевого обмена. Своевременное лечение хронического воспалительного процесса в двенадцатиперстной кишке, желчевыводящих путях, поджелудочной железе также поможет предупредить образование конкрементов поджелудочной железы.
Источник
