Увеличена головка поджелудочной железы до 4 см
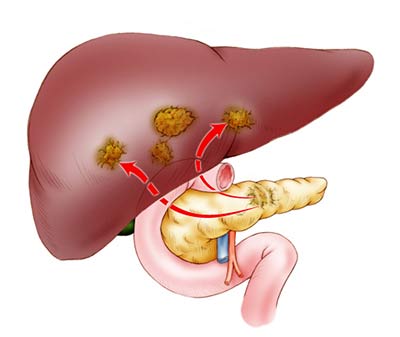
Одним из важнейших органов пищеварительной и эндокринной систем организма человека является поджелудочная железа. Она располагается позади желудка на задней брюшной стенке, а когда человек лежит, орган оказывается прямо под желудком (отсюда и название — поджелудочная).
Поджелудочная железа условно делится на головку, тело и хвост.
Этот орган выполняет ряд важнейших для жизни функций:
- Участвует в переваривании белковой, углеводной и жирной пищи;
- Вырабатывает глюкагон и инсулин;
- Регулирует углеводный обмен;
- Вырабатывает панкреатический сок, необходимый для нормального пищеварения.
Одной из распространенных медицинских проблем, с которыми сталкиваются и взрослые, и дети, является увеличение поджелудочной железы. В чем причины увеличения органа?
Почему поджелудочная железа увеличена
Увеличение органа может говорить о серьезных заболеваниях в организме взрослого или ребенка.
Главная опасность состоит в том, что самостоятельно выявить этот патологический процесс невозможно, поскольку определить увеличение при пальпации не удастся, ведь орган расположен глубоко внутри тела, а симптомы порой выражаются слабо и человек просто не обращает на них внимания.
Поджелудочная железа может быть увеличена тотально, когда изменяются в размерах все ее части (головка, хвост и тело) или же локально, когда увеличивается лишь одна ее часть.
Симптомы заболевания отличаются между собой в зависимости от того, какая именно часть органа поражена. Так, если поджелудочная железа увеличивается в головке, то соседствующая с нею двенадцатиперстная кишка вызывает запоры или кишечную непроходимость.
Заболевание также заявляет о себе такими симптомами, как тошнота, рвота, боли в верхней части живота — от легкого жжения до мучительной ноющей. Иногда боли отдают в левую руку и поясницу с левой стороны. Симптомы болезни часто выражаются повышением температуры тела, лихорадкой. Если заболевание влечет за собой поражение печени, больного беспокоят горький привкус во рту, отрыжка, изжога, диарея без примесей.
Спровоцировать тотальное увеличение органа может острый панкреатит или обострение хронического.
Причинами этого являются такие факторы:
- Муковисцидоз — генетическое системное наследственное заболевание;
- Различные травмы брюшной области;
- Наследственность;
- Воспаление двенадцатиперстной кишки, язва;
- Аутоиммунные заболевания;
- Нарушения кровотока;
- Интоксикации из-за приема лекарственных средств или алкоголя (увеличивается печень);
- Инфекционные заболевания, например, грипп, гепатит С, сепсис.
Причинами локального увеличения поджелудочной железы могут являться кишечные заболевания или же панкреатит, если воспаление распространяется в конкретной зоне органа.
Вызвать увеличение хвоста органа могут такие причины:
- Абсцесс — скопление гнойного содержимого в капсуле;
- Камни в протоках;
- Объемные злокачественные опухоли;
- Раковая опухоль, аденома;
- Образование опухоли (псевдокисты) — полости с жидкостью, образованной соседними тканями;
- Доброкачественные опухоли.
Причины, по которым увеличивается головка органа, чаще всего заключаются в следующих проблемах:
- Рубец или опухоль сосочка двенадцатиперстной кишки;
- Камень в протоке;
- Наличие раковых клеток;
- Воспалительные процессы в двенадцатиперстной кишке;
- Псевдокиста.
У ребенка заболевание может возникнуть в любом возрасте, но, как правило, оно проявляется у юных пациентов в критические периоды жизни.
Подвержены панкреатиту, который влечет за собою увеличение поджелудочной железы, дети в такие жизненные периоды:
- Начало прикорма в младенчестве;
- Прорезывание зубов;
- Поступление в садик и школу;
- Переходный подростковый возраст.
Причины появления недуга у ребенка могут заключаться в чрезмерных физических нагрузках, травмах туловища, пищевых отравлениях, последствиях приема антибиотиков, врожденных патологиях.
Как у ребенка, так и у взрослого причиной недуга нередко является некачественное питание: значительные промежутки между приемами пищи, употребление большого количества жирных, копченых, жареных, мучных продуктов, злоупотребление фастфудом.
Лечение
Узнать, что поджелудочная железа увеличена, можно только путем глубокого обследования организма. При подозрениях на заболевание врач направляет больного на ультразвуковое исследование брюшной полости, назначает анализ мочи, биохимический анализ крови и только после этого назначает лечение. Очень важно вовремя выяснить причины заболевания.
Если пациент жалуется на такие симптомы, как тошнота, диарея, лихорадка, его госпитализируют сразу.
Лечение недуга напрямую зависит от того, какие причины его спровоцировали. Например, при наличии камней в протоках показано хирургическое вмешательство. При подозрении на опухоль больного направляют на консультацию к онкологу.
Лечение увеличенной поджелудочной железы у ребенка или взрослого включает такие методы:
- Прием искусственных ферментов для улучшения работы пищеварительного тракта;
- Прием гормональных препаратов и блокаторов гистаминовых рецепторов для снижения секреторной активности поджелудочной.
В обязательном порядке при лечении заболевания пациенту назначается специальная строгая диета.
Если среди симптомов основного заболевания нет нарушений работы желудочно-кишечного тракта, больному назначают диету №5 (еще ее называют диетой по Певзнеру).
Основными принципами диеты Певзнера являются:
- Дробное питание. Количество приемов пищи должно варьироваться от пяти до шести — три основные трапезы и один-два перекуса (не всухомятку);
- Доминировать в рационе должны продукты, содержащие пектин и клетчатку (овощные рагу, нежирные супы, каши, обезжиренные молочные продукты, запеченные фрукты);
- Вся еда должна быть оптимальной теплой температуры. Холодные и горячие блюда есть строго запрещается;
- Употребление твердой пищи необходимо свести к минимуму. Рекомендуется кушать протертые супы, мясо в виде паштета (обязательно — домашнего приготовления, без специй), слизистые каши, кисель;
- Количество жиров в ежедневном меню важно строго ограничить в пользу белковой и углеводной пищи.
Также диета предполагает полный отказ от алкоголя (пива в том числе), газировки, жареных, маринованных, копченых, острых блюд, фастфуда. К выбору овощей и фруктов также необходимо подходить избирательно — лук, щавель, чеснок, бобовые, грибы, редис нужно вычеркнуть из рациона совсем, поскольку они могут вызвать усиление симптомов недуга. Нежелательно также употреблять большое количество цитрусовых, кислых фруктов.
Основой ежедневного меню должны быть бульоны и протертые супы на диетическом мясе (например, куриной грудке) или овощах. Допускается также употребление тушеной или вареной рыбы нежирных сортов. Количество молочных продуктов не должно превышать 200 мл в сутки.
Хлеб рекомендуется есть немного подсушенный, а мучные изделия следует выбирать несдобные.
Заболевшим сладкоежкам в период лечения придется отказаться от фабричных сладостей — конфет, тортов, пирожных и эклеров. Допустимо лакомиться только полезными сладостями — вареньем, мармеладом, зефиром, медом и пастилой. Впрочем, даже такими вкусностями увлекаться не стоит.
Проводить лечение заболевания необходимо только под строгим контролем грамотного врача, в точности выполняя все его рекомендации. Использовать для лечения народные средства или следовать советам людей, не являющихся специалистами, нельзя, поскольку это может негативно отразиться на дальнейшем состоянии больного.
Профилактика увеличения поджелудочной железы
Чтобы минимизировать вероятность возникновения заболевания, необходимо отказаться от вредных привычек — курения, частого употребления алкогольных напитков. Важно исключить из рациона жирные и острые продукты, еду быстрого приготовления, сухомятку. Необходимо вовремя начинать лечение основных причин увеличения поджелудочной железы, чтобы предупредить появление осложнений.
При возникновении первых же симптомов следует как можно быстрее обращаться за консультацией к терапевту, который проведет диагностику, выяснит причины болезни и назначит правильное лечение.
Материалы, размещённые на данной странице, носят информационный характер и предназначены для образовательных целей. Посетители сайта не должны использовать их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остаётся исключительной прерогативой вашего лечащего врача.
Источник
Поджелудочная железа имеет длину примерно 15 см и анатомически состоит из трех частей: головки, тела и хвоста. Головка находится в правой верхней части живота, на уровне первых двух поясничных позвонков. Ее охватывает двенадцатиперстная кишка.
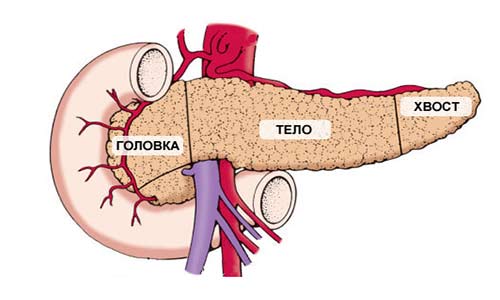
Основная функция поджелудочной железы — выработка пищеварительных ферментов. Проток железы выходит из ее головки, затем соединяется с холедохом — главным желчным протоком — и вместе они впадают в двенадцатиперстную кишку.
Кроме того, в поджелудочной железе есть эндокринные клетки, которые вырабатывают гормоны. Самый известный из них — инсулин.
Какие виды рака могут возникать в головке поджелудочной железы?
В 60–70% случаев рак поджелудочной железы возникает в ее головке. Более 80% опухолей представляют собой аденокарциномы. Они развиваются из клеток, которые выстилают протоки железы.
Реже встречаются кистозные опухоли. В большинстве случаев кисты поджелудочной железы носят доброкачественный характер, но в некоторых случаях в них обнаруживаются раковые клетки. Установить точный диагноз помогает биопсия.
Если опухоль происходит из клеток, продуцирующих фермент, ее называют ацинарно-клеточным раком. Обычно он диагностируется в более молодом возрасте, медленно растет и имеет более благоприятный прогноз.
Редко встречаются опухоли из эндокринных клеток: инсулиномы, глюкагономы, гастриномы, соматостатиномы.
Стадии рака головки поджелудочной железы
На стадии I опухоль имеет размеры не более 4 см и находится в пределах органа, не распространяется в соседние структуры и лимфоузлы. Выделяют подстадии IA (опухоль менее 2 см) и IB (опухоль 2–4 см).
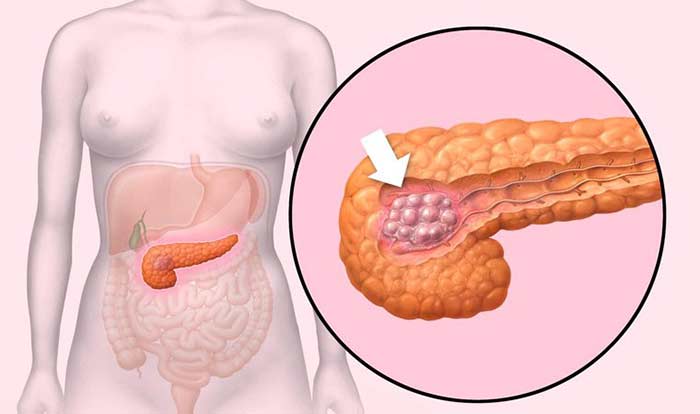
На стадии II опухоль более 4 см в диаметре (подстадия IIA), либо она имеет любой размер, но при этом распространяется в соседние органы (желчный проток, двенадцатиперстную кишку), лимфоузлы (подстадия IIB). При этом процесс не затрагивает крупные кровеносные сосуды.
Если опухоль поражает большее количество лимфатических узлов, прорастает в соседние органы и крупные кровеносные сосуды, но при этом отсутствуют отдаленные метастазы, диагностируют III стадию рака головки поджелудочной железы.
При IV стадии имеются отдаленные метастазы.
Факторы риска
Нормальная клетка становится раковой, когда в ней происходят определенные мутации. Зачастую невозможно точно сказать, что именно привело к изменениям в ДНК, таким образом, причины рака головки поджелудочной железы неизвестны. Ученые знают лишь о факторах риска — различных внешних воздействиях и состояниях организма, при которых повышается вероятность заболевания:
- Вредные привычки: курение (повышает риск примерно на 20%), алкоголь.
- Низкая физическая активность и избыточная масса тела.
- Рацион питания с преобладанием красного и обработанного мяса, с низким содержанием фруктов и овощей.
- Семейная история (близкие родственники, у которых был диагностирован рак головки поджелудочной железы), некоторые генетические дефекты и наследственные синдромы.
- Хронический панкреатит.
- Заболевания желудка: инфекция Helicobacter pylori, язвенная болезнь.
- Вирусный гепатит.
- Есть данные в пользу того, что риски повышают заболевания зубов и десен.
Симптомы рака головки поджелудочной железы
На ранних стадиях опухоль, как правило, не проявляет себя. Затем возникают некоторые симптомы, но они неспецифичны, чаще всего они указывают на какое-либо иное заболевание.
Наиболее характерным проявлением рака головки поджелудочной железы является желтуха. Именно она зачастую становится первым симптомом, с которым пациент обращается к врачу. Рядом с головкой железы находится желчный проток. По мере роста опухоль сдавливает его, нарушая отток желчи. В итоге токсичный продукт распада гемоглобина — билирубин — не выводится в кишечник, а поступает в кровь. Это приводит к тому, что кожа и белки глаз приобретают желтоватый цвет, беспокоит зуд.
Так как билирубин в составе желчи не выводится в кишечник, стул становится светлым. Моча, напротив, темнеет.
Другие возможные симптомы: боль в животе, тошнота и рвота, снижение веса, нарушение пищеварения, тромбоз глубоких вен ноги, повышение температуры тела. В редких случаях из-за опухоли разрушаются эндокринные клетки, которые производят инсулин. Повышается уровень сахара в крови, развивается сахарный диабет.
Методы диагностики. Скрининг
Обычно, если появились симптомы, это говорит о том, что опухоль уже проросла за пределы поджелудочной железы. Зачастую именно на этом этапе пациенту устанавливают диагноз. В настоящее время нет рекомендованных скрининговых исследований, которые помогали бы диагностировать заболевание на ранних бессимптомных стадиях.
Обычно в первую очередь врач назначает пациенту УЗИ органов брюшной полости, как самый быстрый, доступный, безопасный и неинвазивный метод диагностики. Более информативные исследования — КТ и МРТ, они помогают выявить опухоль поджелудочной железы, узнать, распространился ли рак в соседние органы и регионарные лимфоузлы.
Для оценки состояния желчных протоков применяют холангиопанкреатографию. Для этого в протоки вводят рентгеноконтрастное вещество эндоскопически, через двенадцатиперстную кишку, либо с помощью иглы через кожу, после чего выполняют рентгенограммы.
Обнаружить метастазы помогает ПЭТ-сканирование. Во время процедуры в организм вводят безопасное радиоактивное вещество, которое накапливается в раковых клетках и делает их видимыми на специальных снимках.
Наиболее точный метод диагностики рака головки поджелудочной железы — биопсия. Опухолевую ткань для цитологического и гистологического исследования можно получить разными способами:
- С помощью иглы через кожу, под контролем КТ или ультразвука.
- Во время лапароскопии.
- Во время эндоскопического УЗИ: исследования, при котором ультразвуковой датчик находится на конце эндоскопа, введенного в двенадцатиперстную кишку.
- Во время холангиопанкреатографии.
Лечение рака головки поджелудочной железы
Основной метод лечения рака головки поджелудочной железы — хирургический. В некоторых случаях хирург может удалить только головку поджелудочной железы вместе с частью тонкой кишки и/или желудка, желчным пузырем и общим желчным протоком. Затем тело и хвост железы подшивают к тонкой кишке, после чего они могут и дальше выполнять свои функции.
В некоторых случаях приходится удалять всю железу. После такой операции придется всю жизнь принимать ферменты и вводить инсулин.
Рак поджелудочной железы отвечает на химиотерапию и лучевую терапию. Их назначают в качестве адъювантного (для предотвращения рецидива после операции) или неоадъювантного (для сокращения размеров опухоли перед хирургическим вмешательством, перевода неоперабельного рака в операбельный) лечения. Если опухоль неоперабельна, лучевая терапия и химиотерапия становятся основными видами лечения.
У некоторых пациентов возможно применение таргетного препарата эрлотиниба (Тарцева). Он блокирует EGFR — белок-рецептор, который заставляет раковые клетки размножаться.

При неоперабельном раке головки поджелудочной железы облегчить симптомы и улучшить состояние пациента помогает паллиативная хирургия:
- При нарушении оттока желчи проводят стентирование желчного протока или отсекают его выше места блока и соединяют с двенадцатиперстной кишкой (такая операция называется холедохоеюностомией).
- При нарушении проходимости двенадцатиперстной кишки также можно установить стент. Если это невозможно, выполняют еюностомию — тощую кишку подшивают к коже и выводят наружу отверстие (еюностому). Через него пациент получает питание с помощью катетера.
Прогноз и выживаемость
Если рассматривать все стадии рака поджелудочной железы, то показатели выживаемости, согласно европейской статистике, будут выглядеть следующим образом:
- В течение года после того, как был установлен диагноз, в живых остаются 20% пациентов.
- В течение пяти лет — 5%.
- В течение десяти лет — 1%.
Прогноз наиболее благоприятен, если рак не успел распространиться за пределы органа. В таких случаях пятилетняя выживаемость составляет 7–25%.
Основная причина низкой выживаемости — поздняя диагностика опухолей поджелудочной железы.
Источник
Поджелудочная железа (pancreas) входит в пищеварительную систему человека. Она участвует в переваривании пищи (жирной, углеводистой и белковой), а также регулирует углеводный обмен в организме. Значение этого органа трудно переоценить. Возникновение патологии, либо заболевания приводит к серьезным последствиям.
Самая информативная и безопасная диагностика — это УЗИ поджелудочной железы. Эхография исследует ее форму, контуры, размеры и структуру. Чтобы повысить качество и достоверность результатов диагностики, следует выполнить некоторые правила подготовки к УЗИ поджелудочной железы. Сама процедура обследования довольно простая, а заключение врача можно получить сразу после ее окончания.
Форма железы
На УЗИ поджелудочной железы определяют ее форму и отклонения от нормы. Если у обследуемого человека нет проблем, форма будет S-образной.
В ряде случаев выявляется патология, выраженная в нарушении формы. Наиболее часто встречающиеся нарушения формы:
- кольцевидная;
- спиральная;
- расщепленная;
- добавочная (аберрантная);
- имеет удвоенные отдельные части.
Аномалии, выявленные при УЗИ поджелудочной железы, бывают изолированными дефектами самого органа или частью сложной патологии. Полную картину зачастую УЗИ-диагностика не дает, а лишь выявляет косвенные признаки, такие, как сужение или наличие дополнительного протока. Врач-диагност в таком случае рекомендует проведение других исследований для исключения или подтверждения отклонений. Надо отметить, что аномалии выявляются часто случайно во время обследования больного по поводу абсолютно других заболеваний. Некоторые выявленные дефекты существенного клинического значения для качества жизни человека не имеют, зато другие вполне могут прогрессировать и причинять в дальнейшем массу неприятностей.
В норме поджелудочная железа должна иметь форму буквы S. Если ее параметры отличаются, это говорит об изолированном дефекте органа либо о других процессах, которые оказывают влияние на поджелудочную железу
Размеры железы
Диагностика включает в себя также измерение параметров поджелудочной железы. У взрослых размеры в норме составляют 14-22 см., вес 70-80 г. Анатомически в железе выделяют:
- головку с крючковидным отростком длиной от 25 до 30 мм (передне-задний размер);
- тело от 15 до 17 мм в длину;
- хвост размером до 20 мм.
Головка охвачена двенадцатиперстной кишкой. Находится на уровне 1-го и начала 2-го поясничных позвонков. Проток поджелудочной железы (его еще называют главным, или вирсунговым протоком) имеет ровные гладкие стенки диаметром до 1 мм. в теле и 2 мм. в головке. Параметры железы могут колебаться в большую или меньшую сторону. Причем увеличиваются или уменьшаются значения составных частей или сам орган в целом.
Обследование посредством УЗИ поджелудочной железы показывает различную картину для каждого вида патологии. При протекающих воспалениях, сопровождающихся отеками, наблюдается на мониторе увеличение от головки до хвоста.
При опухолях с помощью диагностики визуализируется увеличение отдельных пораженных частей. Например, при злокачественном новообразовании поджелудочной железы в 60% случаев диагностируется рак головки. Увеличенные размеры головы превосходят 35 мм. Приблизительно в 10% диагностируется рак тела железы. При этом ультразвук выявляет увеличенные размеры тела.
Также, увеличиваются объемы тела или хвоста поджелудочной железы при образовании кист или абсцессов. Расширение протока до 3-х мм. и более происходит в большинстве случаев при панкреатите в хронической форме. При острых панкреатитах также отмечается расширение протока, но не настолько выраженно. В ряде случаев изменение диаметра вызывается новообразованиями, к примеру, опухолью в какой-либо части поджелудочной железы. Сужение протока отражается на мониторе при сдавливании снаружи. Этим фактором могут быть наличие камня, кисты, а также опухоли железы. Кроме расширения или сужения, вирсунговый проток может иметь следующие дефекты: удвоение, расщепление или деформация.
Контуры железы
Нормой считаются ровные и четко очерченные контуры всех составляющих железы: головки, тела и хвоста. Если на УЗИ поджелудочной железы очертания расплывчатые, это может говорить о наличии воспалительного процесса в органе. Но нередки случаи, когда отек вызывается расположенным рядом органом. Например, реактивный отек поджелудочной железы возникает при гастрите или язве желудка и двенадцатиперстной кишки.
При кистах и абсцессах контуры в отдельных местах выпуклые и гладкие. Неровность границ вызывают также панкреатит и опухоли. Но опухоли менее 1 см. изменяют контуры только в случаях поверхностного расположения. Изменение внешних границ при опухолях происходит при развитии крупных новообразований, свыше 1,5 см.
Если УЗИ выявляет объемное образование (опухоль, камень или кисту), в обязательном порядке специалист оценивает его контуры. Четкие очертания имеют камень или киста, а узлы новообразований, в основном, бугристые не имеют четко выраженных границ.
В норме все части органа на УЗИ имеют четкие очертания. В противном случае может возникнуть подозрение на воспалительный процесс или наличие отдельных новообразований, кист, камней. Каждое из этих инородных включений имеет собственные характеристики и различается опытным диагностом
Структура железы
При УЗИ поджелудочной железы специалист-диагност исследует ее структуру, исходя из плотности. В нормальном состоянии орган имеет зернистую структуру, среднюю плотность, сходную с плотностью печени и селезенки. На экране должна быть равномерная эхогенность с небольшими вкраплениями. Изменение плотности железы влечет за собой изменение отражения ультразвука. Плотность может увеличиваться (гиперэхогенность) или уменьшаться (гипоэхогенность).
Гиперэхогенность визуализируется, например, при наличии хронического панкреатита. При камнях или опухолях наблюдается частичная гиперэхогенность. Гипоэхогенность выявляется при острых панкреатитах, отеках и некоторых видах новообразований. При кисте или абсцессе поджелудочной железы появляются на мониторе аппарата эхонегативные участки, т.е. ультразвуковые волны в этих местах не отражаются совсем, и на экран проецируется область белого цвета. На практике часто диагностика выявляет смешанную эхогенность, совмещающую гиперэхогенные и гипоэхогенные области на фоне нормальной или измененной структуры железы.
Расшифровка результатов
После завершения обследования доктор оценивает все показатели и выдает заключение, в котором должен сделать полную расшифровку результатов УЗИ поджелудочной железы. О наличии заболевания или подозрения на него свидетельствует совокупность нескольких параметров.
Если размеры железы имеют незначительное отклонение от стандартных показателей, это не является поводом для вынесения диагноза. Расшифровка УЗИ поджелудочной железы проводится доктором сразу после диагностики, в течение 10-15 минут.
Источник
