Сок поджелудочной железы схема
Информация в этой статье или некоторых её разделах устарела. Вы можете помочь проекту, обновив её и убрав после этого данный шаблон. |
Панкреати́ческий сок — пищеварительный сок, образующийся поджелудочной железой и изливающийся в двенадцатиперстную кишку через Вирсунгиев проток и большой дуоденальный сосочек (а также через Санториниев проток и малый дуоденальный сосочек). Так как П. сок заключает в себе все ферменты, необходимые для переваривания органических составных частей пищи — белков, крахмалистых веществ и жиров, то он играет важную роль в пищеварении.
История изучения[править | править код]
Корвизар первый доказал присутствие в П. сокe фермента, превращающего белки в пептоны; Валентин указал на диастатический фермент, превращающий крахмал в виноградный сахар, а Клод Бернар — на фермент, омыливающий жиры, т. е. расщепляющий их на глицерин и жирные кислоты. Последующим исследованиям удалось выделить из П. сока эти ферменты в изолированном виде или путём частичного осаждения, или путём извлечения их различными растворителями.
Получение[править | править код]
Чистый П. сок добывается у животных (собак) через искусственные фистулы (т. е. в выводной проток поджелудочной железы вставляется трубочка, через которую временно вытекает сок, это временные фистулы; или же устраивают постоянную фистулу, выводя наружу устье Вирсунгиева протока в двенадцатиперстной кишке и вшивая его в рану брюшной стенки, с которой он совершенно срастается; постоянные фистулы доставляют более нормальный сок, нежели временные) или же делают водные настои поджелудочной железы, обладающие теми же пищеварительными свойствами, хотя и в более слабой степени.
Состав[править | править код]
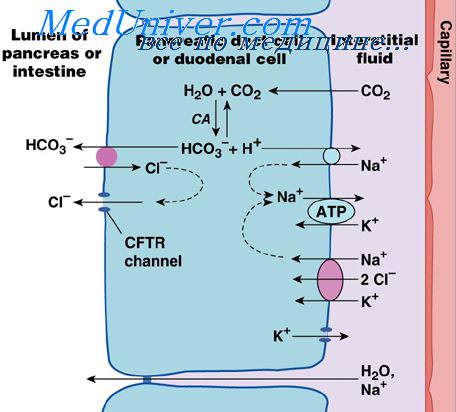
П. сок, в противоположность желудочному соку, представляет собой жидкость с резко щелочной реакцией, что способствует его активности. Содержащиеся в соке ферменты способствуют перевариванию компонентов пищи. Сок содержит амилазу, липазу, панкреатическую эластазу, нуклеазу, карбоксипептидазу, трипсиноген, химотрипсиноген.
Амилаза поджелудочной железы похожа на альфа-амилазу (птиалин) слюны; но действует она энергичнее и способна превращать в сахар не только варёный, но и сырой крахмал. Изменение активности этого фермента в крови может свидетельствовать о поражении поджелудочной железы.
Панкреатическая липаза ведет к образованию мыла, так как жирная кислота, которая является продуктом этого расщепления, взаимодействует с щелочами в кишечном канале и дает мыло, играющее важную роль в эмульгировании жира, т. е. в физическом его раздроблении на мельчайшие капельки, что необходимо для всасывания жира, т. е. для его усвоения. Присутствие этого жира легко доказывается следующим опытом: если смочить нейтральным оливковым маслом синюю лакмусовую бумажку и приложить её к поверхности разреза П. железы, то бумажка покрывается красными точками, указывающими на развитие в этих местах бумаги кислой реакции вследствие образования жирной олеиновой кислоты. Фермент этот очень нестойкий и быстро теряет активность в присутствии кислот, так что накопление жирных кислот в среде ингибирует его активность.
Фермент, превращающий белки в пептоны был назван Кюне трипсином; он действует в щелочных растворах (в 1 % растворе углекислого натра). Белок, под влиянием этого фермента, распадается на пептиды, превращаясь постепенно в пептон, который почти не отличается по своим свойствам от обыкновенных пептонов, образуемых желудочным соком. Но кроме пептона белок при П. пищеварении распадению на лейцин и тирозин (от 4 до 10 %). Этот фермент обладает специфичностью и разрушает пептидные связи,образованные основными аминокислотами – лизином и аргинином.
Трипсин не продуцируется непосредственно клетками железы, а образуется из профермента (зимогена), называемого трипсиногеном, который образуется за счет ограниченного протеолиза под действием фермента энтеропептидазы. Зернистый пояс клеток П. железы и состоит из энмогена, образующегося из прозрачного пояса клеток в особенности во время покоя железы. При продолжительной работе железы этот зернистый пояс уменьшается вследствие превращения зимогена в трипсин, удаляемый из клетки.
Ферменты секретируются клетками поджелудочной в неактивном состоянии, в виде проферментов, что предупреждает переваривание самой поджелудочной. Их активация происходит в просвете кишечника. В случае преждевременной активации энзимов развивается тяжелое заболевание – острый панкреатит.
Кроме ферментов в состав панкреатического сока входят бикарбонаты, которые определяют его щелочную среду (7,5 – 8,8). В соке также содержатся хлориды натрия, калия и кальция, сульфаты и фосфаты.
Регуляция[править | править код]
Выделение П. сока совершается под давлением в 225 мм водяного столба (в протоке) и представляет следующие особенности: натощак и при голоде сок не выделяется; выделение начинается спустя некоторое время после приема пищи, быстро достигает своего максимума, затем падает и спустя 9—10 часов от начала приема пищи вновь возрастает, чтобы затем дать постепенное уменьшение. Отделение сока, очевидно, находится под влиянием нервной системы; деятельное состояние железы сопровождается усиленным приливом к ней крови — кровеносные сосуды её расширяются и все кровообращение в ней усиливается и ускоряется. Кроме того, не подлежит теперь сомнению, что деятельность железы управляется особыми отделительными нервами, из которых одни, как блуждающий нерв, ускоряют и усиливают отделение (Павлов), а другие задерживают его (Попельский). Раздражение продолговатого мозга усиливает выделение П. сока (Гейденгайн). При рвоте отделение сока прекращается, также как и после введения в организм атропина. Пилокарпин же, наоборот, усиливает отделение сока. Нормальным стимулом к выделению П. сока служит выделение кислого желудочного сока, который, раздражая стенки желудка, вызывает рефлекторно выделение П. сока. В этом рефлексе особенно деятельная роль выпадает на долю соляной кислоты желудочного сока, так как нейтрализованный желудочный сок не обладает этой способностью вызывать отделение П. сока. Пептоны желудочного пищеварения также обладают способностью вызывать раздражением стенок желудка отделение П. сока. Таким образом желудочное пищеварение служит естественным стимулом к отделению и П. сока. Bce кислые напитки также способствуют отделению П. сока. Маленькие порции алкоголя, по-видимому, усиливают отделение П. сока. Секреция панкреатического сока так же регулируется гормонами – секретином и холецистокинином, которые образуются клетками слизистой оболочки двенадцатиперстной кишки в ответ на кислую еду, белки, жиры, витамины.
Удаление П. железы приводит к резкому нарушению усвоения жиров и крахмалистых веществ. Однако животные погибают не от этих расстройств пищеварения, а от развивающегося у них сахарного диабета, являющегося результатом нарушения усвоения глюкозы, а также всех видов обмена (Меринг и Минковский). Это происходит вследствие того, что поджелудочная железа так же вырабатывает, гормоны (в частности – инсулин), которые поступают в кровь и поддерживающие нормальное усвоение глюкозы в теле.
Литература[править | править код]
- Панкреатический сок // Энциклопедический словарь Брокгауза и Ефрона : в 86 т. (82 т. и 4 доп.). — СПб., 1890—1907.
Источник
Оглавление темы “Топографическая анатомия поджелудочной железы.”:
- Поджелудочная железа. Топография поджелудочной железы. Проекция поджелудочной железы.
- Размеры поджелудочной железы. Форма поджелудочной железы. Протоки поджелудочной железы.
- Синтопия поджелудочной железы. Расположение поджелудочной железы. Топографическая анатомия поджелудочной железы.
- Отношение поджелудочной железы к брюшине. Кровоснабжение поджелудочной железы.
- Венозный отток от поджелудочной железы. Лимфоотток поджелудочной железы. Иннервация поджелудочной железы.
Поджелудочная железа. Топография поджелудочной железы. Проекция поджелудочной железы.
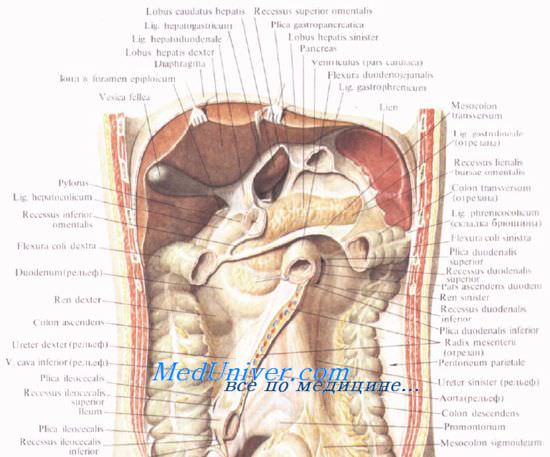
Поджелудочная железа расположена в забрюшинном пространстве ретроперитонеально, позади желудка и сальниковой сумки, в верхней половине живота. Основная масса железы выделяет секрет через выводные протоки в двенадцатиперстную кишку; меньшая часть железы в виде так называемых островков Лангерганса (insulae pancreatiсае [Langerhans]) относится к эндокринным образованиям и выделяет в кровь инсулин, регулирующий содержание сахара в крови.
Поджелудочную железу относят к верхнему этажу брюшинной полости, поскольку функционально и анатомически она связана с двенадцатиперстной кишкой, печенью и желудком.
Поджелудочную железу разделяют на три отдела: головку, тело и хвост. Выделяют также участок между головкой и телом — шейку железы.
Топография поджелудочной железы. Проекция поджелудочной железы.
На переднюю брюшную стенку поджелудочная железа проецируется в эпигастральной, частично в пупочной и в левой подреберной областях. Верхний край поджелудочной железы проецируется на переднюю брюшную стенку по линии, проходяшей справа налево через середину расстояния между мечевидным отростком и пупком (уровень тела I поясничного позвонка). При этом правая часть линии лежит несколько ниже горизонтали, а левая — выше.
В целом можно сказать, что по отношению к горизонтальной плоскости поджелудочная железа чаще расположена косо: головка железы лежит ниже, а тело и хвост — выше.
Размеры поджелудочной железы. Форма поджелудочной железы. Протоки поджелудочной железы.
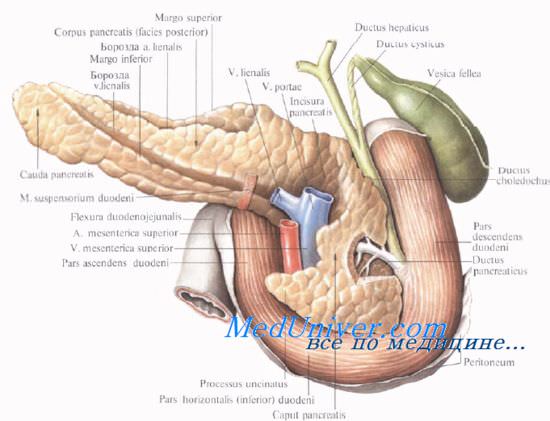
Форма поджелудочной железы чаще вытянутая. В среднем длина поджелудочной железы равна 16—17 см. Головка ее наиболее широкая (до 5 см) и толстая (1,5—3,5 см). Тоньше и уже она в хвостовой части (примерно 2×2 см). Капсулы pancreas не имеет, благодаря чему резко бросается в глаза ее дольчатое строение. Однако тело pancreas имеет фасциальный покров на задней поверхности; головка железы имеет фасциальный покров и спереди, и сзади.
Выводная система поджелудочной железы начинается с мелких дольковых протоков, которые впадают в основной и добавочный протоки.
Проток поджелудочной железы, ductus pancreaticus, или вирсунгов проток [Wirsung], идет от хвоста к головке железы, располатаясь в хвосте и теле на середине высоты и на равном расстоянии от передней и задней поверхности железы, в головке — ближе к ее задней поверхности. Диаметр протока равен 2 мм в хвосте, 2—3 мм — в теле и 3—4 мм — в головке железы. В области большого дуоденального (фатерова) сосочка он соединяется с ductus choledochus или открывается самостоятельно.
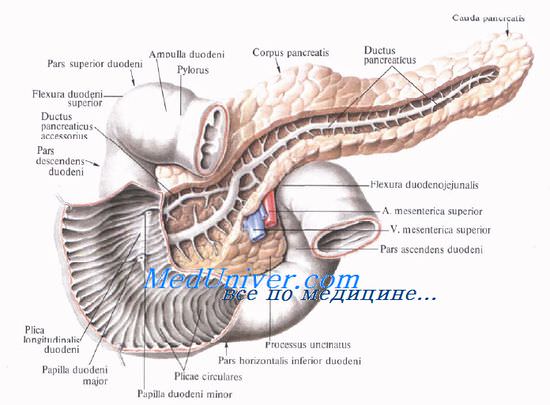
Проток поджелудочной железы у места соединения с ductus choledochus имеет собственный гладкомышечный сфинктер, m. sphincter ductus pancreatici, сфинктер Одди [Oddi], функционирующий совместно со сфинктером печеночно-поджелуд очной ампулы [Vater]. Все сфинктеры общего желчного протока и протока поджелудочной железы называют также четырехкомпонентным сфинктером Бой-дена [Boyden].
В результате деятельности этого сфинктера в двенадцатиперстную кишку поступает только поджелудочный сок или поджелудочный сок и желчь вместе.
Добавочный проток поджелудочной железы, ductus pancreaticus accessorius [Santorini], располагается выше основного и соединяется с главным протоком в головке на расстоянии 2,5—3,5 см от устья последнего.
Однако почти в трети случаев добавочный проток открывается в двенадцатиперстную кишку самостоятельно, на papilla duodeni minor [Santorini], который располагается выше большого сосочка.
Видео анатомии поджелудочной железы
Синтопия поджелудочной железы. Расположение поджелудочной железы. Топографическая анатомия поджелудочной железы.
Головку поджелудочной железы охватывает сверху, снаружи и снизу двенадцатиперстная кишка, прочно фиксируя ее вместе с общим желчным и поджелудочными протоками.
Позади головки поджелудочной железы наиболее кнаружи располагается нижняя полая вена. Кнутри от нее, прилегая к головке или в ее толще, проходит ductus choledochus. Рядом с ним располагается v. mesenterica superior, затем одноименная артерия. Эти сосуды лежат в incisura pancreatis.
Выйдя из-под нижнего края поджелудочной железы, верхние брыжеечные сосуды ложатся на переднюю поверхность горизонтальной или восходящей части двенадцатиперстной кишки. Верхние брыжеечные сосуды и нижнюю полую вену разделяет расположенный на нижнем крае головки крючковидныи отросток, processus uncinatus [Winslow].
Позади головки поджелудочной железы происходит слияние верхней брыжеечной и селезеночной вен, в результате чего образуется воротная вена, v. portae.

Опухоли головки поджелудочной железы могут сдавить воротную вену, в результате чего возникает портальная гипертензия, сопровождающаяся определенным симптомокомплексом: резким увеличением селезенки (спленомегалией), скоплением жидкости в брюшинной полости (асцитом) и кровотечением из расширенных вен в области портокавальных анастомозов. К уже известным анастомозам на передней брюшной стенке и в области пищеводно-кардиального соединения следует добавить и портокаваль-ные анастомозы в области прямой кишки (о них речь пойдет ниже). Опухоль может сдавить и расположенный рядом ductus choledochus, что проявляется развитием механической желтухи.
Иногда головка поджелудочной железы располагается ниже брыжейки, тогда она может прилегать к брюшине в области sinus mesentericus dexter. В этом случае спереди от нее лежат петли тонкой кишки и правая часть поперечной ободочной кишки.
Тело поджелудочной железы представляет среднюю, наибольшую часть органа. На передней поверхности тела расположен выступающий вперед сальниковый бугор, tuber omentale. Передняя поверхность тела поджелудочной железы прилегает к заднему листку париетальной брюшины, являющейся задней стенкой сальниковой сумки, а через нее — к задней стенке желудка. Сальниковый бугор часто располагается вблизи нижней поверхности правой доли печени.
У верхнего края тела поджелудочной железы располагается truncus coeliacus. По верхнему краю тела в правой его части идет a. hepatica communis, а влево позади верхнего края железы или вдоль него, иногда заходя на переднюю поверхность, располагается селезеночная артерия, a. splenica (lienalis), направляющаяся к селезенке.
Позади тела поджелудочной железы, ниже артерии, располагается v. splenica (lienalis), образующая углубление в ткани железы. Несколько глубже позади тела и хвоста железы располагаются почечные и нижние надпочечные сосуды, левая почка и надпочечник.
Нижний край поджелудочной железы прилегает к брыжейке поперечной ободочной кишки. Снизу к телу прилегает flexura duodenojejunalis.
Слева, к хвосту поджелудочной железы, прилегает flexura coli sinistra.
Отношение поджелудочной железы к брюшине. Кровоснабжение поджелудочной железы.
Брюшина покрывает переднюю и нижнюю поверхности поджелудочной железы, задняя поверхность железы совершенно лишена брюшины. Брюшинные связки представляют собой складки брюшины при ее переходе на переднюю поверхность органа с соседних областей.
У верхнего края поджелудочной железы располагаются две упомянутые выше складки: желудочно-поджелудочная и печеночно-поджелудочная. Поджелудочно-селезеночная, lig. pancreaticosplenicum, и поджелудочно-ободочная, lig. pancreaticocolicum, связки являются участками желудочно-селезеночной и диафрагмально-селезеночной связок.
Хвост поджелудочной железы иногда покрыт брюшиной со всех сторон, что бывает связано с наличием хорошо выраженной lig. pancreaticosplenicum. В этом случае хвост обладает определенной подвижностью.
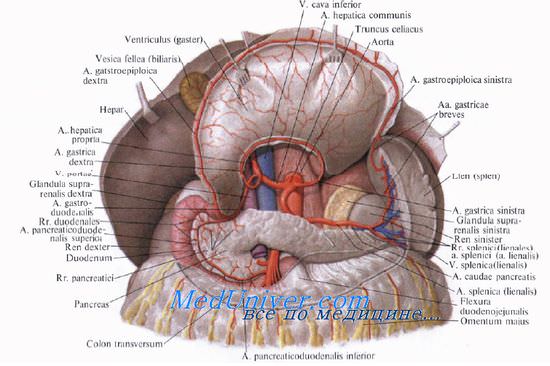
Кровоснабжение поджелудочной железы
Кровоснабжают поджелудочную железу ветви общей печеночной, селезеночной и верхней брыжеечной артерий. Сверху к головке железы подходит a. gastroduodenalis, от которой отходит а. pancreaticoduodenalis superior, дающая переднюю и заднюю ветви.
A. pancreaticoduodenalis inferior начинается обычно от верхней брыжеечной артерии или от ее ветви. Она также делится на переднюю и заднюю ветви. Верхние и нижние панкреатодуоденальные артерии анастомозируют друг с другом, образуя артери&чьные дуги, от которых отходят ветви к головке поджелудочной железы и к двенадцатиперстной кишке.
От селезеночной артерии и реже от общей печеночной отходит относительно крупная большая поджелудочная артерия, а. рапсrеatica magna, которая позади тела железы идет к ее нижнему краю, где делится на правую и левую ветви. Кроме этой артерии, к хвосту и телу железы от a. splenica (lienalis) отходят rr. pancreatici.
Учебное видео анатомии чревного ствола и его ветвей
Венозный отток от поджелудочной железы. Лимфоотток поджелудочной железы. Иннервация поджелудочной железы.
Отток венозной крови от поджелудочной железы происходит непосредственно в воротную вену и ее главные притоки: vv. splenica (lienalis) et mesenterica superior. Вены сопровождают верхние и нижние панкреатодуоденальные артерии и тоже образуют дуги на передней и задней поверхности головки поджелудочной железы.
Лимфоотток от поджелудочной железы происходит сначала в пилорические, верхние и нижние панкреатодуоденальные, верхние и нижние поджелудочные, а также селезеночные узлы. Затем лимфа направляется в чревные узлы.
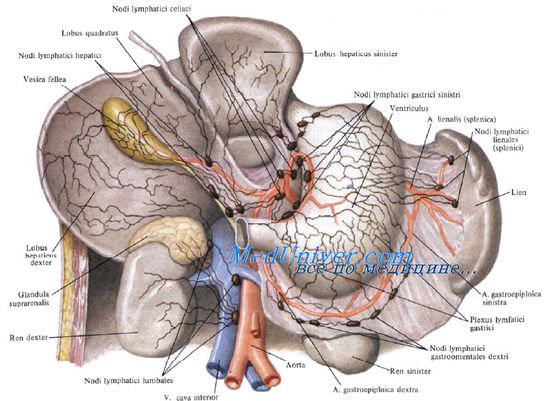
Иннервируют поджелудочную железу ветви нескольких сплетений: чревного, печеночного, верхнебрыжеечного, селезеночного и левого почечного.
Нервы к поджелудочной железе подходят большей частью вместе с сосудами, образуя на поверхности и внутри железы единое нервное сплетение (plexus pancreaticus). Оно представляет собой мощную рефлексогенную зону, раздражение которой может вызвать шоковое состояние.
Видео урок топографической анатомии и оперативной хирургии брюшной полости. Кишечные швы
– Вернуться в оглавление раздела “Топографическая анатомия и оперативная хирургия живота”
Редактор: Искандер Милевски. Дата последнего обновления публикации: 11.9.2020
Источник
Регуляция секреции поджелудочной железы. Этапы панкреатической секрецииПоявление панкреатической секреции обусловлено тремя важными основными стимулами. Первые два стимула (ацетилхолин и холецистокинин) стимулируют ацинарные клетки поджелудочной железы, вызывая продукцию большого количества панкреатических пищеварительных ферментов и, соответственно, небольших количеств воды и электролитов, сопутствующих ферментам. Без воды большинство ферментов временно сохраняются в ацинусах и протоках до тех пор, пока не образуется более жидкий секрет, который может поступить в двенадцатиперстную кишку. Секретин в противоположность первым двум основным стимулам вызывает секрецию эпителием протоков поджелудочной железы большого количества водного раствора бикарбоната натрия. Усиливающие эффекты различных стимулов. Когда различные стимулы панкреатической секреции возникают одновременно, общая секреция гораздо больше, чем сумма секретов, вызванных каждым из них по отдельности, поэтому говорят, что разные стимулы усиливают друг друга. Таким образом, панкреатическая секреция является обычно результатом действия не одного, а комбинированных влияний перемноженных основных стимулов.
Фазы панкреатической секрецииПанкреатическая секреция аналогично желудочной секреции проходит три фазы: мозговую, желудочную и кишечную. В течение желудочной фазы продолжается нервная стимуляция ферментной секреции, составляя еще другие 5-10% панкреатических ферментов, выделяемых после приема пищи. Но опять только малые количества достигают двенадцатиперстной кишки из-за продолжающегося недостатка значимой секреции жидкости. Кишечная фаза. После того, как химус покидает желудок и поступает в тонкий кишечник, панкреатическая секреция становится обильной, главным образом в ответ на гормон секретин. Секретин стимулирует секрецию значительного количества ионов бикарбоната. Нейтрализация кислого химуса из желудка. Секретин представляет собой полипептид, содержащий 27 аминокислот (молекулярная масса около 3400). Он присутствует в слизистой двенадцатиперстной кишки и тощей кишки в неактивной форме просекретина в так называемых S-клетках. Когда кислый химус с рН менее 4,5-5,0 поступает в двенадцатиперстную кишку из желудка, это вызывает выделение дуоденальный слизи и активацию секретина, который затем абсорбируется в кровь. Единственной действительно важной составляющей химуса является соляная кислота желудка, которая вызывает выброс секретина. Секретин, в свою очередь, вызывает секрецию поджелудочной железой большого количества жидкости, содержащей высокую концентрацию иона бикарбоната (вплоть до 145 мэкв/л), но низкую концентрацию ионов хлора. Механизм образования секретина является особенно важным по двум причинам: (1) секретин начинает высвобождаться из слизистой тонкого кишечника, когда рН дуоденального содержимого падает ниже 4,5-5,0; (2) выброс секретина резко увеличивается, когда рН падает до 3,0. Это немедленно вызывает обильную секрецию панкреатического сока, содержащего существенное количество бикарбоната натрия. Конечным итогом является следующая реакция в двенадцатиперстной кишке: Затем угольная кислота немедленно диссоциирует на двуокись углерода и воду. Углекислый газ абсорбируется в кровь и выводится через легкие, оставляя нейтральный раствор хлорида натрия в двенадцатиперстной кишке. Таким способом немедленно нейтрализуется кислое содержимое, опорожняющееся в двенадцатиперстную кишку из желудка. Слизистая тонкой кишки не может противостоять переваривающему действию кислого желудочного сока, и это является существенным защитным механизмом, предотвращающим развитие дуоденальных язв. Секреция иона бикарбоната поджелудочной железой обеспечивает подходящий рН для работы панкреатических пищеварительных ферментов, действие которых оптимально в слабощелочной или нейтральной среде при рН от 7,0 до 8,0. К счастью, рН секреции натрия бикарбоната в среднем равняется 8,0. Холецистокинин и его вклад в регуляцию секреции пищеварительных ферментов поджелудочной железы. Присутствие пищи в верхнем отделе тонкого кишечника вызывает также выделение из I-клеток, находящихся в слизистой двенадцатиперстной кишки и верхней части тощей кишки, второго гормона — холецистокинина. Это полипептид, содержащий 33 аминокислоты. Такое выделение холецистокинина происходит в результате присутствия протеоз, пептонов (продуктов частичного переваривания белков) и длинноцепочечных жирных кислот в химусе, поступающем из желудка. Холецистокинин, как и секретин, с кровью доставляется к поджелудочной железе, но вместо стимуляции секреции бикарбоната натрия обусловливает преимущественное выделение ацинарными клетками пищеварительных ферментов, причем в больших количествах. Этот эффект подобен тому, который вызывает вагусная стимуляция, но только он более выраженный и составляет от 70 до 80% общей панкреатической секреции ферментов после приема пищи. Различия между эффектами панкреатической стимуляции секретином и холецистокинином показаны на рисунке, который демонстрирует: (1) интенсивную секрецию бикарбоната натрия в ответ на кислоту в двенадцатиперстной кишке, стимулированную секретином; (2) двоякий эффект в ответ на жир (мыла); (3) сильную пищеварительную секрецию ферментов, вызванную холецистокинином (когда пептоны поступают в двенадцатиперстную кишку). – Также рекомендуем “Физиология секреции желчи. Физиологическая анатомия секреции желчи” Оглавление темы “Пищеварительные соки. Переваривание углеводов, белков, жиров”: |
Источник