Рубцы на поджелудочной железе фото
24 января 2019137168 тыс.
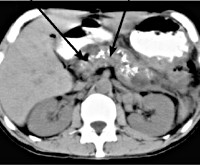
Ультразвуковое обследование органов – стандартный метод диагностирования, применяемый в каждой поликлинике. Его рекомендуется проходить не только больным, но и здоровым людям в качестве профилактической меры при медицинском осмотре. Зачастую в заключении врача-диагноста мы видим такую фразу: диффузные изменения паренхимы печени и поджелудочной железы. Но что это за диагноз и представляет ли это угрозу для здоровья? Давайте разберёмся.
Что это означает
Метод ультразвуковой диагностики основан на отражающей способности тканей нашего организма. Звуковые волны, достигнув того или иного образования, встречают на своём пути препятствие. Чем плотнее это препятствие, тем больше звуковых волн будет отражено, тем меньше волн пройдёт через всё тело, и наоборот.
Таким образом, основа всей ультразвуковой диагностики – различная плотность тканей человеческого организма. В норме каждый орган имеет одну и ту же плотность во всех участках. В этом случае говорят о гомогенной плотности паренхимы без диффузных изменений ткани.
Если в нём возникает какой-то патологический процесс – воспаление, нарушения реологических свойств жидкости, обменные нарушения — то датчик воспринимает эти очаги как участки различных плотностей в пределах одного органа. Это и называют диффузными изменениями.
Признак помогающий определить участок поражения
Вернёмся к поджелудочной железе. Так же как и другие органы, железа в норме имеет однородную структуру ткани. Если она воспаляется, подвергается жировому перерождению, если в ней образуются участки петрификатов и кальцификатов, то в заключении УЗИ врач напишет фразу «диффузные изменения паренхимы поджелудочной железы». Так как поджелудочная железа находится в непосредственной близости от печени и билиарной системы, то наиболее часто в заключении пишется «диффузные изменения печени и поджелудочной железы».
Так как перестройки наблюдаются при многих патологических процессах, это заключение не может быть диагнозом. Это лишь признак, указывающий, что в органах имеется патология и больной нуждается в дальнейшем обследовании.
Важно! Диффузные изменения органа – это не диагноз, и даже не симптом. Это лишь признак, помогающий врачу определить участок поражения железы, поставить предварительный диагноз и назначить дополнительные лабораторные анализы и инструментальные методы обследования.
Формы диффузных изменений в печени и поджелудочной железе
- Жировое перерождение — липоматоз. Эта патология распространена среди всех людей преклонного возраста. При этом происходит замещение нормальной паренхимы поджелудочной железы на жировую ткань. Панкреатоциты замещаются адипоцитами. Проблема состоит в том, что адипоциты не способны выполнять те же внутрисекреторные и внешнесекреторные функции, присущие поджелудочной железе. Данный симптом встречается и у молодых или зрелых людей, страдающих сахарным диабетом. Сама поджелудочная железа при этом становится более плотная, у больного наблюдаются незначительные симптомы ферментной недостаточности. В заключении врач указывает: диффузные изменения поджелудочной железы по типу липоматоза.
- Диффузное замещение паренхимы поджелудочной железы и печени соединительной тканью. Данный процесс получил название «фиброзирование». Перерождение паренхимы обусловлено воспалительным процессом или нарушениями общего обмена веществ. При этом воспалённые или ишемизированные участки замещаются соединительной тканью, которая также не способна выполнять функции поджелудочной железы.
Таким образом, причинами возникновения диффузных изменений могут быть:
- Панкреатит любой формы и этиологии.
- Сахарный диабет как первого, так и второго типов.
- Нарушения обмена веществ и системные заболевания, которые протекают с нарушениями общего обмена.
- Вторичные воспалительные процессы, переходящие с других органов.
- Хронические интоксикации – бесконтрольное потребление лекарственных препаратов, хронические заболевания пищеварительной системы, злоупотребление спиртных напитков, курение.
Предрасполагает к перерождению паренхимы пожилой и старческий возраст, неправильное питание и нарушение диеты, наследственная предрасположенность, частые стрессовые ситуации.
Важно! При тяжёлых состояниях – раковое перерождение, кисты и конкременты выводных протоков – заключение о наличии диффузных изменений не правомерно. Они могут быть только при хронических обменных, токсических или воспалительных заболеваниях, затрагивающих весь орган полностью, а не только его определённый участок.
Виды диффузных изменений
Диффузные перестройки могут быть двух видов: умеренные и выраженные.
Умеренные диффузные изменения поджелудочной железы наблюдаются при начальных стадиях фиброза и липоматоза. Перерождение ткани ещё не выражено, симптомов ферментной недостаточности не наблюдается. Наиболее частая причина умеренных изменений – лёгкая форма панкреатита и отёк поджелудочной железы. Выявляются они редко, в подавляющем большинстве случаев случайно на профилактическом медицинском осмотре. Специального лечения не требуется. Для предотвращения дальнейшего прогрессирования процесса достаточно консервативной терапии.
Выраженные изменения имеются при запущенных состояниях и хронических заболеваниях с длительным анамнезом. Они, как правило, уже не обратимы. У больного имеются симптомы ферментной недостаточности. Для лечения помимо консервативной терапии врачом назначается заместительная ферментная терапия и терапия лекарственными препаратами. Данные методы являются симптоматическим лечением. В дополнение проводится этиотропное лечение – терапия основного заболевания.
Изменения при панкреонекрозе и панкреатите на УЗИ
Острый панкреатит
При остром воспалении нарушается нормальный отток секрета. При этом он забрасывается обратно в протоки, откуда попадает в паренхиму. Этот рефлюкс приводит к тому, что ткань железы переваривается под действием собственных ферментов, сам орган отекает. На УЗИ это отражается понижением плотности ткани, увеличением размеров поджелудочной железы. Протоки при этом могут быть без патологии, в некоторых случаях в них обнаруживаются конкременты или стриктуры, мешающие оттоку ферментов.
Хронический панкреатит
При хроническом воспалительном процессе в стадии ремиссии и при панкреонекрозе плотность ткани повышается, паренхима становится более рыхлая из-за разрастающейся соединительной ткани. Размеры самого органа при этом не изменяются, отёк капсулы и паренхимы не наблюдается. Выводные протоки также без патологии.
Изменения при сахарном диабете на УЗИ
При диабете нормальная железистая ткань замещается жировой. Это же наблюдается у здоровых людей в преклонном и пожилом возрасте. Жировая ткань обладает более высокими звукоотталкивающими способностями, чем соединительная ткань и ткань поджелудочной железы. Поэтому, если в заключении врач написал о диффузных изменениях поджелудочной железы с повышенной эхогенностью, то предполагают наличие липоматоза.
Что делать?
Если по заключению УЗИ вам было диагностировано наличие диффузных изменений, не нужно паниковать. Это не диагноз, зачастую они диагностируются у здоровых людей. В подавляющем большинстве случаев наличие диффузных перестроек – хорошая новость, так как они не возникают при серьёзных патологиях: рак, киста, абсцесс.
Если у вас не беспокоят боли в животе, понос, метеоризм и вздутие живота, то достаточно выяснить первопричину и скорректировать рацион питания. Если вышеуказанные симптомы вас беспокоят, то проводят полный спектр исследований для выявления заболевания, назначения соответствующего лечения.
Принципы лечения
Лечения непосредственно самих диффузных изменений не существует. Не устраняются они и при оперативном вмешательстве, так как тотальное удаление поджелудочной железы проводят в крайних ситуациях.
Если диффузные изменения возникли на фоне полного здоровья, и обследование не показало наличия каких-либо нозологических заболеваний, то для лечения вам достаточно соблюдения диеты.
Диета и основы питания:
- Частые приёмы пищи — до 5-6 раз в день небольшими порциями.
- Тёплая температура подаваемых блюд.
- Исключение из рациона жирного, жареного. Не рекомендуется включать раздражающую пищу: острое, маринованное, солёное, пряное, сладкое.
- Блюда готовятся на пару или отвариваются.
- Основной упор при выборе продуктов нужно делать на овощи, мясо нежирных сортов, зерновые культуры.
- Отказ от приёма спиртных напитков, курения.
Если пациент предъявляет жалобы на нарушения пищеварения, боли в животе, то ему проводят полный спектр диагностических исследований. После выявления основного заболевания, установления диагноза назначается лечение, в ходе которого лечатся и диффузные изменения.
Помимо диеты, отказа от курения и алкоголя, больному прописывают симптоматические и средства и препараты для устранения патологии.
Симптоматические лекарственные средства:
- Заместительная ферментная терапия препаратами пищеварительных ферментов: Фестал, Панкреатин. Они устраняют диспепсические расстройства: тяжесть в животе, понос, вздутие живота.
- Анальгетики ряда нестероидных противовоспалительных препаратов: Найз, Кетонов, Диклофенак, Ибупрофен. Их пьют в период ощущения острых боле в животе.
- Препараты для усиления перистальтики: Метоклопрамид, Домперидон, Церукал.
Патогенетическая терапия для устранения основного заболевания подбирается индивидуально, в зависимости от нозологической группы патологии.
Полезное видео: Диффузные изменения поджелудочной железы, выявленные при ультразвуковом исследовании
Источник
Фиброз поджелудочной железы – это диффузное пери- и интралобулярное замещение здоровой функционирующей ткани поджелудочной железы соединительнотканными очагами. Основными симптомами являются выраженная экзокринная (нарушение пищеварения, снижение веса, диарея) и эндокринная недостаточность органа (нарушение углеводного обмена). Диагностика включает проведение лабораторных исследований, УЗИ поджелудочной железы, КТ, биопсии. Лечение направлено на коррекцию внешнесекреторной недостаточности (ферментные препараты), гипергликемии. Прогноз неблагоприятный: полное излечение невозможно, при адекватной терапии достижима компенсация панкреатической недостаточности.
Общие сведения
Фиброз поджелудочной железы – клинико-морфологическая форма хронического воспалительного процесса панкреас, являющаяся исходом, завершающим этапом течения основного заболевания. Распространенность фиброза поджелудочной железы неуклонно растет в связи с увеличивающейся частотой острых и хронических панкреатитов; данная патология диагностируется более чем у 40% пациентов с заболеваниями панкреас.
При злоупотреблении спиртными напитками полное замещение паренхимы поджелудочной железы фиброзной тканью развивается в течение 15-20 лет, что приводит к инвалидизации и летальному исходу. Росту заболеваемости способствует неэффективное лечение основной патологии, несоблюдение пациентами рекомендаций, зачастую – продолжение алкоголизации. Лечением фиброза поджелудочной железы занимаются специалисты в области клинической гастроэнтерологии, терапии, хирургии.

Фиброз поджелудочной железы
Причины
Основной причиной развития фиброза поджелудочной железы является хронический панкреатит. Специалистами доказано, что очаги замещения функционирующих элементов соединительной тканью формируются в периоды обострения воспаления, и их распространенность зависит от стажа заболевания.
Фиброз поджелудочной железы также может развиваться при заболеваниях, сопровождающихся повышением давления в протоковой системе панкреас (при патологии желчевыводящих путей и желчного пузыря): панкреатическая гипертензия приводит к нарушению целостности протоков, повреждению паренхимы, воспалению. К редким причинам фиброза поджелудочной железы относят гиперлипидемию, муковисцидоз, воздействие токсических веществ (в том числе лекарственных препаратов: гипотиазида, ацетилсалициловой кислоты и других), травмы.
Факторы риска
К рецидивированию основной патологии и прогрессированию фиброза поджелудочной железы чаще всего приводит:
- употребление алкоголя;
- обилие в рационе жирной пищи;
- недостаток витаминов и антиоксидантов, микроэлементов;
- табакокурение, которое нарушает секрецию бикарбонатов поджелудочной железой.
Патогенез
Независимо от провоцирующих факторов, фиброз поджелудочной железы является следствием аутолиза ее паренхимы при активации протеолитических ферментов, отека, некроза и инфильтрации. Патогенез заболевания при воздействии алкоголя имеет особенности: в результате алкогольного повреждения снижается содержание в панкреатическом соке бикарбонатов и повышается уровень белка, вследствие чего белковые преципитаты в виде пробок обтурируют мелкие протоки, создавая условия для формирования фиброза поджелудочной железы.
Симптомы
Клиническая картина фиброза поджелудочной железы определяется внешнесекреторной недостаточностью (снижением секреции ферментов, бикарбонатов и уменьшением объема панкреатического сока) и нарушением углеводного обмена. Объем продуцируемых ферментов снижается на 80-90% и более, поэтому симптомы экзокринной недостаточности при фиброзе поджелудочной железы выражены существенно: снижается масса тела, имеет место диарея до восьми раз в сутки (при приеме ферментных препаратов и соблюдении пациентом диеты данный признак может быть менее выраженным или даже отсутствовать), стеаторея.
Вследствие нарушения секреции бикарбонатов снижается интрадуоденальный уровень рН, что приводит к активации цАМФ клеток кишечной стенки и секреторной диарее: наблюдается водянистый стул. Снижение массы тела вызвано не только нарушением переваривания пищи и ее всасывания в кишечнике, но и ограничением ее объема при болевом синдроме.
Осложнения
Длительная стеаторея при фиброзе поджелудочной железы приводит к дефициту жирорастворимых витаминов (К, А, Е, D), что проявляется нарушением адаптации зрения в условиях темноты, повышенной кровоточивостью, развитием остеопороза. У подавляющего большинства пациентов имеет место нарушение углеводного обмена, а у двух третей – признаки сахарного диабета (сухость во рту, жажда, общая слабость, кожный зуд, сонливость). Поскольку фиброзные изменения затрагивают все клетки островкового аппарата железы, снижается секреция и инсулина, и глюкагона. Диабет при фиброзе поджелудочной железы редко сопровождается гипогликемическими состояниями, кетоацидозом, ангиопатией.
Диагностика
Консультация гастроэнтеролога при фиброзе поджелудочной железы позволяет выявить некоторые объективные признаки патологии: дистрофические изменения (вплоть до кахексии), сухость кожи, языка, цианоз, покраснение лица, атрофию подкожной клетчатки в области проекции панкреас. Поджелудочная железа пальпируется в виде плотного тяжа. Лабораторно-инструментальная диагностика:
- Биохимические пробы. В лабораторных анализах определяется выраженное уменьшение содержания белка крови, снижение альбумино-глобулинового коэффициента. Активность панкреатических ферментов, в том числе амилазы, низкая (это неблагоприятный признак, свидетельствующий о тотальном поражении поджелудочной железы).
- УЗИ. Важный метод диагностики фиброза поджелудочной железы – УЗИ брюшной полости. Определяется диффузное повышение эхогенности органа, структура неоднородная, размеры уменьшены; возможно выявление расширения вирсунгова протока. Более информативна эндоскопическая ультросонография, которая позволяет выявить линейные тяжистые включения разной протяженности и формы, бугристость контуров, гиперэхогенность паренхимы.
- Рентгенодиагностика. При проведении ЭРХПГ выявляются изменения протокового аппарата, вызванные образованием рубцов. Для подтверждения диагноза может проводиться КТ поджелудочной железы.
- Пункционная биопсия. Если данный метод диагностики не дает необходимой информации, выполняется биопсия поджелудочной железы, которая является «золотым стандартом» диагностики фиброза поджелудочной железы и позволяет получить достоверные данные о морфологических изменениях органа.
Лечение фиброза поджелудочной железы
Лечение фиброза поджелудочной железы направлено на восполнение внешне- и внутрисекреторной недостаточности. Назначается диета № 5п, включающая стимулирующие секрецию ферментов блюда, продукты с высоким содержанием белка. Ограничиваются легкоусвояемые углеводы. При выраженной кахексии питание парентеральное. Этиотропное лечение заключается в устранении причин патологии (исключение употребления алкоголя, проведение холецистэктомии при желчнокаменной болезни, хирургическое лечение папиллостеноза и т. д.).
С целью замещения экзокринной недостаточности назначаются ферментные препараты: панкреатин, липаза и другие. При абсолютной недостаточности поджелудочной железы данные препараты применяются постоянно в максимальных дозировках. Критериями эффективности заместительной терапии являются прекращение снижения массы тела, снижение диспепсических явлений, устранение диареи. Коррекция нарушений углеводного обмена проводится пероральными сахароснижающими препаратами; крайне редко требуется инсулинотерапия. Вне эпизодов обострения основного заболевания показано санаторно-курортное лечение.
При выраженном болевом синдроме, неэффективности консервативной терапии, стремительном снижении веса, частых рецидивах панкреатита проводится хирургическое лечение фиброза (резекция поджелудочной железы в различных объемах).
Прогноз и профилактика
Прогноз при фиброзе поджелудочной железы определяется объемом функционирующей ткани, а также соблюдением пациентом рекомендованного лечения. При полном пожизненном отказе от алкоголя, правильном применении ферментных препаратов возможно длительное течение заболевания без существенного прогрессирования. Однако не существует методов, позволяющих устранить фиброз.
Профилактика патологии заключается в отказе от алкоголя, своевременном лечении заболеваний, которые могут стать причиной фиброза поджелудочной железы. Пациенты с диагностированным фиброзом подлежат диспансеризации. Дважды в год необходимо профилактическое обследование с оценкой наличия или отсутствия прогрессирования и проведением коррекции терапии (при необходимости).
Источник
Мария Лопатина, 16 мая 2020
Почти в 90% случаев причина возникновения — алкоголь.
Но могут быть и другие причины:
- Желчнокаменная болезнь (при этом, удаление желчного пузыря не приводит к излечению от панкреатита).
- Нарушения обмена веществ (гиперфункция паращитовидной железы).
- Наследственный хронический панкреатит (наследственный панкреатический кальциноз).
- Аутоиммунная форма хронического панкреатита может сочетаться с первичным склерозирующим холангитом, первичным билиарным холангитом.
Симптомы
На начальной стадии возникают боли в верхней части живота, могут «отдавать» в спину. Тошнота и рвота возможны, но необязательны.
В течение примерно 8 лет у 50% пациентов развивается недостаточность функции поджелудочной железы, которая проявляется жидким стулом (жирный стул — плохо смывается со стенок унитаза), потерей веса.
Обследование
Во время приступов боли возможно повышение уровня амилазы в плазме крови, лейкоцитов крови и С-реактивного белка.
При подозрении на хронический панкреатит обязательно определение фекальной эластазы-1 (можно сдавать на фоне приёма ферментов, не влияют на результат).
УЗИ проводится для выявления кальцинатов в поджелудочной железе и для оценки структуры вирсунгова протока (но не для выявления «диффузных изменений»), в качестве уточняющего метода возможна магнитно-резонансная томографиия (МРХПГ).
Рекомендации по питанию и лечению:
- Полное прекращение употребления алкоголя.
- При боли и диарее питаться малыми порциями, 5-6 раз в сутки.
В ходе исследований было установлено, что пациентам с хроническим панкреатитом не требуется ограничение жиров в питании, если им назначают адекватную ферментную терапию.
Микротаблетки и минимикросферы, покрытые кишечнорастворимой оболочкой, значительно эффективнее ферментов в таблетках.
Адекватные дозы ферментов в соответствии с показателем панкреатической эластазы кала: при снижении показателя менее 100:
Достаточное количество липазы во время основного приема пищи 25 000–40 000 единиц, во время перекуса 10 000-25.000 единиц.
Ответы на ваши вопросы
Лечится ли хронический панкреатит?
Главное, что нужно знать о хроническом панкреатите — это тяжелое, неизлечимое заболевание. Утраченную функцию поджелудочной железы можно только компенсировать постоянным, пожизненным приемом ферментов, но восстановить «как было» уже не получится.
Поэтому далеко не каждый диагноз «хронический панкреатит» — настоящий панкреатит. Например, большие сомнения вызывает подобный диагноз у молодой женщины, поставленный только на основании данных узи.
Диффузные изменения — это панкреатит?
Крайне неправильно ставить диагноз только на основании «диффузных изменений и повышенной эхогенности» поджелудочной железы по узи. Процитирую клинические рекомендации РФ по хроническому панкреатиту: «Признаки «диффузных изменений ПЖ» по данным УЗИ не являются основанием для постановки диагноза хронического панкреатита.»
А вот если по УЗИ будут обнаружены кальцинаты или псевдокисты поджелудочной железы — это уже косвенные признаки хронического панкреатита, но на поздней стадии, как правило.
Повышена амилаза/липаза, это хронический панкреатит?
При остром панкреатите — вопросов нет. Амилаза и липаза повышаются в десятки раз. При адекватном лечении уровень ферментов нормализуется на 4-5 день (может и раньше). Стойкое, постоянное повышение ферментов крови не характерно для хронического панкреатита.
Причины повышенной амилазы крови (не все, их очень много):
- Приём гормональных контрацептивов
- Беременность
- Холецистит
- Пневмония
- Опухоли и кисты яичников
- Ожоги
- Патология слюнных желез
Липаза, в отличие от амилазы, содержится только в поджелудочной железе, но и она может повышаться при приеме лекарственных препаратов или почечной недостаточности.
Поэтому, ориентироваться только на уровень ферментов в крови при хроническом панкреатите нельзя. При выраженном хроническом панкреатите их уровень может быть в норме и даже снижен.
Более точный метод — определение панкреатической эластазы кала. Если она снижена — можно говорить о хроническом панкреатите.
Достаточно ли сдать эластазу 1 раз?
Эластаза — это фермент, который вырабатывают клетки поджелудочной железы. При хроническом панкреатите большая часть поджелудочной железы фиброзирована. То есть, на месте работающих клеток образовались рубцы. Ни при каких условиях эти рубцы не смогут превратиться снова в клетки железы. Остаётся только сохранить то, что осталось.
Поэтому, логично, что уровень эластазы относительно стабилен и может только постепенно уменьшаться, поскольку работающая ткань поджелудочной железы не может вырасти снова.
Но почему же у некоторых людей эластаза может быть меньше 100, а при повторном анализе больше 200? Как это возможно?
На уровень эластазы влияют 2 фактора:
- Диарея — за счёт большого объема кала количество эластазы в нем меньше, чем в действительности.
- Избыточный бактериальный рост в тонкой кишке. Бактерии перерабатывают фермент и его уровень в кале снижается.
Поэтому реальный уровень эластазы кала можно определить только при нормализации стула и уменьшении проявлений избыточного бактериального роста.
А можно сдавать эластазу на фоне приема ферментов (креона, микразима, панкреатина, эрмиталя и др.)?
Можно. Метод определяет только эластазу человека. Ни препарат, ни его доза не влияют на результат исследования.
Что делать, если эластаза снижена?
Нормальный уровень эластазы — более 200.
Если, с учетом всех условий, уровень эластазы менее 200 — требуется пожизненный приём ферментов. Доза подбирается в зависимости от тяжести панкреатита.
Нет, ферментами мы не лечим панкреатит и не боимся «привыкания» к ним. Они нужны для нормального переваривания пищи, т.к. поджелудочная сама не справляется.
Мария Лопатина
Практикующий врач-гастроэнтеролог, гепатолог, член Европейской ассоциации по изучению печени (EASL), Российской гастроэнтерологической ассоциации.
Источник
