Приобретенный рак поджелудочной железы
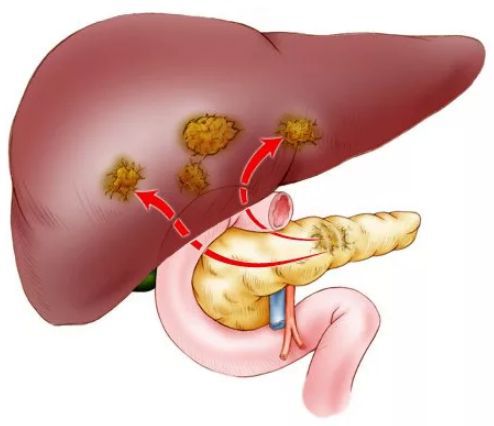
Рак поджелудочной железы — злокачественное новообразование, исходящее из эпителия железистой ткани или протоков поджелудочной железы.
Этиология[править | править код]
Заболеваемость раком поджелудочной железы ежегодно увеличивается. Эта болезнь занимает шестое место по распространённости среди онкологических заболеваний среди взрослого населения. Поражает преимущественно людей пожилого возраста, одинаково часто мужчин и женщин[2]. В США в данное время рак поджелудочной железы находится на четвертом месте среди причин смерти от рака. Согласно предварительной оценке Американского Онкологического Общества, в 2015 году эта опухоль будет выявлена у 48 960 человек, и 40 560 пациентов погибнут. Риск возникновения рака у каждого жителя США в течение жизни составляет 1,5%[3].
Факторами риска рака поджелудочной железы являются:
- употребление спиртных напитков
- курение
- обилие жирной и острой пищи
- сахарный диабет
- цирроз печени
К предраковым заболеваниям относятся:
- Аденома поджелудочной железы
- Хронический панкреатит
- Киста поджелудочной железы
Обычно опухоль поражает головку железы (50-60 % случаев), тело (10 %), хвост (5-8 % случаев). Также наблюдается полное поражение поджелудочной железы — 20-35 % случаев. Опухоль представляет собой плотный бугристый узел без чётких границ, на разрезе — белый или светло-жёлтый.
Недавно обнаружен ген, влияющий на форму нормальных клеток поджелудочной железы, который может принимать участие в развитии рака. По результатам исследования, опубликованного в журнале Nature Communications, целевой ген — это ген протеинкиназы P1 (PKD1). Воздействуя на него, можно будет затормозить рост опухоли. PKD1 — контролирует как рост, так и метастазирование опухоли. На данный момент исследователи заняты созданием ингибитора PKD1, для того чтобы можно было провести его дальнейшие испытания[4]
В ходе исследования, проведенного в медицинском центре Лангон при Университете Нью-Йорка, было выявлено, что вероятность развития рака поджелудочной железы на 59% выше у тех пациентов, у которых в ротовой полости присутствует микроорганизм Porphyromonas gingivalis. Также риск заболевания в два раза выше, если у пациента будет обнаружен Aggregatibacter actinomycetemcomitans. На данный момент разрабатывается скрининговый тест, который позволит определять вероятность развития рака поджелудочной железы[5].
Гистологические формы[править | править код]
Всего насчитывают 5 гистологических форм рака поджелудочной железы:
- Аденокарцинома
- Плоскоклеточный рак
- Цистаденокарцинома
- Ацинарно-клеточный рак
- Недифференцированный рак
Наиболее распространена аденокарцинома, наблюдающаяся в 80 % случаев рака поджелудочной железы[2].
Метастазирование[править | править код]
Лимфогенное метастазирование рака поджелудочной железы имеет 4 стадии. На первой стадии поражаются панкреатодуоденальные лимфатические узлы (около головки поджелудочной железы), на второй — ретропилорические и гепатодуоденальные, затем на третьей — чревные и верхнебрыжеечные лимфатические узлы и на четвёртой стадии — забрюшинные (парааортальные) лимфатические узлы.
Гематогенное метастазирование приводит к развитию отдалённых метастазов в печени, лёгких, почках, костях.
Кроме того, наблюдается имплантационный перенос опухолевых клеток по брюшине.
Клиническая классификация[править | править код]
Клиническая TNM-классификация применяется только к карциномам экзокринной части поджелудочной железы и нейроэндокринным опухолям поджелудочной железы, включая карциноиды.
T — первичная опухоль
- Tx — первичная опухоль не может быть оценена
- T0 — отсутствие данных о первичной опухоли
- Tis — карцинома in situ
- T1 — опухоль не более 2 см в наибольшем измерении в пределах поджелудочной железы
- T2 — опухоль более 2 см в наибольшем измерении в пределах поджелудочной железы
- T3 — опухоль распространяется за пределы поджелудочной железы, но не поражает чревный ствол или верхнюю брыжеечную артерию
- T4 — опухоль прорастает в чревный ствол или верхнюю брыжеечную артерию
Примечания:
Tis также включает панкреатическую интраэпителиальную неоплазию III.
N — регионарные лимфатические узлы
- Nx — регионарные лимфатические узлы не могут быть оценены
- N0 — нет метастазов в регионарных лимфатических узлах
- N1 — есть метастазы в регионарных лимфатических узлах
Примечания:
Регионарными лимфатическими узлами являются околопанкреатические узлы, которые можно подразделить следующим образом:
| группа узлов | локализация |
|---|---|
| Верхние | сверху над головкой и телом |
| Нижние | снизу под головкой и телом |
| Передние | передние поджелудочно-двенадцатиперстные, пилорические (только для опухолей головки) и проксимальные брыжеечные |
| Задние | задние поджелудочно-двенадцатиперстные, лимфатические узлы общего жёлчного протока и проксимальные брыжеечные |
| Селезёночные | узлы ворот селезёнки и хвоста поджелудочной железы (только для опухолей тела и хвоста) |
| Чревные | только для опухолей головки |
M — отдалённые метастазы
- M0 — нет отдалённых метастазов;
- M1 — есть отдалённые метастазы.
Стадии[править | править код]
| стадия | критерий T | критерий N | критерий M |
|---|---|---|---|
| Стадия 0 | Tis | N0 | М0 |
| Стадия IA | T1 | N0 | М0 |
| Стадия IB | T2 | N0 | М0 |
| Стадия IIA | T3 | N0 | М0 |
| Стадия IIB | T1, T2, T3 | N1 | М0 |
| Стадия III | T4 | Любая N | М0 |
| Стадия IV | Любая T | Любая N | М1 |
Симптомы[править | править код]
Симптомы рака поджелудочной железы часто не специфичны и не выражены, в связи с чем опухоль во многих случаях обнаруживается на поздних стадиях процесса. Среди симптомов наиболее часто присутствует механическая желтуха при прорастании или компрессии желчных протоков.
Если опухоль поражает головку железы, то она проявляется синдромом Курвуазье: при пальпации правого верхнего квадранта живота обнаруживается желчный пузырь, увеличенный вследствие давления желчи. Рак тела и хвоста поджелудочной железы сопровождается ноющей болью в эпигастрии, которая иррадиирует в поясницу и зависит от положения тела. Прорастание опухолью желудка и поперечно-ободочной кишки вызывает нарушения их проходимости. В дальнейшем нарушается функция железы и других органов пищеварительного тракта. Возможны кровотечения из поражённых органов.
Рак поджелудочной железы также сопровождается общими симптомами, характерными для злокачественных опухолей: раковая интоксикация, снижение аппетита и массы тела, общая слабость, повышение температуры организма и др.
Диагностика[править | править код]
Традиционными диагностическими методами исследования являются ультразвуковое исследование и компьютерная томография с болюсным контрастным усилением. Эти методы позволяют визуализировать не только распространённость первичной опухолевой массы, но и оценить наличие метастазов, сопутствующей патологии. Помимо этого, по показаниям применяются такие рентгенологические методы, как исследование желудка и двенадцатиперстной кишки с сульфатом бария (для оценки наличия дефектов наполнения из-за сдавления опухолью), эндоскопическая ретроградная холангиопанкреатография (для оценки распространённости поражения жёлчных и панкреатических протоков, морфологической верификации). С диагностической целью может применяться диагностическая лапароскопия, лапаротомия с биопсией или тонкоигольная биопсия под контролем УЗИ.
Кроме методов, позволяющих определить анатомические особенности образования поджелудочной железы, существуют методы, позволяющие индивидуально определить прогноз течения заболевания. Одним из таких методов является определение в крови матриксных металлопротеиназ.[6][7][8][9]
Эндоскопический ультразвук[править | править код]
Значительным прогрессом в диагностике рака поджелудочной железы на ранней стадии является эндосонография (эндоскопический ультразвук)[10].
В отличие от обычного УЗИ, для эндосонографии используется гибкий эндоскоп с видеокамерой и ультразвуковым датчиком, который можно ввести в кишку непосредственно к исследуемому образованию. Эндосонография решает проблему четкости изображения, которая возникает при исследовании глубоких органов чрескожным методом. При раке поджелудочной железы эндоскопический ультразвук позволяет установить диагноз в 90—95% случаев[уточнить] на самой ранней стадии.
Тестер Джека Андраки[править | править код]
В начале 2012 года 15-летний первокурсник Джек Андрака (англ. Jack Andraka) из North County High School, расположенной в пригороде Балтимора городе Glen Burnie, штат Мэриленд, США, изобрёл тестер рака [11], который позволяет диагностировать рак поджелудочной железы, легких и яичек на ранних стадиях путём анализа крови либо мочи. Указанный тестер создан на основе бумаги для проведения диабетических тестов.
По заявлению автора, основанному на некорректных оценках[12], метод более чем в сто раз быстрее, в десятки-тысячи раз дешевле (бумажный тестер при массовом изготовлении стоит не дороже 3-х центов), и в сотни раз более чувствителен, чем существовавшие до этого методы тестирования. Точность результатов по предварительным заявлениям может составлять 90 % или более. На разработку и исследования юного изобретателя подвигла смерть от рака поджелудочной железы близкого друга семьи мальчика.
За свою инновационную разработку Джек Андрака в мае 2012 года получил грант в сумме $75 000 на Всемирном конкурсе научных и инженерных достижений школьников, который ежегодно проходит в США (Intel ISEF 2012). Грант профинансирован компанией Intel. В январе 2014 года в журнале Forbes была опубликована статья, в которой способ тестирования Джека Андрака ставится под сомнение.[12]
Лечение[править | править код]
- Хирургическое вмешательство (по показаниям, при отсутствии метастазов — в 10—15 % случаев)
- Радиотерапия (в комплексе с хирургическим вмешательством)
- Химиотерапия
- Гормональная терапия
- Симптоматическая терапия (обезболивание и др.)
- Виротерапия
- Необратимая электропорация (Нанонож)
Из хирургических методов наиболее распространена при раке поджелудочной железы панкреатодуоденальная резекция (операция Уиппла), которая включает удаление головки поджелудочной железы с опухолью, участка двенадцатиперстной кишки, части желудка и жёлчного пузыря с регионарными лимфоузлами. Противопоказанием к операции считается распространение опухоли на крупные рядом лежащие сосуды и наличие отдаленных метастазов.
Послеоперационное лечение, называемое адъювантной терапией, проводится пациентам, у которых нет выявленных признаков остаточной болезни, но есть вероятность того, что в организме остались микроскопические опухолевые частицы, способные в отсутствие лечения привести к рецидиву опухоли и смерти[13]. Клинические рекомендации Ассоциации онкологов России 2018 года содержат 3 основных режима: GEMCAP, гемцитабин, фторпиримидины[14].
Прогноз[править | править код]
Условно неблагоприятный. Современные хирургические методики позволяют снизить периоперационную смертность до 5%. Однако медиана выживаемости после операции составляет 15–19 месяцев, а пятилетняя выживаемость – менее 20%[15]. Если полное удаление опухоли невозможно, практически всегда следует рецидив; у оперированных больных с рецидивом продолжительность жизни в 3—4 раза дольше, чем неоперированных.[16] Современное состояние медицины не позволяет эффективно излечивать рак поджелудочной железы и в основном концентрируется на симптоматической терапии. В некоторых случаях положительный эффект даёт терапия интерфероном. Средняя 5-летняя выживаемость после радикального хирургического лечения составляет 8-45 %, что делает его одним из самых опасных заболеваний.
Другие опухоли поджелудочной железы[править | править код]
- Карциноидные опухоли
- Нейроэндокринные опухоли и опухоли из островковых клеток — инсулома
Известные люди, умершие от рака поджелудочной железы[править | править код]
См: Умершие от рака поджелудочной железы
Примечания[править | править код]
- ↑ 1 2 3 4 база данных Disease ontology (англ.) — 2016.
- ↑ 1 2 Ганцев Ш. Х. Онкология: Учебник для студентов медицинских вузов. — М.: ООО «Медицинское информационное агентство», 2006. — 488 с. — 5 000 экз. — ISBN 5-89481-418-9.
- ↑ Gene identified that lays foundation for pancreatic cancer (англ.). www.medicalnewstoday.com. Дата обращения: 23 мая 2020.
- ↑ Gene identified that lays foundation for pancreatic cancer. Medical News Today (23 February 2015). Дата обращения: 23 марта 2015.
- ↑ “Signs Of Pancreatic Cancer Include These Bacteria Living In The Mouth”, Medical Daily (19.04.2016). Дата обращения 20 апреля 2015.
- ↑ Isabelle M., Sloane B.F. Cysteine proteases and tumor progression // Perspectives in Drug Discovery and Design. 1995. V. 2. № 3. P. 16—19.
- ↑ Коровин М. С., Новицкий В. В., Васильева О. С. Роль лизосомальных цистеиновых протеиназ в опухолевой прогрессии //Бюл. сибирской медицины. – 2009. – Т. 8. – №. 2. – С. 85-90.
- ↑ Joyce J.A., Baruch A., Chehade K. et al. Cathepsin cysteine proteases are effectors of invasive growth and angiogenesis during multistage tumorigenesis (англ.) // Cancer Cell.. — 2004. — Iss. 5. 5., no. 453. — P. 443.
- ↑ Lah T.T., Durán Alonso M.B., van Noorden C.J. Antiprotease therapy in cancer: hot or not? (англ.) // Expert Opin. Biol. Ther.. — 2006. — Vol. 6.3. — P. 257-279.
- ↑ Старков Ю. Г. и др. Эндосонография в диагностике заболеваний органов гепатобилиарной зоны // Хирургия. — 2009. — Т. 6. — С. 10-16.
- ↑ A Novel Paper Sensor for the Detection of Pancreatic Cancer (англ.) (недоступная ссылка). Intel ISEF 2012 Finalist Profile. Student science. Дата обращения: 16 июля 2015. Архивировано 10 июня 2015 года.
- ↑ 1 2 Мэтью Херпер. Джек Андрака: юный гений биотехнологий или медиазвезда?, forbes (16.01.2014).
- ↑ A. К. Локхарт, М. Л. Ротенберг и др. Адъювантная терапия рака. Пер. с англ. Н. Д. Фирсова (2017)
- ↑ Профессиональные ассоциации. Рак поджелудочной железы // Министерство здравоохранения РФ. — 2018.
- ↑ Базин И.С. Основные принципы ведения больных раком поджелудочной железы // Эффективная фармакотерапия. — 2014. — № 47. — С. 10-17. — ISSN 2307-3586.
- ↑ Рак поджелудочной железы: лечение
Литература[править | править код]
- Ганцев Ш. Х. Онкология: Учебник для студентов медицинских вузов. — М.: ООО «Медицинское информационное агентство», 2006. — 488 с. — 5 000 экз. — ISBN 5-89481-418-9.
- TNM: Классификация злокачественных опухолей. / Под ред. Л.Х. Собинина и др.; пер. с англ. и науч. ред. А.И. Щёголева, Е.А. Дубовой, К.А. Павлова. — М.: Логосфера, 2011. — 276 с. — Перевод изд. TNM Classification of Malignant Tumours, 7th ed. — ISBN 978-5-98657-025-9.
- Кубышкин В. А. Рак поджелудочной железы. // Consilium medicum. Том 5, № 8 (2003).
- Местно-распространенный рак. Пер. с англ. Н. Д. Фирсова (2017).
Источники[править | править код]
Источник
Дата публикации 20 ноября 2017Обновлено 17 декабря 2020
Определение болезни. Причины заболевания
Рак поджелудочной железы — это злокачественная опухоль, развивающаяся из измененных клеток поджелудочной железы.
Заболеваемость раком поджелудочной железы
Рак поджелудочной железы находится на шестом месте среди остальных злокачественных образований по частоте возникновения.[1] С 1987 г. уровень заболеваемости раком поджелудочной железы в нашей стране вырос на 30 %, заболеваемость среди женщин составляет 7,6, среди мужчин — 9,5 на 100 тыс. чел.[2] Специалисты отмечают, что распространенность заболевания во всём мире будет расти.[3] Согласно прогнозам, число больных раком поджелудочной железы в 2020 году по сравнению с показателями последних двадацати лет будет выше на 32 % в развитых странах, а в развивающихся — на 83%, достигнув 168453 и 162401 случаев соответственно.[4] В 75 % случаев заболевание поражает головку поджелудочной железы.
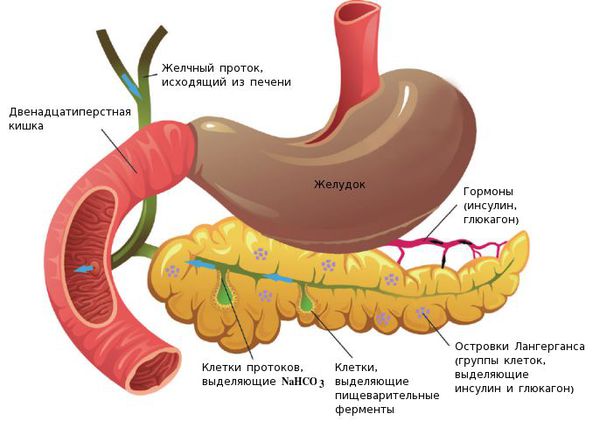
Анатомия и физиология поджелудочной железы:
Факторы риска
Основными факторами риска развития рака поджелудочной железы считается:
- табакокурение (у 1-2 % курильщиков развивается рак поджелудочной железы);
- сахарный диабет (риск развития заболевания у диабетиков выше на 60 %);
- хронический панкреатит (рак поджелудочной железы развивается в 20 раз чаще);
- возраст (риск развития рака поджелудочной железы увеличивается с возрастом. Более 80 % случаев заболевания развивается в возрасте от 60 до 80 лет);
- расовая принадлежность (исследования в США показали, что рак поджелудочной железы чаще встречается у афроамериканцев, чем у белых. Возможно, это частично объясняется социально-экономическими причинами и курением сигарет);
- пол (заболевание чаще встречается у мужчин, чем у женщин);
- ожирение (значительно увеличивает риск развития рака поджелудочной железы: 8% случаев связано именно с ним);
- диета (диеты с обилием мяса, высоким содержанием холестерина, жареной пищи способны увеличить риск развития заболевания);
- генетика (ряд унаследованных онкологических синдромов увеличивает риск развития заболевания, например, рак молочной железы, семейный атипичный синдром множественной меланомы, наследственный синдром колоректального рака).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы рака поджелудочной железы
Ранние симптомы
Зачастую на начальных стадиях признаки рака поджелудочной железы не выражены, и заподозрить его наличие позволяют субъективные ощущения.
Первыми симптомами рака поджелудочной железы могут быть:
- тяжесть или дискомфорт в верхних отделах живота;
- появление признаков сахарного диабета (жажда, повышение уровня сахара в крови и т. д.);
- частый, жидкий стул.
К первым симптомам рака поджелудочной также относят потерю аппетита и быструю утомляемость.
Поздние симптомы
При прогрессировании заболевания могут появиться другие симптомы рака поджелудочной железы:
- боли при раке поджелудочной железы возникают в верхних отделах живота с иррадиацией в спину;
- желтушность кожных покровов и белков глаз (обусловленная нарушенным оттоком желчи из печени в кишечник);
- тошнота и рвота (в результате сдавливания опухолью двенадцатиперстной кишки);
- интоксикация — рак поджелудочной железы может также препятствовать выработке пищеварительных ферментов в поджелудочной железе и нарушать расщепление пищи, что вызывает вздутие живота, газы и зловонную диарею.
- потеря массы тела.
Однако все эти симптомы рака поджелудочной железы неспецифические, и при их появлении необходимо проведение комплекса диагностических процедур.[5]
Классификация и стадии развития рака поджелудочной железы
В зависимости от локализации опухоли:
- рак головки поджелудочной железы;
- рак перешейка поджелудочной железы;
- рак тела поджелудочной железы;
- рак хвоста поджелудочной железы.
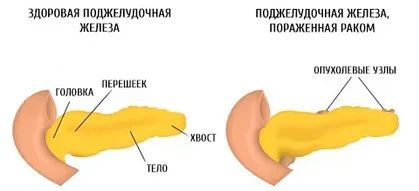
Также выделяют тотальное поражение поджелудочной железы.
В зависимости от гистологической формы заболевания (определяется по результатам гистологического исследования опухоли):
- протоковая аденокарцинома (встречается в 80-90 % случаев);
- нейроэндокринные опухоли (инсулинома, гастринома, глюкагонома и т.д.);
- кистозные злокачественные опухоли (муцинозная, серозная);
- другие редкие гистологические формы.
Степени рака поджелудочной железы
Описание развития онкологии по системе TNM:
| Стадия | Описание |
|---|---|
| I | Опухоль небольшая, не выходящая за пределы поджелудочной железы. Метастазы отсутствуют. |
| II | Распространение опухоли за пределы органа, но без вовлечения в процесс крупных артериальных сосудов. Имеются метастазы в лимфоузлы, метастазов в другие органы нет. |
| III | Прорастание опухоли в крупные артериальные сосуды при отсутствии метастазов в другие органы. |
| IV | Имеются метастазы в другие органы. |
Т (tumor — опухоль) — размер опухоли; N (nodus — узел) — состояние лимфатических узлов; М (metastasis — метастазы) — наличие метастазов [6].
Рак поджелудочной железы с метастазами в другие органы:

Метастазы в поджелудочной железе
Примерно 2 % случаев рака поджелудочной железы — это метастазы из других органов. Наиболее распространённые первичные очаги рака, приводящие к появлению метастазов в поджелудочной железе:
- рак почки;
- колоректальный рак;
- меланома;
- рак молочной железы;
- рак лёгкого;
- саркома [10].
Осложнения рака поджелудочной железы
Если образование располагается в теле или хвосте поджелудочной железы, то развитие осложнений зачастую происходит при 4-ой стадии заболевания, и связаны они прежде всего с раковой интоксикацией.
При расположении опухоли в головке поджелудочной железы могут развиться следующие осложнения:
- Механическая желтуха
Проявления: пожелтение белков глаз, кожных покровов, потемнение мочи, кал становится светлым. Первым признаком развивающейся механической желтухи может быть кожный зуд. Развитие этого осложнения связано с прорастанием опухоли в протоки, обеспечивающие доставку желчи из печени в двенадцатитиперстную кишку. Чаще всего, прежде чем приступить к радикальному оперативному лечению, необходимо купировать признаки желтухи (наиболее приемлемой методикой является миниинвазивное дренирование желчных протоков под ультразвуковым сканированием).
- Дуоденальная непроходимость
Проявления: тошнота, рвота, чувство тяжести и переполнения желудка. Развивается это осложнение в связи с тем, что опухоль из головки поджелудочной железы распространяется в двенадцатитиперстную кишку, в результате чего перекрывается просвет кишки, и пища не может выйти из желудка в нижележащие отделы тонкой кишки.
- Кишечное кровотечение
Проявляется рвотой темного цвета («кофейная гуща») или появлением кала черного цвета. Это связанно с распадом опухоли, и, как следствие, возникновением кровотечения.
- Тромбоз
Рак поджелудочной железы повышает свёртываемость крови, что может привести к венозной и артериальной тромбоэмболии [9].
Диагностика рака поджелудочной железы
Основные инструментальные методы диагностики:
- УЗИ органов брюшной полости (в том числе эндоскопическое);
- рентгеновская компьютерная томография (РКТ);
- МРТ;
- эзофагогастродуоденоскопия (ЭГДС).
Диагностика с помощью анализа крови и ультразвукового резонансного метода
Современные ультразвуковые аппараты позволяют уточнить локализацию опухоли, ее размеры и взаимоотношение с крупными сосудами брюшной полости. Однако, более точное расположение опухоли, наличие отдаленных метастазов, вовлечение в опухолевый процесс сосудов брюшной полости позволяет оценить компьютерная томография органов брюшной полости с внутривенным контрастированием.
Практическое значение имеют определения онкологических маркеров сыворотки крови: СА 19.9 и РЭА (раково-эмбриональный антиген), повышение которых может косвенно говорить о наличии раковой опухоли у пациента. К сожалению, эти анализы не специфичны, и показатели могут быть повышены и при других заболеваниях, таких как рак толстой кишки, желудка и др.
Магнитно-резонансная томография
Вместо компьютерной томографии возможно проведение магнитно-резонансной томографии, но обязательным условием является применение внутривенного контрастирования.
Позитронно-эмиссионная томография
Существуют более дорогие диагностические методики, например, позитронно-эмиссионная томография, но выполнение её как первого метода исследования нецелесообразно в связи с высокой стоимостью.
Пункционная биопсия опухоли
При необходимости врач может рекомендовать выполнение пункционной биопсии опухоли. Это может быть необходимо для определения гистологического типа опухоли и подбора индивидуального лечения.
Лечение рака поджелудочной железы
Лечение рака поджелудочной железы предполагает применение хирургических и химиотерапевтических методов.
Особенности лечения на разных стадиях
Когда нужна операция при раке поджелудочной железы — зависит от гистологической формы заболевания и её стадии.
При аденокарциноме поджелудочной железы радикальное оперативное лечение (полное удаление опухоли) возможной только при I и II стадиях, затем выполняют курсы химиотерапии. При III стадии заболевания сначала проводят химиотерапию, а затем при наличии положительной динамики выполняют радикальное оперативное лечение. При IV стадии проводят только курсы химиотерапии, а оперативное лечение направленно на устранение осложнений заболевания.
При нейроэндокринных опухолях поджелудочной железы выполнять оперативное лечение возможно при любой стадии заболевания, с дальнейшим проведением курсов химиотерапии. Объем операции при данных опухолях определяется индивидуально и зависит от распространенности заболевания и опыта операционной бригады.
При других гистологических формах рака поджелудочной железы тактика идентична тактике лечения при аденокарциноме.
Хирургическое лечение
Операция Уиппла при раке поджелудочной железы (панкреатодуоденэктомия). Если опухоль локализуется в головке поджелудочной железы, то выполняют гастропанкреатодуоденальную резекцию (операция Уиппла), во время которой удаляют головку поджелудочной железы, 12-ти перстную кишку, часть желудка, проксимальный отдел тонкого кишечника, желчный пузырь, желчные протоки. Впоследствии выполняют соустья между оставшейся частью поджелудочной железы и пищеварительным трактом, желчными протоками и кишечником, желудком и кишечником.
Дистальная панкреатэктомия. При локализации опухоли в теле поджелудочной железы выполняют дистальную резекцию поджелудочной железы или изолированную резекцию тела поджелудочной железы, с формированием соустья между хвостом поджелудочной железы и желудочно-кишечным трактом.
Если злокачественное образование располагается в хвосте поджелудочной железы, выполняют удаление хвоста железы с удалением или сохранением селезенки.
Тотальная панкреатэктомия. При тотальном поражении поджелудочной железы единственным возможным оперативным вмешательством является полное удаление железы. В последнее время в связи с наличием хорошей заместительной терапии (инсулинотерапия и коррекция ферментативной недостаточности) данная операция целесообразна лишь в некоторых случаях.
Нано-нож в лечении рака поджелудочной железы. Эффективность применения нано-ножа для лечения рака поджелудочной железы в настоящий момент не доказана.
Все операции на поджелудочной железе связаны с большим количеством осложнений. Единственным фактором, который достоверно может снизить частоту осложнений, является опыт хирурга, выполняющего это оперативное лечение. Было доказано, что при выполнении более 20 гастропанкреатодуоденальных резекций в год частота летальных исходов составляет менее 2%, если же выполняется 5-15 таких операций, летальность составляет 15-20%.
Таким образом, единственным радикальным методом лечения рака поджелудочной железы является оперативное лечение с последующими курсами химиотерапии.[7]
Лучевая терапия при раке поджелудочной железы
При III стадии заболевания, отсутствии эффекта от химиотерапевтического лечения и невозможности оперативного вмешательства показано проведение стереотаксической лучевой терапии.
Стереотаксическая лучевая терапия (СЛТ) — современный метод радиотерапии, при котором в область мишени подводятся высокие дозы ионизирующего излучения за небольшое количество фракций.
Лечение злокачественных опухолей поджелудочной железы с метастазами в печень
При нейроэндокринных опухолях поджелудочной железы оперативное лечение можно выполнять даже при наличии метастатических очагов. При других гистологических формах рака поджелудочной железы с метастатическим поражением печени показано только химиотерапевтическое лечение.
Обезболивание при раке поджелудочной железы
Приём обезболивающих препаратов при раке поджелудочной железы необходим только при появлении болевого синдрома. Сначала пациенту назначают ненаркотические анальгетики, при их неэффективности — наркотические препараты.
Питание при раке поджелудочной железы
Специальной диеты при раке поджелудочной железы не существует. Диету необходимо соблюдать после операции на поджелудочной железе (Стол № 5А или стол № 9, если у пациента есть сахарный диабет).
Прогноз. Профилактика
Прогноз по сроку жизни
Прогноз при раке головки поджелудочной железы зависит от гистологической формы заболевания:
- При аденокарциноме поджелудочной железы после радикального оперативного лечения и проведения курсов системной химиотерапии более 5 лет живут 20-40 % пациентов. К сожалению, эта самая частая и самая агрессивная опухоль поджелудочной железы с высокой вероятностью рецидива и склонная к раннему метастазированию.
- При нейроэндокринных опухолях прогнозы гораздо лучше, даже при IV стадии заболевания. До 60-70 % пациентов живут более 5 лет даже при отсутствии радикального оперативного лечения. Многие такие опухоли растут очень медленно, и на фоне правильно подобранного лечения может наступить полное выздоровление.[8]
Вероятность рецидива
Рецидивы в течение года после операции происходят в 50–60 % случаев при аденокарциноме поджелудочной железы и в 14 % — при нейроэндокринных опухолях [11][12].
Можно ли предотвратить рак поджелудочной железы
Профилактикой заболевания является ведение здорового образа жизни: отказ от табакокурения как фактора риска, исключение алкоголя, который является основным фактором возникновения хронического панкреатита. Ведение активного образа жизни и правильное питание снижают риск развития сахарного диабета и тем самым — риск возникновения рака поджелудочной железы.
Источник
