Поджелудочная железа при похудении


Человек, у которого прогрессирует панкреатит, стремительно худеет, причем, независимо от ритма жизни, полноценности питания, количества съеденного. Причиной этого является нарушение пищеварительного процесса. При панкреатите оно вызвано расстройством ферментации и, как следствие, затруднением всасывания питательных веществ. В результате, организм недополучает их, потому начинает использовать ранее накопленные им жиры. Это неизбежно провоцирует резкое похудение. Для человека с избыточным весом подобный процесс не критичен, но у больного с нормальной массой тела или ее дефицитом нетипичное похудение способно вызвать дистрофию.
Симптомы, на которые стоит обратить внимание
Первые тревожные признаки панкреатита многие люди игнорируют. Они склонны связывать тяжесть в подреберье и тошноту либо с проявлением других заболеваний пищеварительного тракта, либо с погрешностями в питании. Поэтому обращаются к врачу только тогда, когда в подреберье появляется интенсивная боль, а тошнота становится постоянной. Часто наблюдается при панкреатите похудение, вздутие живота, диарея. Это свидетельствует о том, что воспалительный процесс в поджелудочной железе активизировался. Вероятно:
- панкреатические протоки сужены, перекрыты камнями;
- в толще железы сформировались кисты;
- ее ткани частично атрофированы;
- структура органа изменена, размеры увеличены.
Симптомы болезни указывают на степень ее развития. Боль является признаком того, что либо идет некроз тканей железы, либо она давит на другие органы. Температура и слабость свидетельствуют об интоксикации организма. Вздутие живота и диарея указывают на нарушение пищеварительного процесса.

Причины
Поджелудочная железа вырабатывает ферменты, участвующие в расщеплении жиров, белков, углеводов. Переваривание этих веществ происходит в кишечнике, поэтому именно туда и направляются ферменты железы. Когда человек употребляет много жирной, жареной, острой пищи, то их выработка усиливается, а отток замедляется. В результате, ферментация производится не в кишечнике, а в самой поджелудочной железе. Вследствие этого:
- железа воспаляется;
- пищеварительный процесс расстраивается;
- расщепление жиров, белков, углеводов притормаживается;
- обмен веществ нарушается.
Организм испытывает острую нехватку питательных веществ. Из-за дефицита:
- белков — ухудшается регенерация клеток, тканей;
- жиров — нарушается переработка холестерина, витаминов;
- глюкозы — теряется жизненная энергия.
Чтобы хоть как-то восполнить их потерю, организм начинает растрачивать подкожные жиры и гликоген из мышечных тканей, печени. Это, в свою очередь, приводит к резкому стабильному снижению веса. Заниматься самолечением в подобном случае не следует. При панкреатите как набрать вес и избежать осложнений, знает только врач.
К какому врачу обратиться?
Если человек начал резко худеть, и при этом его мучают боли в подреберье, диарея, тошнота, откладывать визит к доктору не следует. Все указывает на то, что пищеварение нарушено, а последствия подобного расстройства серьезны. Пациентов с вышеописанной симптоматикой принимает:
Доктор выявляет причины недуга, разрабатывает схему его лечения, подбирает соответствующую диету. На приеме он анализирует жалобы больного, осуществляет пальпацию области живота. Он обязательно задает пациенту следующие вопросы:

- Как давно появилась боль?
- В каком месте она локализуется?
- Каков ее характер, сила, частота?
- Наблюдалась ли раньше боль, тошнота?
- Мучает ли пациента диарея?
- Каков его рацион?
Для уточнения диагноза врач направляет пациента на лабораторное и инструментальное обследование. Только так он сможет увидеть достоверную, полную клиническую картину. По полученным результатам доктор назначает комплекс лекарств и дает рекомендации по питанию.
Как набрать вес при панкреатите?
Панкреатит лечится при помощи определенных препаратов и диеты. Питание при этом заболевании имеет свою специфику. Во время острых приступов нужно отказаться от приема пищи и воды, благодаря чему сократится нагрузка на железу, будет подавляться выработка ферментов. По мере стихания боли и ослабления прочих симптомов в рацион постепенно вводятся продукты, богатые животными белками, витаминами, минералами. В стадии ремиссии врач рекомендует:
- есть небольшими порциями, 6 раз в сутки;
- отказаться от жиров;
- употреблять пищу в теплом виде;
- тщательно прожевывать еду;
- включать в рацион сложноуглеводистые продукты.
В таком случае ферментация в организме восстановится, а обменные процессы улучшатся. Питательные вещества начнут усваиваться, и организму не придется расходовать подкожный жир, мышечный и печеночный гликоген. Потеря веса остановится.
Обсудите вашу проблему на форуме или задайте бесплатно вопрос врачу!
Источник
Не секрет, что болезни нас не красят, мало того, что они доставляют нам своеобразные мучения, неудобства, так еще и масса последствий может быть связана со многими из них, например потеря в весе, и у многих возникает вопрос: как набрать вес при панкреатите?
Так и панкреатит поджелудочной железы имеет ряд негативных сопутствующих моментов. У одних больных болезнь проходит более-менее бесследно, если они вовремя спохватились и прошли курс лечения, а вот другие могут даже потерять вес при этом распространенном заболевании.

Поначалу многие могут даже обрадоваться этому факту, особенно, кто длительное время страдал ожирением, для них похудение может показаться удачей.
Особенно это относится к женщинам. Но когда вес теряется усиленно, быстро, снижение килограммов продвигается в скором темпе, человек начинает таять на глазах, испытывая при этом слабость, упадок сил, тут уже не до радостей, тут уже караул – надо экстренно что-то делать, менять и желательно задуматься над рядом вопросов: почему худеют люди при этой болячке, как поправиться, прийти в норму, восстановить былую массу?
Об этом и прочем полезном касательно панкреатита пойдет ниже речь. Мы подскажем, как пройти восстановление и начать набирать утраченные килограммы и, в итоге, поправиться при панкреатите до нормального состояния.
Поджелудочная железа — главное
Располагается самая большая железа (поджелудочная) в глубинных слоях брюшины, ниже и левее желудка, граничит с селезенкой, двенадцатиперстной кишкой и желчным пузырем, с двумя последними органами напрямую связана ее работа. Состоит орган из трех отделов – головка, тело и хвост.
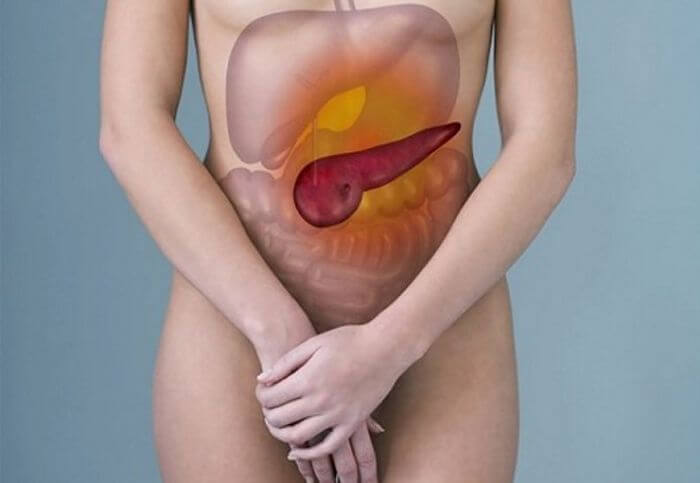
Кстати, панкреатит может поражать, как всю полностью железу, так и отдельные ее части, поэтому очаг боли может быть разным. Иногда поджелудочную боль можно спутать с желудочной и даже сердечной. Две основные функции возложены на железу, первая из них – выработка гормонов, того же, к примеру инсулина.
Все знают, что он играет определенную роль в поддержании уровня сахара в крови, недостаток его может привести к такому заболеванию, как сахарный диабет. И вторая функция, не менее важная – продуцирование панкреатического сока, содержащего ряд ферментов, жизненно необходимых для участия в процессе переваривания пищи на более элементарный порядок.
Каждый из ферментов сока отвечает за расщепление того или иного компонента пищи (белков, жиров и углеводов).С каждым приемом пищи подается сигнал органу и начинается процесс синтеза сока (кстати, при разном составе пищи получается разной концентрации и состава сам сок).
За сутки поджелудочная примерно вырабатывает до 2.5 литров сока. Находясь в железе, он неактивен. А вот стекая по протокам в двенадцатиперстную кишку (где именно и протекает процесс переваривания пищи), он, соединившись с желчью, принимает активную форму, готовую для работы.
Панкреатит и его симптомы
Неверно, все в курсе, что панкреатит – это воспаление поджелудочной железы. Именно железа источник этой болезни, очаг распространения дискомфорта, проявляется обострением и следующими неприятными симптомами:
- боли разной степени переносимости, цикличности, опоясывающего характера, чаще в районе ребер и ниже, которые могут отдавать даже в спину, сердце (при некоторых позах человеку легчает);
- в ходе пальпации чувствуется напряжение передней части живота;
- метеоризм, вздутие живота, дискомфорт, в ряде случаев диарея;
- сухость во рту, белый налет на слизистой, изменение цвета кожных покровов на желтоватый и бледный окрас;
- сонливость, вялость, утомляемость, увеличенное потоотделение;
- при острых проявлениях болезни — повышение температуры тела, рвота и пр.
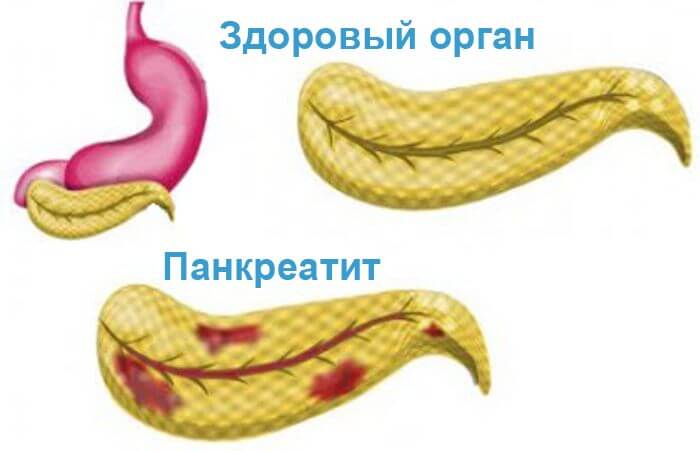
Обычно эти и другие симптомы панкреатита проявляются, спустя полчаса после приема пищи нездорового характера – жирной, острой, копченой, жареной, употреблении солений и маринадов, алкоголя. Вообще, неправильный образ жизни на протяжении ряда лет и приводит к заболеванию: пища плохого состава, нерегулярный прием еды, лекарства в больших дозах, малоподвижность, заболевания других органов ЖКТ.
Панкреатит бывает в разных формах, может нести за собой ряд серьезных последствий. Одно из них — похудение больного. Потеря веса при панкреатите – это нередкий случай, как может показаться на первый взгляд, особенно при хронической его форме. А вот почему это происходит и как с этим бороться, как набрать вес, читайте следующий подраздел.
Как бороться с похудением при панкреатите
Мальдигестия и мальабсорбция – два медицинских термина, применимых к похудению человека при больной железе. Первый из них указывает на то, что в организме нарушен процесс переваривания пищи, а второй – на нарушение всасывания полезных веществ организмом.
Больная железа может сократить синтез необходимого количества ферментов, участвующих в переваривании пищи, отсюда происходит реакция со стороны кишечника (он не может толком переваривать пищу, выдавая частую диарею), а, если этот процесс постоянный, тогда и вовсе тонкий кишечник даст сбой. А далее по цепочке организм в общем не получит в достаточном количестве и качестве расщепленных жиров, белков и углеводов, а следовательно, запустится процесс болезненного похудения.
Можно ли тормознуть этот процесс, направить вспять? Врачи утверждают, что можно и делают все возможное, чтобы человек мог вернуть сброшенные килограммы. Для начала надо добиться сохранения устойчивого процесса ремиссии заболевания и только потом больному назначается лечение.
Медикаментозное лечение
Оно направлено на восстановление секреторной деятельности органа (путем назначения необходимой дозы панкреатина) и восполнение утраченных ферментов за время болезни путем искусственного введения их в организм человека. Назначение двухоболочечных препаратов будет способствовать налаживанию процесса пищеварения, очень схожее с естественным.
Врач обычно направляет больного на комплексное обследование, которое позволит выявить и подлечить еще сопутствующие заболевания других органов пищеварения, т. к. они тоже могут способствовать снижению веса. Наравне с этим разрабатывается специальная корректирующая диета, помогающая восстановить работу железы и способствующая набору веса.
Врач информирует пациента об основах грамотного употребления пищи, правила эти просты и сводятся к следующему:
- Тщательно пережевывать пищу (слюна способствует начальному перевариванию пищи).
- Исключение приема жидкостей во время приема пищи.
- Дробное питание, небольшими порциями, с регулярными промежутками.
- Блюда должны быть теплыми, исключено употребление горячей и холодной еды.
- Меню должно быть составлено исходя из разрешенных продуктов, не экспериментировать запрещенными блюдами, раздражающих железу и обостряющих положение.
Это основные правила, выполняя которые, каждый сможет постепенно восстановить утраченный вес. Конечно, это произойдет не так быстро, главное не отходить от правил. Врачи могут порекомендовать пациенту на какое-то время перейти на детское питание, которое предназначено для грудничков и деток чуть постарше, оно сбалансировано, содержит нужные микроэлементы, витамины, нежное по составу (взрослому разве что норму можно увеличить).
Кто-то может обратиться за помощью, консультацией к грамотному врачу-диетологу, который разработает персональное меню, подскажет на какие рецепты обратить внимание, посоветует даже что-то из народных рецептов, медицины.
Больному панкреатитом следует постоянно контролировать свой вес, стараться при первых признаках его снижения идти к врачу и бить тревогу. Не стоит опускать руки и выезжать за счет авось. Наше спасение в наших руках (конечно же, и руках медиков)!
Источник
Правильная диета при панкреатите и гастрите – залог успеха в лечении недуга. Организовать грамотное питание несложно. Для этого нужно знать, какие продукты разрешены, а какие – нет. Также важно помнить советы диетологов касательно режима питания и инструкции по приготовлению тех или иных диетических блюд.

Общие рекомендации по организации питания
Воспаленная поджелудочная железа, как и проблемно работающий желудок нуждается в щадящем режиме питания. Поэтому общие принципы организации диеты одинаковы и при панкреатите, и при гастрите:
- Порции еды должны быть маленькими (до 150 грамм).
- Лучше кушать часто, но мало, не нагружая длительной работой органы пищеварения. Самое рациональное решение – это перейти на 5-ти разовое питание (завтрак – 2-й завтрак – обед – полдник – ужин).
- Все продукты измельчаются еще в процессе приготовления и тщательно пережевываются во время еды.
- Еда не должна быть холодной. Все блюда и напитки лучше усваиваются в теплом виде.
- Продукты не должны быть сухими, жесткими или имеющими острые углы. Сухари или сушки следует размачивать в бульоне или чае.
- Режим питания – строго по часам. Желудок, привыкая к определенному режиму, заранее начинает выделять сок для лучшего усвоения продуктов.
За 2 часа до сна еда исключается совсем. Нужно дать время ЖКТ приостановить работу и хорошо отдохнуть за ночь. Не рекомендуется нагружать организм сразу же при пробуждении или перекусывать на ходу. Есть нужно спокойно и медленно.
Общие советы по организации питания
Основное в диетотерапии – это четкое разграничение пищи на полезную и приносящую вред. Есть ряд продуктов, которые можно встретить в списках разрешенных. Но даже они становятся опасными, если их используют неправильно.
Например, при панкреатите или гастрите допустимо есть яичный омлет, приготовленный на пару. А вот яйца, сваренные вкрутую, категорически запрещены гастроэнтерологами. Запеченное куриное мясо – провокатор обострения панкреатита или гастрита. В то время как куриный бульон оказывает лечебное воздействие на воспаленные органы ЖКТ.

Если говорить о способах приготовления еды, то однозначно исключают жарку, копчение и вяление. Продукты для диетического меню варят или доводят до готовности на пару, в мультиварке, в духовке.
Разрешенные продукты
В периоды, когда панкреатит и гастрит обострены, наименее опасными считаются ингредиенты, не повышающие кислотность желудка и не раздражающие слизистую.
Таблица разрешенных пищевых групп:
| Изделия из муки | Вчерашний хлеб (предпочтение – цельнозерновому, ржаному, пшеничному), сухари домашнего приготовления, сушки, галетное печенье, хлебцы. В периоды ремиссии – лапша и спагетти (до 170 грамм порция). |
| Крупы | Рис, гречка, овсянка, манка. |
| Виды овощей и зелени | Из овощей выбирают картофель, тыкву, свеклу, морковь, баклажаны, кабачки. Ежедневно можно добавлять по 1 ст. л. измельченного сельдерея, петрушки и укропа. |
| Рыбные блюда | Можно есть мякоть сортов с наименьшей жирностью (хек, треска, судак), отваренных или приготовленных в мультиварке. Рыбные тефтели и бульоны. |
| Морепродукты | Морская капуста. |
| Мясное меню | Для приготовления бульонов, паровых котлет и тефтелей предпочтение отдают курице, кролику, индейке, нежирной телятине. |
| Кисломолочное | Кефир, обезжиренный творог, сыр не запрещены с нормальной или пониженной кислотностью желудка. |
| Яйца | Омлет на пару из куриных и перепелиных яиц. |
| Масло | Рафинированное подсолнечное, оливковое, льняное, тыквенное. В стабильной ремиссии – сливочное (не больше 30 грамм в сутки). |
| Фрукты | Бананы, запеченные яблоки. |
| Продукты пчеловодства | Мед, прополис, маточное пчелиное молочко. |
| Специи | Кунжут, фенхель, тмин, куркума, гвоздика. |
В питье рекомендуются отвары из трав или из шиповника, боржоми, некрепкий черный чай, домашние кисели.
Примечание: описанные ингредиенты составляют специальное меню под номером 5 в его расширенном виде, предназначенное людям с панкреатитом, гастритом, холециститом и гепатитом.
Запрещенные продукты
По сути, все компоненты, не вошедшие в таблицу разрешенных гастроэнтерологами, считаются вредными для людей, страдающими панкреатитом и гастритом. Это значит, что «табу» объявляют:
- любым копченостям;
- консервациям и маринадам;
- острым и кислым блюдам;
- жирным сортам рыбы, мяса, сыров;
- грибам;
- сладкой и сдобной выпечке;
- орехам и семечкам;
- кофе, алкоголю, газированным напиткам.

Под запретом бобовые (горох, фасоль, кукуруза) – они вызывают вздутие и отрыжку. Опасна обычная капуста – ее кислота провоцирует изжогу. То же самое относится к щавлю, шпинату, редису, салатному листу. Категорическое «нет» придется сказать хрену, чесноку и луку, в том числе и зеленому.
В стадии ремиссии допускается небольшое количество соли. Лучше всего – йодированной. Подсаливать блюда рекомендуют в конце готовки.
Питание при обострении патологий
Особенно строго контролируется диета при обострении гастрита и панкреатита. После приступа больному показан голод как минимум на 1 день, пока не утихнет боль и тошнота. Отказ от еды нужен для того, чтобы не развить отечность и некрозы.
Когда признаки острого воспаления позади, в меню вводятся целебные отвары, легкие бульоны и черные сухари. На 3–5 день пациента переводят на диету номер 5, включающую продукты из разрешенного списка в таблице выше.
Важно! Блюда добавляются в рацион постепенно, по одному новому ингредиенту в день, с пристальным наблюдением за любыми изменениями в симптоматике.
Вслед за бульонами и отварами, в питание возвращают овощные супы-пюре и каши (сначала без масла). Только затем – отваренное белое мясо и кисломолочные продукты. И если новых признаков воспаления поджелудочной нет – меню разнообразят фруктами, зеленью и разрешенными специями.
Почему нужно правильно питаться при повышенной кислотности и воспалении поджелудочной железы (в период обострения или в хронической стадии)?
Диетическое питание снимает нагрузку с органов пищеварения и тем самым быстрее избавляет от симптомов острого воспаления: резкой боли, диареи, тошноты, вздутия. Правильная диета дает возможность вылечиться от хронической патологии ЖКТ.

А несоблюдение предписанного режима еды, наоборот, приведет к осложнениям:
- эрозийному воспалению кишечника;
- язве желудка;
- дуодениту;
- сахарному диабету;
- холециститу;
- гепатозу;
- гепатиту.
В организме все взаимосвязано. Панкреатит и гастрит дают серьезный повод дать организму очиститься и отдохнуть от вредных привычек (алкоголя, кофе, нездоровой еды). Лечебная диета поможет вывести шлаки и накопившиеся вредные вещества, урегулировать щелочной баланс, восстановить слизистую.
Рекомендации по питанию при заболеваниях
Сбалансированное питание, организуемое при панкреатите и гастрите, учитывает ежедневные нормы ценных компонентов:
- общих калорий – до 2,5 тысяч ккал;
- углеводов – до 300 грамм;
- белков – 120 г;
- жиров – 80 г.
Совокупное количество элементов дано приблизительно. Индивидуальные нормы высчитывает врач-диетолог.
Лечащий гастроэнтеролог может скорректировать перечень разрешаемых продуктов. Это особенно актуально для людей с гастритом и дуоденитом (воспалением слизистой). Если кислотность, повышенная – запрещается употреблять кисломолочные продукты. В стадии ремиссии иногда позволяют немного кипяченого молока.
Чтобы максимально понизить стресс и давление в органах пищеварения, соблюдаются инструкции по приготовлению пищи:
- продукты употребляются измельченными или протертыми;
- мясные и рыбные бульоны – второй варки;
- исключают обжаривание и копчение, пищу нужно варить, тушить, готовить на пару или в мультиварке.
Нельзя забывать и о постоянном графике приема пищи. Лучше не пропускать время запланированных трапез. Не стоит устраивать и дополнительные перекусы.
Примерное меню на неделю (на каждый день), что можно есть и какая должна быть пища?
Диетологами разработаны уже готовые примерные схемы приема пищи для пациентов с гастритом и панкреатитом. Это значительно облегчает задачу организации правильного питания дома.
В таблице показан один из самых распространенных вариантов недельного меню:
| День недели | Название трапезы | Блюда и продукты |
|---|---|---|
| Понедельник | Завтрак | Манная каша, сваренная на воде. |
| Кусочек вчерашнего хлеба с медом. | ||
| Чай. | ||
| Легкий перекус | Овощной салат. | |
| Вода негазированная. | ||
| Обед | Куриный бульон с рисовой лапшой. | |
| Тефтели из крольчатины или индюшатины с овощами. | ||
| Ягодный морс или кисель. | ||
| Полдник | Стакан кефира. | |
| Ужин | Творожная запеканка, приготовленная в мультиварке. | |
| Отвар из подорожника. | ||
| Вторник | Завтрак | Яичный омлет на пару. |
| Легкий перекус | Печеное яблоко с медом. | |
| Обед | Суп-пюре из кабачков. | |
| Полдник | Стакан киселя. | |
| Ужин | Запеканка из рыбы и картофеля. | |
| Среда | Завтрак | Сырники из мультиварки. |
| Легкий перекус | Кефир с галетным печеньем. | |
| Обед | Суп-пюре морковный с черными сухарями. | |
| Полдник | Ягодный кисель. | |
| Ужин | Тыквенное пюре. | |
| Четверг | Завтрак | 1 яйцо всмятку. |
| Легкий перекус | Отвар шиповника с медом. | |
| Обед | Картофельно-морковный суп-пюре с обезжиренным сыром. | |
| Полдник | Печеное яблоко. | |
| Ужин | Рыбные котлеты на пару. | |
| Пятница | Завтрак | Рис, сваренный на воде. |
| Легкий перекус | Запеченое яблоко с медом. | |
| Обед | Куриный суп с сухарями. | |
| Полдник | Овсяный кисель. | |
| Ужин | Гречневая каша с льняным маслом. | |
| Суббота | Завтрак | Овсяная каша на воде. |
| Легкий перекус | Банан с медом. | |
| Обед | Суп с фрикадельками из индюшатины. | |
| Полдник | Отвар подорожника с сушками. | |
| Ужин | Отварная рыба. | |
| Воскресенье | Завтрак | Манная каша. |
| Легкий перекус | Кефир с галетным печеньем. | |
| Обед | Рисовый суп с кусочками белого мяса курицы. | |
| Полдник | 2 запеченых яблока. | |
| Ужин | Тушеные кабачки. | |
Блюда можно чередовать по кругу. Или переставлять местами для следующей недели. Желательно следить при этом, чтобы соблюдалось разнообразие: если на завтрак уже была овсяная каша, то кисель из овса лучше перенести на следующий день.
Травяные отвары
В меню для лечения проблем ЖКТ должно быть много теплых напитков. Обычный черный чай (некрепкий и чуть подслащенный медом) – очень хороший компонент в комплексном обеде, завтраке или ужине. Но часто его пить нельзя.

Разнообразие и огромную пользу в рацион вносят травяные отвары:
- из подорожника;
- зверобоя;
- тысячелистника;
- шиповника.

Природные лекарства успокаивают воспаленные ткани, способствуют их регенерации, стимулируют нормальную перистальтику желудка и выравнивают кислотно-щелочной баланс.
Самый лучший способ заваривать травы и плоды шиповника – в термосе. Но можно проварить компоненты и на паровой бане. Примерное сочетание ингредиентов – 1 ч. л. на стакан воды.
Рецепты блюд
Еда может быть не только полезной в лечении гастрита и панкреатита, но и вкусной, если знать, как правильно ее готовить. Ниже приведены самые популярные рецепты, которые помогут разнообразить диетическое меню и насладиться вкусом продуктов.
Фрикадельки из мяса с морковью
Небольшая морковь чистится, натирается на мелкой терке и складывается на дно эмалированной посуды. Заливается водой, и ставиться на огонь.
Для фарша можно брать куриное или индюшиное бескостное филе (иногда разрешают нежирную телятину). Два раза прокрутить в мясорубке, добиваясь максимального измельчения. В фарш добавляется мелкорубленая зелень (лучше всего – зеленая петрушка) и маленькая щепотка соли. Из смеси скатывают небольшие шарики столовой ложкой и по очереди опускают в кипящую воду (так они не разваляться).
Фрикадельки варят минут 20–25 затем достают из воды. Воду сливают через друшлаг, а вареную морковь используют в качестве гарнира.
Благодаря тщательной протертости мясо будет легко усваиваемым, а из-за моркови – покажется сочными и очень вкусными.
Суп-пюре из овощей
Обычно подобный суп готовят на курином втором бульоне, но вкусно будет и без него.

В кипящий бульон или просто воду высыпают почищенные и рубленные кубиками овощи (жидкость должна едва покрывать овощи).
Вкусными и не вызывающими вздутие получаются сочетания из:
- моркови и кабачков;
- картофеля с баклажанами;
- тыквы с морковью;
- картофеля со свеклой и сельдереем.
Овощи варятся до полной готовности (при проверке кубик легко перерезается в воде ножом). Часть воды сливается в кружку, чтобы овощи легче было растолочь до однородной консистенции.

К сваренным овощам добавляют измельченную зелень (свежий укроп или петрушку), слегка подсаливают и толкут, постепенно подливая овощной отвар из кружки.
Перед подачей на стол в суп-пюре можно добавить немного сухариков. Можно присыпать блюдо горсткой семян льна или кунжутом – эти полезные и богатые на ценные элементы добавки являются альтернативой хлебу.
Творожно-овсяная запеканка
Овсяные хлопья предварительно мелют в кофемолке. Полученная каша послужит вяжущим компонентом десерта.

В обезжиренный творог добавляют немного меда и смешивают с приготовленной овсяной мукой.
Однородную массу выкладывают в форму и выпекают минут 10 в духовке (а лучше – в мультиварке).
Запеканку кушают в теплом виде, после того как она немного остыла. Разрешается присыпать готовое блюдо небольшим количеством кунжута или щепоткой корицы.
Для разнообразия, внутрь запеканки добавляют тонкие кусочки яблока или банана.
Источник
