Поджелудочная железа при гепатитах

Многим людям, у которых есть проблемы с органами пищеварения, устанавливают сразу несколько патологий. Часто наблюдается гепатит при панкреатите, когда проблемы возникают в этих двух органах. Спровоцировать появление патологии могут вирусы (поражающие печень), интоксикационные процессы при других инфекциях, отравлениях, передозировках препаратов.
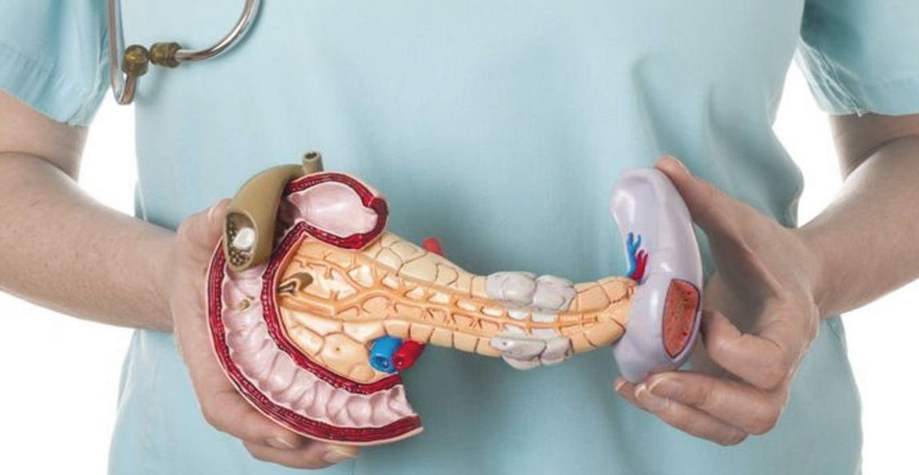
Взаимосвязь болезней
Не только причины, но и механизм развития заболеваний печени и поджелудочной железы похожи между собой. Сначала на клетки органа действуют повреждающие агенты, потом в ответ развивается процесс воспаления. Ткани отекают, а клеточные структуры подвергаются разрушению и замещению соединительной тканью.
Печень человека состоит из множества клеток, которые не имеют дифференциации. Они выполняют одновременно все функции – детоксикацию, аккумулирование ряда веществ и витаминов, участие практически во всех видах обмена. Поэтому компенсаторный потенциал печени велик, целые части ее берут на себя функцию поврежденных, и так может продолжаться длительное время. При своевременном лечении, соблюдении диеты и правильном образе жизни гепатоциты могут восстанавливаться.
При хроническом панкреатите возникает множество осложнений, в т. ч. язва, холецистит и гепатит. С другой стороны, заболевания печени могут становиться причиной панкреатита. На стадии хронизации патологических процессов становится невозможным выявление первичного заболевания. Все усилия врачей направляются на улучшение состояния больного с диагнозом гепатопанкреатит.
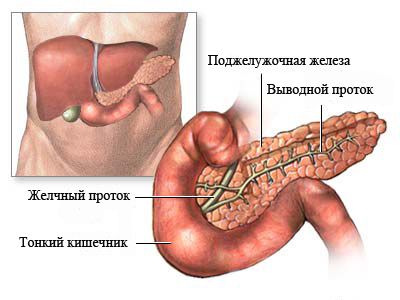
Что делать при приступе панкреатита
Приступ панкреатита требует оказания неотложной помощи. Он проявляется в виде опоясывающей боли, локализующейся в области подреберья, тошнотой, рвотой, напряжением мышц живота. При хроническом течении патологии боль соотносится с приемом пищи, особенно это касается жирного, жареного, острого. Ферментативная недостаточность органа приводит к вздутию живота, скоплению газов, поносу, отрыжке.
Во время приступа следует:
- полностью отказаться от приема любого вида пищи;
- соблюдать постельный режим;
- парентерально ввести анальгетик или спазмолитик;
- приложить холодный компресс на область проекции поджелудочной железы.
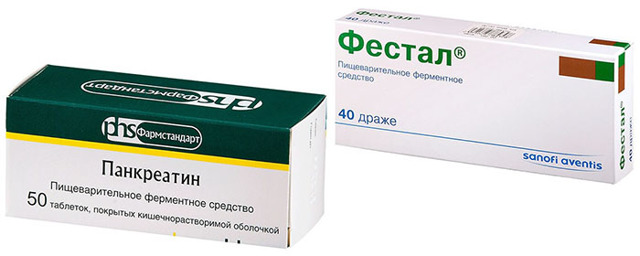 Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Острый панкреатит протекает активно, при этом происходит расплавление тканей, железа начинает переваривать сама себя. Такое опасное состояние требует немедленной помощи в условиях стационара и даже реанимации. Тяжелый приступ хронического заболевания также лечится только специалистами.
В том случае, когда развивается реактивный панкреатит на фоне гепатита, следует особое внимание уделить лечению проблем с печенью. Для этого применяются:
- гепатопротекторы (Карсил, Эссенциале);
- диета с исключением жирной и жареной пищи;
- на время обострения рекомендуется покой.
При сильных болях используются спазмолитические средства (Дротаверин, Спазмалгон), одновременно облегчается пищеварение путем назначения препарата Креон, который имеет в составе необходимые ферменты.
Диета при панкреатите и гепатите
Важной составляющей частью лечения заболеваний органов пищеварения является правильно подобранная диета. Важно устранить все вредные блюда и ввести в рацион как можно больше важных веществ.

Полезные продукты
При гепатите и панкреатите можно употреблять следующие продукты:
- диетическое мясо и нежирную рыбу;
- несладкое печенье без добавления крема;
- подсушенный хлеб с добавлением отрубей;
- молоко и кисломолочные продукты с низким содержанием жира;
- сыр нетвердых и неострых сортов;
- молочные и овощные супы;
- овощи и фрукты (есть исключения);
- крупы, картофель в умеренных количествах;
- яйца (1 раз в неделю), белок можно ежедневно.

Принимать пищу следует мелкими порциями, между завтраком, обедом и ужином необходимо перекусывать овощами, не слишком сладкими или кислыми фруктами, травяным чаем с галетным печеньем, можно выпить обезжиренный кефир или йогурт.
Запрещенные продукты
Нельзя при воспалении печени и поражении поджелудочной железы использовать в меню следующее:
- алкоголь, газированные напитки, какао и кофе;
- сдобу и свежие хлебобулочные изделия из высшего сорта муки;
- холодный суп (окрошку, свекольник), а также первое блюдо на мясном или грибном бульоне;
- копчения, соления, маринады, консервацию;
- жирное мясо, рыбу и молочные продукты.

Рацион при острой и хронической форме панкреатита
Поражение поджелудочной железы во время острого приступа или обострения хронического панкреатита требует полного отказа от пищи на 2-4 дня, в зависимости от тяжести протекания. В это время можно только пить минеральную воду без газа (Боржоми, Славяновская, Смирновская, Ессентуки №20), некрепкий отвар шиповника или слабозаваренный чай.
После этого пациенту разрешается перейти на питание с максимальным механическим и термическим щажением. Калорийность пищи снижена, запрещено употреблять любые продукты, которые могут вызвать усиление секреторной функции желудка и поджелудочной железы. Разрешается прием жидких блюд и сладостей (мед, сахар, сок из фруктов, отвар черной смородины).
По мере снижения острых проявлений в рацион постепенно добавляются другие продукты. Человек переходит на диету №5. Диффузные изменения поджелудочной железы в результате воспаления не проходят, поэтому ограничение в питании следует соблюдать пожизненно.
Особенности беременности и родов
Течение беременности с одновременным наличием гепатита и панкреатита имеет свои особенности. В первые месяцы часто развивается токсикоз, который протекает гораздо тяжелее, чем у здоровых женщин. Наблюдаются тошнота и многократная рвота, усиливающиеся во время приема жирной пищи. Происходит снижение аппетита и массы тела. Состояние несколько стабилизируется во втором и третьем триместрах, и если нет осложнений, то такой женщине не запрещено рожать.
При обострении воспаления врачи часто пропускают заболевание, т. к. оно напоминает токсикоз. Поэтому важно при малейшем ухудшении состояния сразу обращаться к врачу. Для этого требуется дополнительная консультация гастроэнтеролога или терапевта, прохождение анализов (кал, биохимический анализ крови).
Беременным требуется соблюдать диету и проходить лечение, также как и другим пациентам. Но в этом случае следует учитывать, что некоторые препараты могут повлиять на развитие плода.
Если во время вынашивания плода развивается острая форма панкреатита, то в этом случае врачи рекомендуют прерывание до срока в 12 недель. Кесарево сечение делается только в случае крайней необходимости, при условии исключения инфекционного осложнения. Роды лучше всего проводить естественным путем.
В том случае, когда у беременной наблюдается панкреатит на фоне гепатита, вызванного вирусом, то ведение беременности зависит от разновидности патологии печени. Некоторые виды инфекционного заболевания могут представлять опасность для жизни и здоровья как матери, так и будущего ребенка.
Наиболее тяжело протекают вирусные гепатиты B, С, E и D. На их фоне может развиваться печеночная недостаточность, внутриутробная гибель плода, смерть матери в результате интоксикации или кровотечения в процессе родов.
Источник
Сегодняшний сумасшедший темп жизни нередко лишает нас, как нам самим кажется, возможности следить за своим здоровьем и вести правильный образ жизни. Мы питаемся фаст-фудом, готовим на скорую руку, часто едим жареное, а потом жалуемся, что болит поджелудочная железа. Мы питаемся фаст-фудом, готовим на скорую руку, часто едим жареное, а потом жалуемся, что болит поджелудочная железа. Эти боли могут быть ощутимы и в правом боку, и в левом, и даже на спине. Чаще всего панкреатиту сопутствуют и другие заболевания, возникшие на его фоне: сахарный диабет, гепатит, жировой гепатоз. Поэтому, при появлении болей поджелудочной железы проконсультируйтесь у врача-гастроэнтеролога и гепатолога, так как обязательно потребуется диагностика и лечение заболеваний печени. Сахарный диабет может стать причиной жирового гепатоза печени, что в запущенной форме может вызвать развитие цирроза.
Признаки болезни поджелудочной железы
Пока ничего не беспокоит, мы не задумываемся о том, где какой орган находится, какую он имеет форму, какие признаки свойственны какой болезни. Но все это становится актуальным, если появляются боли. Очень часто обычному человеку сложно распознать, какой орган нуждается в помощи, сигнализируя болью о своем бедственном положении. Однако есть признаки, помогающие сориентироваться в ситуации, несмотря на то, что иногда поджелудочная железа дает симптомы, похожие на остеохондроз и даже опоясывающий лишай.
Так как поджелудочная железа имеет вытянутую форму, то боли она может давать в различные места. При воспалении головки железы боли будут справа, в этом случае их нередко относят на счет печени, если воспалены остальные части поджелудочной, то боли в левом подреберье обеспечены. При остром панкреатите боли часто становятся опоясывающими и очень сильными. Перечислим основные симптомы, по которым можно определить, что болит именно поджелудочная:
- снижение или отсутствие аппетита, как следствие — резкое похудение;
- боли в левом подреберье либо опоясывающие, настолько сильные, что человек не может никак найди удобное положение, ни сидя, ни лежа, ни стоя;
- тошнота, сильная рвота с кислым привкусом;
- высокая температура (38°).
При этом, если сесть на стул и наклониться вперед, то боли постепенно стихают. Эти признаки свойственны острому течению болезни, но есть еще и хроническая форма. В левом подреберье появляется постоянное чувство распирания, по утрам и после еды эта область болит. Также больного мучают диарея, бессонница, тошнота, сильная жажда; во рту ощущается горечь.
Когда болит поджелудочная, это основные симптомы. Если заметили у себя несколько признаков из этого перечня, немедленно обращайтесь к врачу, ведь только он может назначить необходимое обследование и лечение. Если на то, что болит поджелудочная железа, не обращать внимания, то со временем болезнь переходит в хроническую. При этом железа перестает вырабатывать гормоны, от которых зависит процесс пищеварения, а также инсулин, что приводит к диабету.
И еще одна характерная особенность: при панкреатите боли активизируются после еды, а если не есть, то становится легче. У больных могут появиться и признаки токсикоза, например, отвращение по отношению к некоторым продуктам.
Лечение острого воспаления поджелудочной железы предполагает госпитализацию, хронический панкреатит лечат в домашних условиях под наблюдением врача.
Источник
Острый панкреатит
Острый панкреатит – это острый
воспалительный процесс в поджелудочной железе с разнообразным
вовлечением региональных тканей и/или вовлечением других органов и
систем.
При остром панкреатите происходит внутрипротоковая активация
ферментов (в норме ферменты находятся в поджелудочной железе в
неактивном состоянии) и запуск процесса формирования панкреонекроза. В
дальнейшем процесс приобретает лавинообразный характер с образованием и
выбросом в сосудистое русло вторичных, агрессивных факторов –
эндотоксинов, которые в свою очередь, ведут к развитию эндотоксикоза и в
дальнейшем определяют клинику течения заболевания.
Основным клиническим критерием, отличающим острый панкреатит от
хронического , является восстановление нормальной функции поджелудочной
железы.
В структуре острой патологии органов брюшной полости панкреатит
занимает третье место – после острого аппендицита и холецистита. Ранее
он регистрировался у 9-16% больных. Но за последние 20 лет
заболеваемость острым панкреатитом возросла в 40 раз, значительно
увеличилась частота деструктивных форм.
При подозрении на острый панкреатит больного нужно
госпитализировать в хирургическое отделение. Ввиду того, что
патологический процесс в поджелудочной железе развивается чрезвычайно
быстро, особенно при прогрессирующих формах заболевания, необходима
госпитализация больных даже с панкреатитом легкой степени тяжести.
Немедикаментозное лечение.
При раннем энергичном и многокомпонентном консервативном лечении у
80-90% больных острым панкреатитом наступает выздоровление в течении
3-7 дней от начала лечения. Ранняя госпитализация необходима для
избегания прогрессирования острого панкреатита, предупреждения перехода
отечных форм болезни в некротические, для ограничения
распространенности некротических изменений в поджелудочной железе.
В первые дни показан холод на эпигастральную область, что
подавляет экскреторную секрецию железы. С целью обеспечения
функционального покоя поджелудочной железы больной должен голодать до 7
дней. При неосложненном течении после уменьшения выраженности болей
прием пищи может быть возобновлен. Пищу следует принимать маленькими
порциями (до 5-6 раз в сутки). Она должна содержать много углеводов,
белки и жиры ограничиваются, что снижает секрецию панкреатических
ферментов.
В условиях стационара применяется не только лекарственная терапия
(инфузионно-дезинтоксикационная, антибактериальная терапия,
обезболивание, антиферментные препараты), но в ряде случаев и
хирургическое лечение.
Хронический панкреатит
Хронический панкреатит – длительное
прогрессирующее заболевание поджелудочной железы, характеризующееся
появлением во время обострения признаков острого некротизирующего
воспалительного процесса, постепенным замещением паренхимы органа
соединительной тканью и нарастанием внешнесекреторной и инкреторной
недостаточности поджелудочной железы.
За последние 30 лет в мире отмечен значительный рост числа
больных острым и хроническим панкреатитом, что связывают с растущим
злоупотреблением алкоголя, учащением воспалительных заболеваний ЖКТ.
Чаще болеют люди 31-50 лет.
Лечение.
Комплексное лечение хронического панкреатита включает решение следующих задач:
1)необходимо убедить больного отказаться от употребления алкоголя и соблюдать диету.
2)Необходимо провести заместительную ферментную терапию с целью
компенсации внешнесекреторной недостаточности поджелудочной железы.
Лечебные мероприятия направлены на предупреждение развития осложнений и
профилактику рецидивов.
Немедикаментозное лечение.
Функциональный покой поджелудочной железы создается в первую
очередь диетой, ограничивающей секрецию панкреатического сока и
предупреждающей провоцирование миграции мелких камней. При выраженных
обострениях заболевания на 3-5 дней назначается стол 0 (голод). Через
3-5 дней больного переводят на пероральное питание. Прием пищи должен
быть частым (4-6 раз в сутки), небольшими порциями. Она должна быть
тщательно измельченной, с большим содержанием легко перевариваемых и
хорошо усваиваемых белков. Ограничивают потребление продуктов,
способных стимулировать секрецию поджелудочной железы, в первую очередь
жиров, кислых продуктов. Больному запрещается употребление алкоголя,
острой пищи, консервов, газированных напитков, кислых фруктовых соков.
Лекарственная терапия.
Для купирования болевого синдрома при обострении хронического
панкреатита применяют ненаркотические анальгетики, миотропные
спазмолитики.
При лечении применяют антигистаминные препараты, подавляющие
секрецию поджелудочной железы и активность гидролитических ферментов.
Для уменьшения стимулирующих влияний регулярных пептидов на
внешнюю секрецию поджелудочной железы и желудочную секрецию назначают
ингибиторы протонной помпы либо блокаторы Н2-рецепторов гистамина.
Антацидные препараты нейтрализуют HCI и способствуют снижению уровня
секретина, обеспечивают тем самым функциональный покой поджелудочной
железы.
Одновременно применяют препараты, подавляющие активность ферментов
поджелудочной железы, которые поступили в кровь. Показаниями к
назначению таких препаратов является выраженная гиперферментемия.
При обострении хронического панкреатита, сопровождающегося развитием
перипанкреатита, холангита и других осложнений, показано назначение
антибиотиков широкого спектра действия.
Заместительная терапия.
При снижении экзокринной функции поджелудочной железы, наличии
признаков мальабсорбции и стеатореи с целью заместительной терапии
назначаются ферментные препараты. Дозы этих препаратов зависят от
степени панкреатической недостаточности.
Ферментные препараты не должны снижать рН желудочного сока или
стимулировать панкреатическую секрецию. Продолжительность лечения
зависит от состояния больного.
После стихания обострения хронического панкреатита поддерживающую
терапию необходимо проводить на протяжении 6-12 месяцев. Используют
препараты, уменьшающие секрецию поджелудочной железы: антацидные
препараты, антагонисты Н2-рецепторов гистамина, ИПП, холинолитики. При
наличии внешнесекреторной недостаточности поджелудочной железы
необходимо назначать ферментные препараты.
Профилактика.
При алкогольном панкреатите основной мерой профилактики обострения
является отказ от употребления алкоголя, соблюдение диеты. Грамотная
поддерживающая терапия существенно уменьшает частоту обострений у
70-80% больных.
При билиарнозависимом панкреатите необходимо проводить санацию
билиарной системы. Показано проведение литолитической терапии
препаратами урсодезоксихолевой кислоты.
Источник
Сотни поставщиков везут лекарства от гепатита С из Индии в Россию, но только M-PHARMA поможет вам купить софосбувир и даклатасвир и при этом профессиональные консультанты будут отвечать на любые ваши вопросы на протяжении всей терапии.
Диффузные изменения поджелудочной железы и печени — такую формулировку нередко можно встретить в заключении к протоколу ультразвукового исследования этих органов.
В связи с этим у пациентов возникает вопрос, насколько опасно это состояние для их здоровья.
Данная формулировка означает, что в паренхиме печени и поджелудочной железе происходят равномерные структурные изменения ткани под воздействием различных факторов.
Степень подобной диффузной деформации различна. Такое заключение означает, что в обследуемых органах нет локальных инородных включений, таких как кисты, камни и опухоли.
Что такое диффузные изменения в поджелудочной железе и печени
Ткань поджелудочной железы на УЗИ в норме должна иметь одинаковую плотность по всему органу и выглядеть как однородная субстанция.
Если же ее плотность равномерно повышена или понижена, то это указывает на наличие эхопризнаков диффузных изменений поджелудочной железы.
Они могут быть следующего характера:
- Повышение эхоплотности. Структура органа становится неоднородной. Наблюдается умеренное увеличение размера органа. Это происходит при остром панкреатите.
- Понижение эхоплотности. При таком эхопризнаке не происходит изменение размера железы.
Подобное состояние свидетельствуют о наличии у больного хронического панкреатита.
- Повышение эхогенности. Означает, что стенки железы замещены жировой тканью, но размеры не отклонены от нормы. Это характерно для липоматоза.
- Гиперэхогенность. Ткани органа сильно уплотнены, размеры могут уменьшаться либо оставаться в пределах нормы. Здоровые клетки замещаются соединительной тканью, что сигнализирует о наличии фиброза.
Дегенеративно-дистрофические изменения в поджелудочной железе развиваются постепенно и являются необратимыми.
Диффузные преобразования могут быть признаком как сложных патологий, так и незначительных отклонений в функционировании органа.
Их оценка осуществляется по таким параметрам, как изменение размера долей, равномерность границ и краев, состояние и просвет желчных протоков, вен и артерий.
Диффузные заболевания печени относятся к категории широко распространенных и включают в себя такие патологии, как
- гепатит (воспаление печени вирусного происхождения);
- цирроз (изменение размеров — увеличение или уменьшение — и изменение структуры ткани печени — необычно плотной, шероховатой, бугристой);
- алкогольная болезнь (воспаление печени из-за жирового перерождения);
- гепатоз (изменение печёночных клеток и нарушение в них обмена веществ);
- холангит (инфекция жёлчных протоков).
При диффузных изменениях печени по типу гепатоза у пациента возникают такие симптомы, как тошнота и рвота, увеличение размера органа, боль и тяжесть в области правого подреберья.
Часто диффузные преобразования, происходящие в печени, затрагивают селезенку, при этом наблюдается спленомегалия — увеличение ее размера.
Если по результатам УЗИ была выявлена диффузно-неоднородная структура печени, то это может указывать на перерождение клеток паренхимы, что характерно для цирроза. При этом поверхность органа неровная и бугристая, плотная и замещенная соединительной тканью.
Что такое гепатомегалия
Гепатомегалия представляет собой синдром, который характеризуется увеличением размера печени.
Этот процесс может быть вызван воздействием вируса гепатита, алкогольной болезни, жировой дистрофии, циррозом, инфекционным мононуклеозом.
Признаками этой патологии являются чувство тяжести в области правого подреберья и болезненность, ощущение сдавливания и диспепсические нарушения.
Выраженность проявлений такого нарушения зависит от особенностей течения заболевания, на фоне которого произошло увеличение размера печени.
Умеренная гепатомегалия, которая развивается в результате воздействия острых вирусных инфекций либо явившаяся следствием нарушения диеты, может иметь бессимптомное течение.
Признаки недомогания в этом случае будут проявляться, лишь когда печень существенно увеличена.
Изменение паренхимы печени при гепатомегалии, вызванной диффузными образованиями, наблюдается при вирусном гепатите — она становится уплотненной.
Нередко происходит и так, что диффузные изменения поджелудочной железы (ПЖЖ) и печени происходят одновременно. Такое сочетание отмечается при реактивном панкреатите.
Причины возникновения
Среди причин, которые могут вызвать диффузные изменения в печени и поджелудочной железе, в том числе синдром гепатомегалии, выделяют внешние и внутренние.
К первым относятся ядовитые вещества, поступающие из окружающей среды, прием лекарственных препаратов, табак, алкоголь. Изменения, происходящие под влиянием этих факторов, являются обратимыми и временными.
Внутренние причины можно условно разделить на 3 группы:
- Заболевания, которые непосредственно связаны с печенью.
- Функциональные нарушения других органов и систем.
- Возрастные изменения.
К числу первых относятся глисты или паразитарная инфекция, воспалительные процессы в печени, такие как цирроз, гепатит или холангит.
Что касается диффузных изменений в поджелудочной железе, то их может вызвать панкреатит или сахарный диабет.
Такое системное заболевание, как муковисцидоз, также способно стать причиной диффузных преобразований.
Среди других патологий, которые косвенно влияют на функционирование печени и поджелудочной железы, вызывая тем самым изменение их ткани, специалисты выделяют:
- болезнь желчнокаменная желчного пузыря;
- аутоиммунные заболевания (системная красная волчанка);
- вирусные кишечные инфекции тяжелого течения;
- ВИЧ.
Поздние признаки
В процессе развития заболевания происходит усиленное дифференцирование его признаков по причине следующих факторов:
- Тромбы в протоках, нарушение секреции, ухудшение процесса переваривания пищи.
- Недостаточное усвоение глюкозы при сахарном диабете, которой влечет недостаток гормона инсулина.
- Закупоривание желчных протоков приводит к возникновению механической желтухи: сначала желтеют белки глаз, а затем и кожные покровы;
- При развитии воспалительных процессов органы болезненно увеличиваются.
Заболевания поджелудочной в поздней стадии проявляются:
- выраженным болевым синдромом опоясывающего характера;
- изжогой, рвотой и диареей;
- резкой потерей массы тела;
- высокой температурой в момент обострения.
Запущенные болезни печени можно определить по:
- пожелтению и зуду кожи;
- отекам;
- изжогой и диареей;
- повышением артериального давления;
- тахикардией (учащением пульса).
Симптоматика
Проявления диффузных изменений поджелудочной железы различны и зависят от первопричины. Но среди общих симптомов специалисты выделяют:
- ухудшение аппетита;
- нарушение стула;
- ощущение тяжести и боли в желудке.
При остром панкреатите у больного наблюдаются приступы тошноты и многократная рвота, интенсивная боль в левом подреберье, учащенное сердцебиение, понижение артериального давления и общая интоксикация организма.
При фиброзе симптомы на начальной стадии отсутствуют, по мере прогрессирования заболевания появляется постоянная боль в области левого подреберья, чувство тошноты, рвота, нарушаются обменные процессы.
При диффузных поражениях печеночной ткани симптомы проявляются не сразу либо они слабо выражены. Часто они остаются незамеченными.
К числу признаков диффузных изменений в этом случае относятся вялость и снижение работоспособности, быстрая утомляемость, головные боли, мелкие кровоизлияния на поверхности кожи.
Когда диффузные изменения паренхимы органа становятся более масштабными, у больного можно наблюдать следующие симптомы:
- после приема пищи возникает чувство тяжести в правом подреберье;
- неприятный привкус во рту по утрам;
- темный цвет мочи;
- осветление кала;
- припухлость живота в области расположения печени;
- кожный зуд и высыпания;
- желтый оттенок кожи, слизистых и склер.
Обнаружение на ультразвуковом исследовании незначительных диффузных изменений указывает на умеренно выраженную гепатомегалию.
Такое состояние чаще является результатом несбалансированного питания или злоупотребления алкоголем.
Лечение
Лечение патологий, вызывающих диффузные изменения паренхимы печени и поджелудочной железы, требует комплексного и поэтапного подхода.
В первую очередь необходима оценка общего состояния пациента. Методы терапевтического воздействия подбираются в зависимости от степени интенсивности клинических проявлений заболеваний.
Медикаментозная терапия
Патологии, которые привели к диффузному преобразованию поджелудочной железы или печени, подлежат медикаментозному лечению.
Оно направлено на облегчение симптомов, но вернуть прежнее состояние ткани этих органов невозможно.
Лечение диффузных изменений печени
Терапевтические меры, направленные на устранение диффузных преобразований, зависят от того, какая болезнь явилась причиной.
При невыраженных изменениях больному прописывают препараты, которые будут способствовать восстановлению клеток печени, к таким относятся Эссенциале и Гепабене.
При умеренной диффузии назначаются антибактериальные препараты, витамины и антигистаминные средства.
Если заболевание печени возникло в результате вирусного воздействия, то целесообразно применение противовирусных медикаментов. При тяжелом течений заболеваний назначаются гормональные препараты.
Если печеночная ткань была поражена в результате глистной инвазии, то не обойтись без использования антипаразитарных лекарственных средств, гепатопротекторов и витаминов.
Оперативное вмешательство может потребоваться, если в тканях паренхимы произошла существенная перестройка и образовались камни в желчном пузыре.
Иногда при незначительных размерах камней лечение ограничивается назначением желчегонных препаратов.
Диффузные изменения поджелудочной железы
При обнаружении диффузных изменений в органе врач не может назначить лечение для избавления от этой патологии. Хирургические методы при этом тоже не применяются.
С помощью лекарственной терапии можно облегчить симптомы заболевания и помочь органу выполнять свои функции.
Для этого назначаются ферменты и обезболивающие средства. Первые компенсируют нехватку необходимых веществ для нормального функционирования поджелудочной железы, а вторые помогут купировать болевой синдром.
Народные средства
Народные рецепты актуальны и по сей день. Только применять их можно лишь в дополнение к основному лечению, назначенному врачом. Весьма благотворно действуют травяные сборы, включающие в свой состав несколько трав:
- шишки хмеля, ромашку, боярышник, валериану;
- боярышник, мяту, семена укропа, цветы бессмертника и ромашки.
Оба сбора готовятся посредством заливки кипящей водой с последующем настаиванием. Принимают настои:
- первый – на ночь по 2 столовых ложки;
- второй – трижды в день по 1 ст. л. незадолго до еды;
- третий – по 2 ст. л. трижды в день после еды.
Многие рецепты содержат мед, кукурузные рыльца, тыкву и другие растения. Испытывать на себе силу народных средств без разрешения врача не рекомендуется.
Диагностические меры
Диффузные изменения в тканях печени и поджелудочной железы выявляются с помощью ультразвукового сканирования.
УЗИ показывает увеличение органа. Эхопризнаками диффузных изменений являются уплотнение структуры в паренхиме и патологические сосудистые сплетения. Подобные очаги уплотнения обнаруживаются во всем органе.
Результаты УЗИ не являются достаточными для диагностирования того или иного заболевания, связанного с диффузными изменениями.
Требуется проведение дополнительных методов инструментального обследования. С этой целью проводится компьютерная томография и обзорная рентгенография.
Мнение доктора Комаровского
По мнению известного врача Евгения Олеговича Комаровского, ведущего программы «Школа Доктора Комаровского», при подозрении на заболевание поджелудочной железы у ребенка следует немедленно обратиться к врачу и пройти необходимые обследования, чтобы выявить опасность и вовремя принять меры. Если подозрения не оправдаются, но орган все равно увеличен, значит, это естественное отклонение, вызванное развитием организма. Достаточно правильно питаться и вскоре поджелудочная железа сама придет в нормальное состояние.
Сейчас читают: Характеристика и методика лечения некроза поджелудочной железы
Диета при гепатомегалии
При гепатомегалии показано диетическое питание. Из рациона требуется исключить:
- жирное;
- соленое;
- жареное;
- острое;
- копченое;
- мучное;
- сладкое.
Под запретом находятся все виды колбасных изделий, сливочное масло, яйца, жирные сорта сыра консервированные продукты, свинина.
Предпочитаемый способ приготовления продуктов — тушение и отваривание.
Приветствуется употребление большого количества фруктов и овощей. Питание должно быть дробное и небольшими порциями.
Соблюдение диеты направлено на нормализацию работы печени. Игнорирование этих правил может привести к постепенному разрушению органа.
Source: EndokrinnayaSistema.ru
