Поджелудочная железа орган мишень

Две части находятся в структуре поджелудочной железы, каждая из которых имеет свою функциональную задачу, и экзокринная. Экзокринная часть более объемная по сравнению с эндокринным собратом, и имеет в своем распоряжении 98% общего веса органа.
В этой части продуцируется панкреатический сок, который попадает в кишечник с пищей и помогает ее расщеплять, преобразуя в энергию нашего организма. 2% оставшегося объема железы имеют вкрапления клеток, именуемых панкреатическими островками или островками Лангерганса. В этих клетках синтезируются гормоны, регулирующие метаболизм, т. е. способствуют прохождению различных химических реакций с начала заброса в организм пищи до выброса конечных продуктов из него.

Гормоны участвуют в сложнейшем процессе перевода пищи в жизненную энергию организма. Клетки, вырабатывающие гормоны, не имеют специальных выводных путей. Их секрет сразу всасывается в кровь и разносится по всем органам. Поэтому гормоны поджелудочной железы и их функции важное информационное обеспечение человека необходимыми знаниями.
Клетки поджелудочной железы и продуцируемые ими гормоны
Клетки эндокринной части железы имеют различные виды и каждая из них отвечает за синтез своего гормона.
- альфа-клетки (Α-клетки) синтезируют глюкагон. Его действие в повышении уровня глюкозы в крови;
- бета-клетки (Β-клетки) продуцируют инсулин. Он занимается утилизацией глюкозы, удерживая ее подходящий уровень в крови;
- дельта клетки (Δ-клетки) представляют соматостатин, который является регулирующим гормоном. Он координирует внешнюю и внутреннюю секреторную деятельность железы;
- РР-клетки вырабатывают панкреатический полипептид, функциональность которого в регулировании желчеотделения, содействие белковому обмену;
- G-клетки продуцируют гастрин, который воздействует на качество желудочного сока, объема соляной кислоты и пепсина.
Механизм гормонального действия и функции
Вещество С-пептида, не относящееся к гормонам, представляет фрагмент молекулы инсулина. При ее синтезе он отрывается от родной клетки и попадает в кровеносную систему. Его объем эквивалентен объему инсулина.
Поскольку в нем отсутствуют химические реакции, признается наиболее верным показателем нахождения инсулина в крови. В современной медицине на его основе диагностируют диабеты инсулинозависимые и инсулиннезависимые, а также новообразования и печеночные патологии. Поджелудочная железа имеет задачи для всех гормонов, вырабатываемых в ее пределах:

Глюкагон
В задачи которого входит слежение за упадком глюкозы и ее повышением до нормы в крови. Механизм действия:
- глюкагон стимулирует повышение наличия глюкозы в кровяной системе в результате накапливания в печени и мышцах;
- глюкагон также стимулирует распад липидов, базирующихся в жировой ткани, благодаря чему появляется новый источник энергии;
- глюконеогенез, который приводит к рождению глюкозы из неуглеводных компонентов. Он необходим для многих участков, нуждающихся в глюкозе. Здесь можно назвать эритроциты и ткани нервной системы.

Инсулин
Который является ключевым гормоном поджелудочной железы. Его основная цель заключается в понижении глюкозы в составе крови. Понижение использует различные механизмы действия:
- чтобы донести молекулы глюкозы внутрь клеток, инсулин запускает в работу мембранныерецепторы;
- заброс излишек глюкозы в закрома печени в виде гликогена. Процесс поддерживается при помощи инсулина;
- угнетение глюконеогенеза, т. е. не позволяет расщепление из элементов неуглеводных источников глюкозы;
- инсулин способствует транспортировке в клетку полезных элементов магния, калия, аминокислот, фосфатов;
- увеличение биосинтеза белка, приглушение его гидролиза, что способствует отсутствию дефицита белка в организме, развитию полноценного иммунитета;
- инсулин с одной стороны синтезирует жирные кислоты для дальнейшей активации запасов жира, с другой стороны, запрещает их проникновение в кровь. Таким образом, уменьшается объем вредного холестерина, что является профилактикой атеросклероза.

Самотостатин
Поджелудочная железа имеет свой влиятельный тормоз в виде соматостатина на другие свои ферменты и гормоны. Этот гормон образовывается в клетках тонкого кишечника, гипоталамуса, нервной системы. Он поддерживает баланс пищеварения, регулируя этот процесс, благодаря следующим действиям:
- тормозит движение измельченного провианта из желудка в кишечный тракт;
- замедляет производство желудочной кислоты и гастрина;
- угнетает динамичностьподжелудочных ферментов;
- уменьшает циркуляцию крови в забрюшинном пространстве;
- подавляет засасывание углеводов из пептическоготракта;
- понижает уровень глюкагона.

Полипепдид
Поджелудочная железа среди PP-клеток секретирует панкреатический полипептид. По механизму действия он служит антагонистом холецистокина. Подавляя секреторную деятельность железы, стимулирует выработку желудочного сока. Гормон молодой по обнаружению и находится в стадии изучения. То, что уже известно:
- сдерживание всплеска выкидывания в кровь билирубина, желчи, трипсина;
- способность расслабления гладкой мускулатуры желчного пузыря;
- торможение выработки ферментов, участвующих в пищеварении.

Главная задача панкреатического полипептида вырисовывается как экономия пищеварительных ферментов, а также желчи, которая сберегается до следующей трапезы.
Гастрин
Это гормон 2 органов: желудка и поджелудочной железы. По его объему железа имеет в меньшем количестве. Он контролирует работу тех гормонов, которые участвуют в процессе усваивания пищи. Сбои его продуцирования сказываются на работе ЖКТ. Чтобы исключить язвы желудка сдается анализ на гастрин. Гастрин имеет 3 разновидности:
- большой, имеющий в своем распоряжении 34 аминокислоты;
- малый, состоящий из 17 аминокислот;
- гастрин микро, в своем наборе имеет 14 аминокислот.
Важность задач, поставленных перед гормонами
Гормоны вырабатываются помимо поджелудочной железы и другими органами. Всех их объединяет прямой вывод в кровь и распространение по органам совместно с кислородом и питательными элементами. Их необходимость в организме на одной ступеньке с кислородом и питанием. Жизненные процессы не обойдутся без их влияния:
- рост и регенерация клеток;
- обменные процессы и получение энергии из пищи;
- регулирование глюкозы, кальция в крови и другие моменты жизни организма.
Излишек или недостаток любого гормона приведет человека к болезни. Найти причину болезни, а потом еще и лечить, процесс, требующий напряжения усилий. В постановке диагноза поможет врач эндокринолог, который порекомендует пройти комплекс лабораторных анализов, среди которых обязателен биохимический анализ крови, а также анализ на гормоны.
Самый страшный и почти любому человеку знакомый диагноз сахарного диабета. Помимо него, существует немалый перечень патологий, которые тоже не придадут качества жизни. Поджелудочную железу надо беречь. Первым этапом ее патологии является воспаление, которое именуется панкреатит.
Его лечение во многом зависит от питания. Соблюдение диеты главенствует в лечении панкреатита. Если рекомендации по исцелению плохо выполнялись, то патология перейдет в хроническую форму. А дальнейшая судьба железы будет зависеть от владельца.
Если он осознает, к чему приводят ее патологии, во что могут перерасти сбои функционирования, то сможет спасти свой орган. Всегда надо помнить о двойственности задач поджелудочной железы. И нарушение в любой ее части: будь то ферменты или гормоны, незамедлительно скажутся на работе всего организма.
Источник
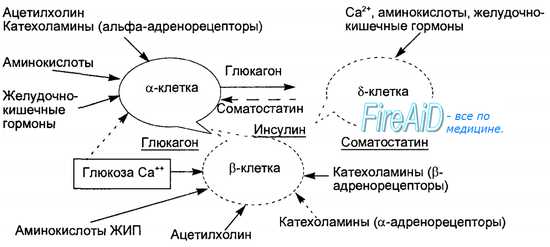
Оглавление темы “Гормон околощитовидных желез. Гормоны эпифиза. Гормоны поджелудочной железы. Гормоны половых желез. Гормоны тимуса.”: Гормоны поджелудочной железы. Островки Лангерганса. Соматостатин. Амилин. Регуляторные функции гормонов поджелудочной железы.Эндокринную функцию в поджелудочной железе выполняют скопления клеток эпителиального происхождения, получившие название островков Лангерганса и составляющие всего 1 —2 % массы поджелудочной железы — экзокринного органа, образующего панкреатический пищеварительный сок. Количество островков в железе взрослого человека очень велико и составляет от 200 тысяч до полутора миллионов. В островках различают несколько типов клеток, продуцирующих гормоны: альфа-клетки образуют глюкагон, бета-клетки — инсулин, дельта-клетки — соматостатин, джи-клетки — гастрин и РР- или F-клетки — панкреатический полипептид. Помимо инсулина в бета-клетках синтезируется гормон амилин, обладающий противоположными инсулину эффектами. Кровоснабжение островков более интенсивно, чем основной паренхимы железы. Иннервация осуществляется постганлионарными симпатическими и парасимпатическими нервами, причем среди клеток островков расположены нервные клетки, образующие нейроинсулярные комплексы.
Инсулин синтезируется в эндоплазматическом ретикулуме бета-клеток вначале в виде пре-проинсулина, затем от него отщепляется 23-аминокис-лотная цепь и остающаяся молекула носит название проинсулина. В комплексе Гольджи проинсулин упаковывается в гранулы, в них осуществляется расщепление проинсулина на инсулин и соединительный пептид (С-пептид). В гранулах инсулин депонируется в виде полимера и частично в комплексе с цинком. Количество депонированного в гранулах инсулина почти в 10 раз превышает суточную потребность в гормоне. Секреция инсулина происходит путем экзоцитоза гранул, при этом в кровь поступает эквимолярное количество инсулина и С-пептида. Определение содержания последнего в крови является важным диагностическим тестом оценки секреторной способности (3-клеток. Секреция инсулина является кальцийзависимым процессом. Под влиянием стимула — повышенного уровня глюкозы в крови — мембрана бета-клеток деполяризуется, ионы кальция входят в клетки, что запускает процесс сокращения внутриклеточной микротубулярной системы и перемещение гранул к плазматической мембране с последующим их экзоцитозом. Секреторная функция разных клеток островков взаимосвязана, зависит от эффектов образуемых ими гормонов, в связи с чем островки рассматриваются как своеобразный «мини-орган» (рис. 6.21). Выделяют два вида секреции инсулина: базальную и стимулированную. Базальная секреция инсулина осуществляется постоянно, даже при голодании и уровне глюкозы крови ниже 4 ммоль/л. Стимулированная секреция инсулина представляет собой ответ бета-клеток островков на повышенный уровень D-глюкозы в притекающей к бета-клеткам крови. Под влиянием глюкозы активируется энергетический рецептор бета-клеток, что увеличивает транспорт в клетку ионов кальция, активирует аденилатциклазу и пул (фонд) цАМФ. Через эти посредники глюкоза стимулирует выброс инсулина в кровь из специфических секреторных гранул. Усиливает ответ бета-клеток на действие глюкозы гормон двенадцатиперстной кишки — желудочный ингибиторный пептид (ЖИП). В регуляции секреции инсулина определенную роль играет и вегетативная нервная система. Блуждающий нерв и ацетилхолин стимулируют секрецию инсулина, а симпатические нервы и норадреналин через альфа-адренорецепторы подавляют секрецию инсулина и стимулируют выброс глюкагона. Специфическим ингибитором продукции инсулина является гормон дельта-клеток островков — соматостатин. Этот гормон образуется и в кишечнике, где тормозит всасывание глюкозы и тем самым уменьшает ответную реакцию бета-клеток на глюкозный стимул. Образование в поджелудочной железе и кишечнике пептидов, аналогичных мосговым, например сомато-статина, подтверждает существование в организме единой APUD-системы. Секреция глюкагона стимулируется снижением уровня глюкозы в крови, гормонами желудочно-кишечного тракта (ЖИП гастрин, секретин, холе-цистокинин-панкреозимин) и при уменьшении в крови ионов Са2+. Подавляют секрецию глюкагона инсулин, соматостатин, глюкоза крови и Са2+. В эндокринных клетках кишечника образуется глюкагоноподобный пептид-1, стимулирующий всасывание глюкозы и секрецию инсулина после приема пищи. Клетки желудочно-кишечного тракта, продуцирующие гормоны, являются своеобразными «приборами раннего оповещения» клеток панкреатических островков о поступлении пищевых веществ в организм, требующих для утилизации и распределения участия панкреатических гормонов. Эта функциональная взаимосвязь нашла отражение в термине «гастро-энтеро-панкреатическая система». – Также рекомендуем “Инсулин. Физиологические эффекты инсулина. Схема транспорта глюкозы через клеточные мембраны. Основные эффекты инсулина.” |
Источник
Строение органа
Анатомически орган состоит из трех главных отделов: головки, тела и хвоста. Несмотря на особенности строения, каждый отдел выполняет одинаковые функции. В первую очередь, это выработка ферментов, которые необходимы для пищеварения, а также гормонов, например, инсулина и глюкагона, контролирующих уровень глюкозы в крови. Ферменты, вырабатываемые железой, проникают в кишечник через ее протоки, которые открываются в просвет двенадцатиперстной кишки. В строении органа выделяют две части, в зависимости от функционального предназначения. Так, внешнесекреторная (экзогенная) часть железы развита сильнее и занимает около 70-75% массы органа. В ее строении можно выделить альвеолы, представленные секреторными клетками, вырабатывающими секрет, и выводные протоки.
Внутрисекреторная (эндогенная) часть — это островки (клетки) Лангерганса, где происходит секреция различных гормонов:
- А-клетки — их основное предназначение — выработка глюкагона;
- В- или бета-клетки вырабатывают инсулин;
- D-клетки продуцируют еще одни гормон – самостатин.
Во внутрисекреторной части железы больше именно бета-клеток.
Ферментативная функция
Она сводится к формированию и выбросу пищеварительных соков, которые на 90% состоят из воды и на 10% – из осадка. Этот осадок представлен белковыми веществами, минеральными соединениями. В соке, который выделяет орган, находятся различные ферменты: трипсин, хемотрипсин, амилаза, щелочная фосфатаза и множество других. Каждый из этих ферментов участвует в переваривании определенного типа пищи. Например, трипсин расщепляет белки до их составляющих — аминокислот. Он выделяется в виде неактивного трипсиногена, но его активация происходит под действием ферментов в кишечнике. При нарушениях работы поджелудочной железы, например, при воспалительных или аутоиммунных заболеваниях, трипсин и другие ферменты активируются в самой железе, что и провоцирует ее разрушение, она буквально переваривает саму себя. Ряд электролитов, например, натрий, калий, хлор, кальций, цинк, медь и бикарбонаты нейтрализуют кислотное содержимое двенадцатиперстной кишки, одновременно создавая оптимальные условия для активации ферментов, и полноценное пищеварение становится возможным.
Гормональная функция
Железа вырабатывает ряд важных гормонов: инсулин, глюкагон и соматостатин. Инсулин вырабатывается бета-клетками из предшественника – проинсулина. Стимулирует его выработку глюкоза. Как только повышается ее уровень в крови, происходит стимуляция его выработки. Инсулин в крови находится в свободном или связанном состоянии, и его распад происходит в печени и почках под влиянием инсулиназы и протеолитических ферментов. Инсулин контролирует транспорт глюкозы в клетки и инсулинчувствительные ткани, стимулирует распад гликогена (полисахарида, образованного остатками глюкозы), что и снижает уровень сахара в крови. Глюкагон – полипептид, его секреция также происходит под действием глюкозы, некоторых аминокислот, а также симпатической нервной системы. Как только уровень глюкозы в крови снижается, запускается продукция глюкагона, ведь под его действием стимулируется глюконеогенез – метаболический процесс, приводящий к образованию глюкозы из не углеводных соединений. В ходе этого процесса образуется глюкоза и кетоновые тела.
Возможные заболевания поджелудочной железы и особенности лечения
Любые заболевания и дисфункция поджелудочной железы отражаются на работе всего организма. Например, если она не может продуцировать достаточное количество пищеварительных ферментов, следовательно, пища не может усваиваться должным образом. В лучшем случае последствия сводятся к диарее, а в более серьезном — к очень серьезным заболеваниям пищеварительного тракта.
Панкреатит
Это острое или хроническое воспаление железы, что может стать причиной диабета II типа. Спровоцировать воспаление может закупорка главного протока органа, например, опухолью. В итоге собственные ферменты разрушают орган. К числу тревожных симптомов, которые требуют внимания, можно отнести:
- сильную боль в животе;
- тошноту и рвоту;
- повышение температуры тела;
- симптомы интоксикации и др.
Стоит помнить, что хронический панкреатит может стать причиной необратимых повреждений. Лечить патологию нужно как можно скорее, в таком случае больше шансов на успех и предотвращение осложнений.
Диабет
В клинической практике выделяют несколько типов диабета. Первый тип – аутоиммунное заболевание, когда собственная иммунная система атакует и разрушает клетки поджелудочной железы, следовательно, они лишаются возможности продуцировать инсулин. Диабет II типа характеризуется снижением чувствительности клеток к инсулину, и организм не может контролировать эти процессы. Существует множество причин и предрасполагающих факторов для развития болезни. Если говорить о лечении, то в этом случае соблюдение диеты имеет первостепенное значение.
Онкопатологии поджелудочной железы
Точная причина онкопатологий неясна. Но можно выделить ряд предрасполагающих факторов:
- диабет;
- хронический панкреатит;
- болезни печени;
- вредные привычки;
- особенности питания.
Симптомы могут отсутствовать долгое время, и нередко проявляются в тот момент, когда заболевание уже перешло в запущенную стадию. И к этому времени прогноз может быть неутешительным. Рак поджелудочной железы неоперабелен и довольно агрессивен, и объяснить это можно как раз поздней диагностикой и столь важными функциями органа. Большинство пациентов умирают в течение полутора лет после постановки диагноза. Вывод? Поджелудочная железа должна находиться в фокусе пристального внимания, особенно, если уже установлены диабет, панкреатит, болезни печени. В этом случае необходимо полностью исключить употребление алкоголя, тщательно соблюдать рекомендованную врачом диету и своевременно проходить диагностику. Ранняя постановка диагноза дает шансы на борьбу за жизнь.
Текст: Юлия Лапушкина.
Поделиться в социальных сетях:
Источник