Поджелудочная железа инсулин надпочечники
Нарушения углеводного обмена. Система гормонов поджелудочной железы, гипофиза и надпочечников
Гормоны щитовидной железы регулируют основные показатели обмена веществ, при этом их влияние на поставку энергии в клетки минимально. За эту функцию отвечает поджелудочная железа. В отличие от всех остальных эндокринных систем, регуляция эндокринной части поджелудочной железы идет не через гипоталамо-гипофизарную систему. Углеводный и жировой обмен регулируется следующим образом:
• сигналами, поступающими из пищеварительного канала (растяжение желудка, состав пищи);
• сигналами, поступающими из кровеносной системы (уровень циркулирующей глюкозы);
• внутриклеточными сигналами (внутриклеточные запасы энергии).
Общая гомеостатическая функция углеводного и жирового обмена — поставка энергии для использования, депонирования и мобилизации запасов энергии во время голода.
Регулирование обмена углеводов и жирных кислот — ключевая функция инсулина и ассоциированных гормонов. Поддержание адекватного уровня глюкозы в крови особенно важно для мозга и скелетных мышц.
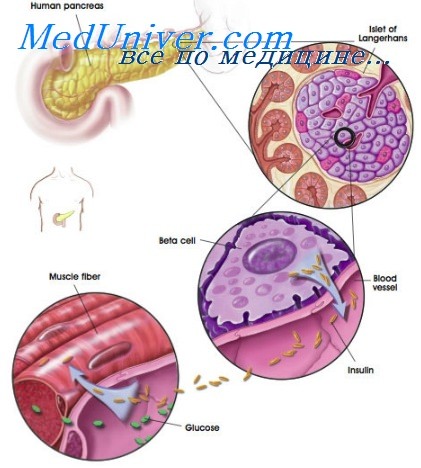
Стимуляция инсулиновых рецепторов активирует транспорт глюкозы на клеточных мембранах инсулин-чувствительных тканей. Внутриклеточные механизмы действия инсулина еще до конца не выяснены. Инсулиновые рецепторы расположены на мембранах клеток-мишеней и связаны с тирозинкиназой. Фосфорилирование внутриклеточных киназ изменяет их энзимную активность, приводя к последовательным фосфорилирующим и дефосфорилирующим этапам во внутриклеточной сигнальной цепи. Стимуляция инсулиновых рецепторов ведет к транслокации транспортеров глюкозы из мест эндосомального хранения к мембране клетки и к увеличению поглощения глюкозы. Упорядочивание транспортеров глюкозы в тканях-мишенях важно для панкреатических (3-клеток, регулирующих выработку инсулина для глюкозо-чувствительных механизмов.

Высвобождение инсулина происходит в ответ на такие стимулы, как глюкоза, аминокислоты, гормоны, вырабатываемые в желудочно-кишечном тракте. Эти стимулы ведут к деполяризации (3-клеток в панкреатических островках Лангерганса и Са2+-опосредованному экзоцитозу инсулина в воротную вену. Потенциал мембраны (3-клеток регулируется АТФ-чувствительными калиевыми каналами (Iк(атф)), являющимися мишенью для сульфонамидных гипогликемических средств. Максимально высокая концентрация инсулина — в печени, перед попаданием в системный кровоток.
Инсулин оказывает различные эффекты на энергетический метаболизм, а общий эффект координирует распределение глюкозы, синтез и накопление гликогена и белков. Различные эффекты на метаболизм обусловлены концентрацией.
Подавление формирования кетоновых тел в печени происходит при более низких концентрациях инсулина, чем стимуляция поглощения глюкозы в скелетных мышцах.
Система гормонов поджелудочной железы, гипофиза и надпочечников защищает от гипогликемии. При голодании по мере уменьшения концентрации глюкозы в крови происходит подавление высвобождения инсулина. Если концентрация глюкозы в плазме падает ниже критического уровня, начинаются множественные нейрогормональные изменения:
• высвобождение поджелудочного глюкагона;
• активация симпатической нервной системы;
• гипоталамо-гипофизарно-надпочечниковое высвобождение гормона роста, кортизола и эпинефрина.
Эти регуляторные процессы увеличивают гликогенолиз и подавляют высвобождение инсулина. Симптомы гипогликемии (нервозность, тахикардия, дрожь, потоотделение) появляются в результате активности симпатической нервной системы. Отсутствие регулирования, как это наблюдается при избытке инсулина и пангипопитуитаризме, приводит к недостаточному уровню глюкозы в головном мозге, что ведет к коме. Соматостатин, синтезируемый в панкреатических 8-клетках, подавляет высвобождение как инсулина, так и иных регулирующих гликемию гормонов.
– Также рекомендуем “Сахарный диабет. Гипергликемия”
Оглавление темы “Терапия нарушений углеводного и липидного обменов”:
1. Нарушения углеводного обмена. Система гормонов поджелудочной железы, гипофиза и надпочечников
2. Сахарный диабет. Гипергликемия
3. Резистентность к инсулину. Инсулин при сахарном диабете
4. Инсулин длительного действия (ультраленте). Инсулины лизпро и аспарт
5. Инсулинотерапия диабета I типа. Пероральные гипогликемические средства
6. Репаглинид и метформин. Тиазолидиндионы
7. Терапия диабета II типа. Осложнения со стороны органов мишений при диабете
8. Гипогликемия. Нарушения липидного обмена
9. Гиперлипидемия и гиполипидемические средства. Ингибиторы ГМГ-КоА-редуктазы – статины
10. Секвестранты желчных кислот – холестирамин, колестипол, колесевелам. Производные фиброевой кислоты – фибраты
Источник
Инсулин – это гормон, вырабатываемый поджелудочной железой, который необходим для метаболизма углеводов и, в меньшей степени, жиров. Благодаря инсулину энергия (глюкоза) из пищи переносится из крови в клетки. Таким образом снижается уровень сахара в крови и обеспечивается питание клеток.
Когда уровень инсулина в норме, уровень сахара в крови в норме. Когда инсулин слишком низкий (или не работает должным образом), диагностируется диабет. Когда уровень инсулина высокий, а уровень сахара в норме, мы говорим об инсулинорезистентности.
Диабет 1 типа, диабет 2 типа и инсулинорезистентность – это проблемы со здоровьем, которые связаны с инсулином – гормоном, необходимым для жизни. Он нужен организму в строго определенном количестве. Опасны как дефицит инсулина, так и его чрезмерный избыток.
Какую роль инсулин играет в организме? Когда следует проверять его уровень? Что происходит, когда инсулина слишком мало или слишком много?
Как действует инсулин
Инсулин – это гормон, понижающий уровень сахара в крови. Его образно называют ключом, открывающим клетки энергии из пищи. Источником энергии для организма являются углеводы. Энергия из простых углеводов проникает в кровь практически сразу после еды, сложные углеводы сначала нужно расщепить на простые сахара – глюкозу в процессе пищеварения. Она циркулирует в крови и попадает в клетки только в присутствии инсулина. Без инсулина клетки не могут получать энергию из пищи, даже если в крови много глюкозы.
Механизм действия инсулина
Отсюда взаимосвязь между уровнем сахара и инсулином. Когда этот гормон отсутствует, глюкоза не попадает в клетки, она остается в крови, что приводит к гипергликемии. Состояние диагностируют в лабораторных исследованиях или с помощью глюкометра.
Важно отметить, что инсулин не снижает уровень сахара в крови до нуля, то есть не вся энергия из пищи поступает в клетки. Строго определенное количество сахара остается в крови и является топливом, необходимым для работы мозга. Мозгу постоянно нужна глюкоза, это орган, не зависящий от действия инсулина, он забирает сахар из крови без этого гормона.
Вот почему в крови здорового человека содержится определенное количество сахара, которое в лабораторных условиях дает результат в диапазоне 70-99 мг/дл глюкозы натощак.
Инсулин – это белок. Поэтому его следует принимать в виде подкожной инъекции. Таблеток инсулина не существует, потому что они перевариваются в пищеварительном тракте.
Подкожная инъекция инсулина
Инсулин и глюкагон
Инсулин вырабатывается в ответ на повышение уровня глюкозы в крови. После обильной еды с большим количеством углеводов уровень этого гормона в кровотоке значительно увеличивается. Между приемами пищи и ночью уровень инсулина ниже.
Гормон, противоположный инсулину, – это глюкагон, повышающий уровень сахара в крови. В здоровом организме эти два гормона остаются в равновесии. Глюкагон высвобождается, когда сахар в крови начинает слишком низко падать (например, ночью), а инсулин – когда сахар в крови начинает слишком сильно повышаться.
Благодаря сбалансированной секреции этих двух гормонов, у здорового человека уровень сахара остается нормальным как после обильной еды, так и в результате многочасового голодания.
Инсулин – анаболический или строительный гормон, благодаря которому можно выращивать клетки (неиспользованная глюкоза превращается в жир). Высокий уровень инсулина в организме, типичный для инсулинорезистентности, способствует увеличению избыточного веса.
Когда не хватает инсулина
Отсутствие или тяжелая недостаточность инсулина означает диабет типа 1. Это заболевание диагностируется по заметно повышенному уровню сахара в крови (гипергликемия). Его лечение заключается в восполнении дефицита инсулина. Причина нехватки инсулина у пациентов с диабетом 1 типа – это разрушение иммунной системой бета-клеток поджелудочной железы (аутоиммунное заболевание).
Сегодня на рынке представлено множество препаратов инсулина. Инсулин животного происхождения ушел в прошлое, сегодня применяются так называемый человеческий инсулин и аналог инсулина.
Инсулины различаются не только способом их получения, но и временем действия. В инсулиновой терапии используются инсулины короткого действия, 3-5 часов, которые следует принимать во время еды, и базальные инсулины, действующие в течение 18-24 часов, которые сохраняют нормальный уровень сахара в крови между приемами пищи.
Симптомы нехватки инсулина:
- Очень сильная жажда;
- Отхождение большого количества мочи;
- Похудение – клетки голодают, не могут получать энергию из крови, организм начинает сжигать жир, что приводит к потере веса.
До того как был «изобретен» инсулин, диабет 1 типа считался смертельным заболеванием. Пострадавшие пациенты гибли от крайнего недоедания. Поскольку теперь инсулин производят в лабораториях, и он доступен всем, диабет 1 типа перешел в разряд хронических заболеваний.
Когда слишком много инсулина
Избыток инсулина тоже вреден для организма. Мы имеем дело с высоким уровнем инсулина в крови при:
- сахарном диабете 2 типа;
- резистентности к инсулину.
Инсулинорезистентность – это нарушение обмена веществ, диабет 2 типа – это заболевание, которое возникает в результате инсулинорезистентности, поэтому эти проблемы можно обсуждать вместе. Они отличаются тем, что гликемия нормальна при инсулинорезистентности и повышена при диабете 2 типа.
Инсулинорезистентность
Высокая концентрация инсулина возникает, когда поджелудочная железа вынуждена производить избыточный инсулин. Когда это происходит? Когда клетки организма нечувствительны к инсулину (другими словами – устойчивы к нему). Чтобы преодолеть это сопротивление, поджелудочная железа вырабатывает повышенное количество гормона, что дает побочные эффекты:
- Инсулин стимулирует аппетит;
- Как анаболический гормон, он способствует увеличению веса.
Выработка большого количества инсулина ложится нагрузкой на поджелудочную железу, она перестает быть эффективной в этом процессе. Поэтому на основе инсулинорезистентности развивается диабет 2 типа.
Когда проверяют уровень инсулина?
Уровни инсулина проверяются в трех случаях:
- У пациентов с диабетом 1 типа, как правило, сразу после постановки диагноза, чтобы узнать, секретирует ли поджелудочная железа больше инсулина. Это делается путем выравнивания пептида C.
- У людей с подозрением на инсулинорезистентность с целью подтверждения / исключения низкой чувствительности к инсулину.
- Для подтверждения реактивной гипогликемии (чрезмерное падение уровня глюкозы в крови у людей без диабета).
Поделиться ссылкой:
Источник

Автор: Алена ПАРЕЦКАЯ, врач, диетолог, консультант по здоровому питанию, автор научных исследований и публикаций по широкому кругу проблем здоровья.
В организме есть особые железы – эндокринные, которые выделяют гормоны, влияющие на метаболизм. Так, особые связи существуют между поджелудочной железой, точнее – инсулином, который она выделяет, и тиреоидными гормонами щитовидной железы. Важно следить за здоровьем обоих органов, иначе есть риск столкнуться с крайне неприятными серьезными патологиями.
Щитовидная и поджелудочная железа: как они связаны?
Многих может удивить тот факт, что болезни щитовидной железы и диабет связаны между собой. Но ничего удивительного в этом нет – обе железы непосредственно регулируют обмен веществ, влияя на усвоение тех или иных нутриентов. Так, если у вас диабет 1-го или 2-го типа, инсулинорезистентность или метаболический синдром, риск развития заболеваний щитовидной железы увеличивается, и наоборот. Патологии щитовидной железы увеличивают риск развития метаболического синдрома или диабета 2 типа. Эта связь еще сильнее при избыточном весе или ожирении.
Таким образом, если у вас есть заболевания щитовидной железы (болезнь Грейвса, гипотиреоз, аутоиммунный тиреоидит) важно тщательно следить за здоровьем и проходить регулярный скрининг на диабет, и наоборот, чтобы обеспечить раннее выявление любых отклонений гормонов и своевременное лечение. Когда одно из заболеваний плохо контролируется или вовсе не лечится, это может усложнить контроль за другим состоянием и повышает риск осложнений.
Есть несколько шагов, которые вы можете предпринять, чтобы уменьшить риск поражения обоих органов или не допустить каких-либо проблем вообще.
Болезни щитовидной железы и уровень сахара в крови
Ваша щитовидная железа и выделяемые ею гормоны (тироксин, Т4 и трийодтирнин, Т3) играют важную роль в регулировании многих биологических процессов вашего организма, таких как рост, развитие и обмен веществ. Поскольку тиреоидные патологии нарушают обмен веществ, то, соответственно, могут изменить уровень сахара в крови – повышают или понижают его. Это увеличивает риск развития диабета, затрудняет управление уровнем сахара в крови, если уже есть диабет или нарушена толерантность к глюкозе.
Гипертиреоз, который характеризуется избыточной выработкой гормонов щитовидной железы, и гипотиреоз, противоположное состояние, и оба связаны с легкой гипергликемией (повышенным уровнем глюкозы). Вы можете даже не испытывать явных симптомов нарушений со стороны щитовидной железы и не ощущать гипергликемии. Ваш инсулин, пока поджелудочная железа справляется с нагрузкой, может регулировать уровень сахара в крови, чтобы он достигал оптимального уровня. Но считается, что хронически высокий уровень сахара в крови, провоцируемый тиреоидными гормонами, может способствовать развитию метаболического синдрома, преддиабетического состояния, и без коррекции метаболический синдром может прогрессировать до диабета 2 типа.
Работа щитовидной железы и инсулин
Активность поджелудочной железы может вызвать изменения в уровне гормонов щитовидной железы. Инсулин имитирует действие тиреоидных гормонов в некоторых тканях организма, что снижает выработку гормонов щитовидной железы. Влияя на обменные процессы, он может частично подменять собой работу щитовидки. Избыток или недостаток инсулина может вызывать изменения в выработке и активности гормонов щитовидной железы.
В свою очередь, метаболические изменения при заболеваниях щитовидной железы могут влиять на действие инсулина, будь то эндогенное (вырабатывается организмом) или принимаемое в качестве лекарственного средства для лечения диабета.
Гипертиреоз (чрезмерная активность щитовидки) увеличивает скорость метаболизма и может привести к тому, что инсулин расходуется и выводится из организма быстрее, чем обычно. Некоторым людям с сахарным диабетом 1 типа, у которых также диагностирован гипертиреоз, может потребоваться прием более высоких доз инсулина до стабилизации гормонов щитовидной железы.
При гипотиреозе, когда скорость метаболизма тормозится, инсулин может дольше задерживаться в организме, вызывая больший риск гипогликемии (низкий уровень глюкозы). Гипотиреоз также связан с повышенной чувствительностью к инсулину, что может способствовать гипогликемии.
Учитывая эти связи, диабетикам или пациентам с проблемами щитовидной железы, важно контролировать свое состояние, регулярно проверять уровни всех гормонов.
Метаболические связи
В дополнение к сложностям с метаболизмом глюкозы, которые связаны с заболеваниями щитовидной железы и диабетом, есть несколько других взаимосвязей между тиреоидными гормонами и работой поджелудочной железы, взаимодействиями на гормональном уровне.
Аутоиммунное заболевание
Диабет 1 типа и заболевания щитовидной железы могут быть вызваны аутоиммунным процессом, при котором организм атакует сам себя. Если у вас есть одно аутоиммунное заболевание, такое как диабет, это увеличивает риск развития другого аутоиммунного заболевания, и может пострадать и синтез гормонов щитовидной железы.
Гипоталамо-гипофизарная ось
Существует цикл взаимодействия и обратной связи между гипоталамусом, гипофизом, надпочечником, щитовидной железой и инсулином. Гормоны надпочечников, наряду с гормонами щитовидной железы и гормонами поджелудочной железы (инсулин и глюкагон), работают вместе, чтобы регулировать обмен веществ. Гипоталамус и гипофиз отвечают за руководство этими процессами, стимулируя или подавляя выделение тех или иных гормонов.
Когда инсулин, гормоны щитовидной железы или стероидные гормоны надпочечников находятся в дисбалансе, обменные процессы активизируются или тормозятся как средства компенсации метаболической дисфункции. Считается, что взаимодействие гипофиза и гипоталамуса с периферией играет роль в отношениях между заболеванием щитовидной железы и диабетом.
Профилактика проблем с гормонами
Если у вас уже были диагностированы заболевание щитовидной железы или диабет, одной из наиболее эффективных стратегий профилактики другого заболевания считается управление весом. Если вы будете набирать лишние килограммы, нагрузка на железы возрастает, и гормональные расстройства будут только усиливаться.
Поддержание строгого контроля над уровнем гормонов щитовидной железы может помочь предотвратить диабет, если у вас есть заболевание щитовидной железы. А поддержание оптимального уровня глюкозы может снизить ваши шансы на развитие заболеваний щитовидной железы, если у вас диабет.
Если у вас низкая инсулинорезистентность, заболевание щитовидной железы может привести к тому, что уровень глюкозы в крови будет колебаться больше, чем обычно, и станет труднее справляться с болезнью. Оптимальный контроль уровня гормонов щитовидной железы и уровня глюкозы с помощью лекарств и диеты имеет жизненно важное значение для предотвращения долгосрочных осложнений обоих этих состояний.
Поскольку у людей с диабетом 1 типа существует значительный риск возникновения проблем с щитовидной железой, Американская Диабетическая Ассоциация (ADA) рекомендует, чтобы каждый с пациент был проверен на гипотиреоз. Даже если результаты нормальные, ADA рекомендует проводить повторные тесты не реже одного раза в два года.
Источник
