Поджелудочная железа для школы

Поджелудочная железа относится к железам смешанной секреции. Анатомически она состоит из головки, тела и хвоста.
Головка и тело составляют экзокринную часть, которая выделяет ферменты, участвующие в расщеплении веществ в
тонкой кишке.
Более всего нас с вами будет интересовать хвост поджелудочной железы – то самое место, где в кровь секретируются
гормоны инсулин и глюкагон. Именно в хвосте сосредоточены так называемые островки Лангерганса, объединяющие
клетки с эндокринной функцией.
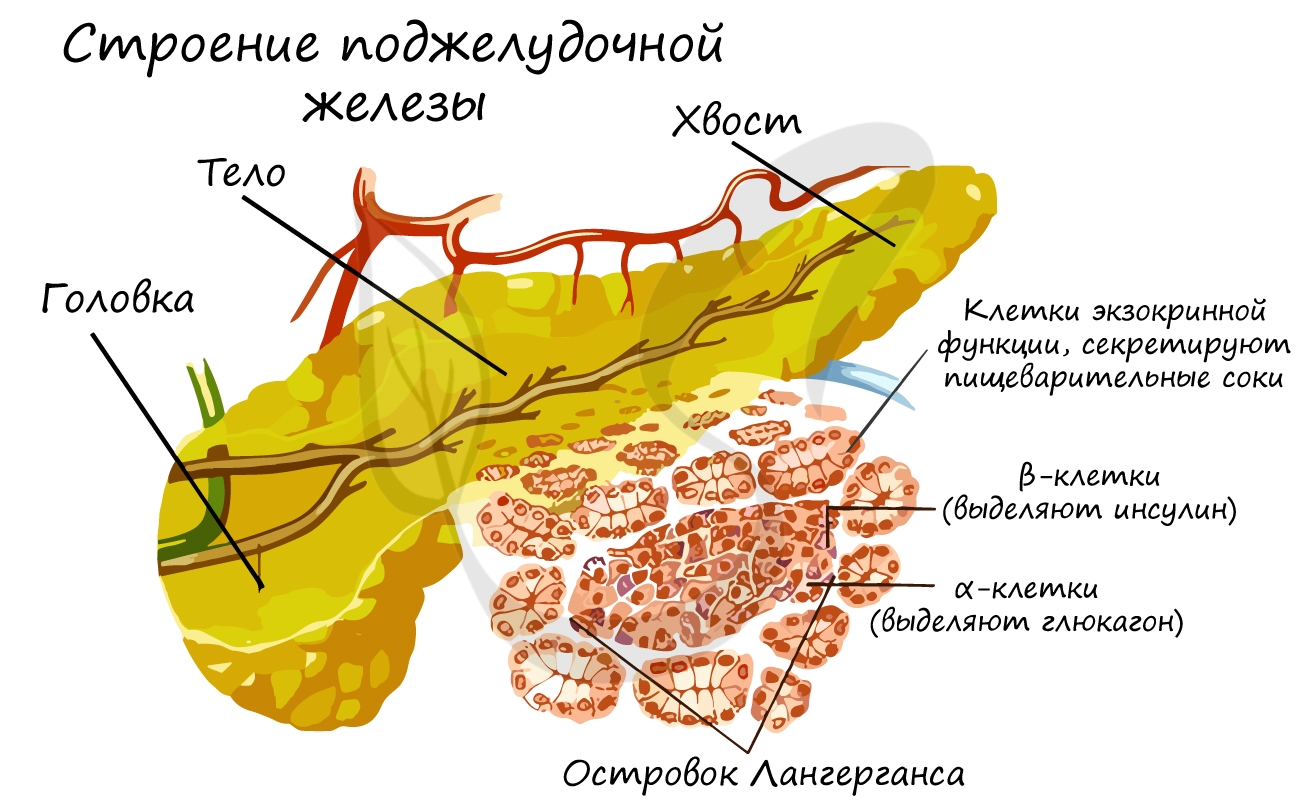
Островки Лангерганса
Островками Лангерганса называют скопления эндокринных клеток, продуцирующих гормоны. Состоят из α-клеток, выделяющих
глюкагон, и β-клеток, выделяющих инсулин. Оба эти гормона влияют на обмен углеводов, однако, действие у них противоположное.
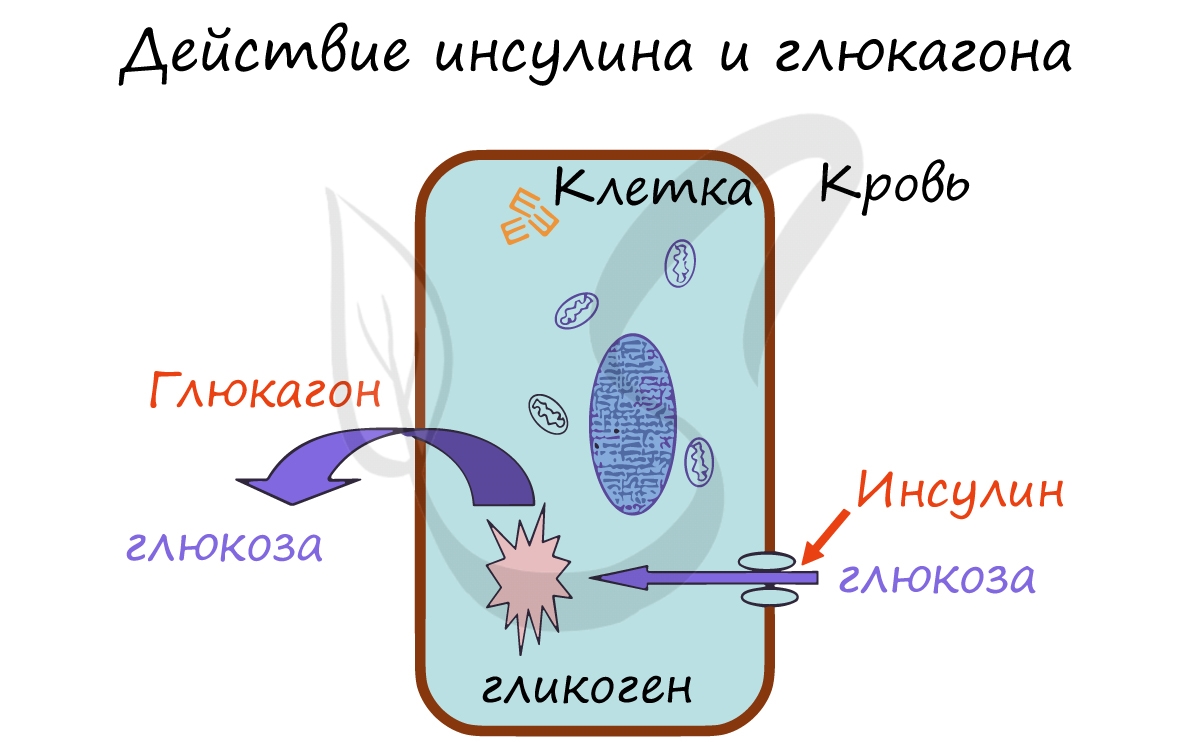
Запомните, что инсулин активирует транспорт глюкозы, аминокислот, жирных кислот из крови в клетку. Его действие можно
сравнить с ключом к двери, где инсулин – ключ, который открывает вход в клетку для молекул глюкозы – основного
источника энергии. В клетке глюкоза запасается в виде гликогена, таким образом, в результате действия инсулина содержание глюкозы (сахара) в крови понижается.
Глюкагон, напротив, способствует расщеплению гликогена в клетках и выходу глюкозы в кровь. В результате действия глюкагона
сахар (глюкоза) в крови повышается. Запомните мнемоническое выражение: Глюкагон “Гонит” глюкозу в кровь.
Инсулин выделяется наиболее активно после приема пищи, когда в кровь всасываются моносахариды, аминокислоты, жирные кислоты.
Выделение глюкагона активируется при голодании, когда для поддержания работы организма необходимо повысить уровень глюкозы в крови.
В островках Лангерганса есть особые δ-клетки (дельта-клетки), которые секретируют гормон соматостатин. Соматостатин угнетает выработку
гормона роста (соматотропного гормона гипофиза), синтез ферментов в экзокринной части поджелудочной железы и синтез глюкагона и инсулина
α- и β-клетками.
Сахарный диабет
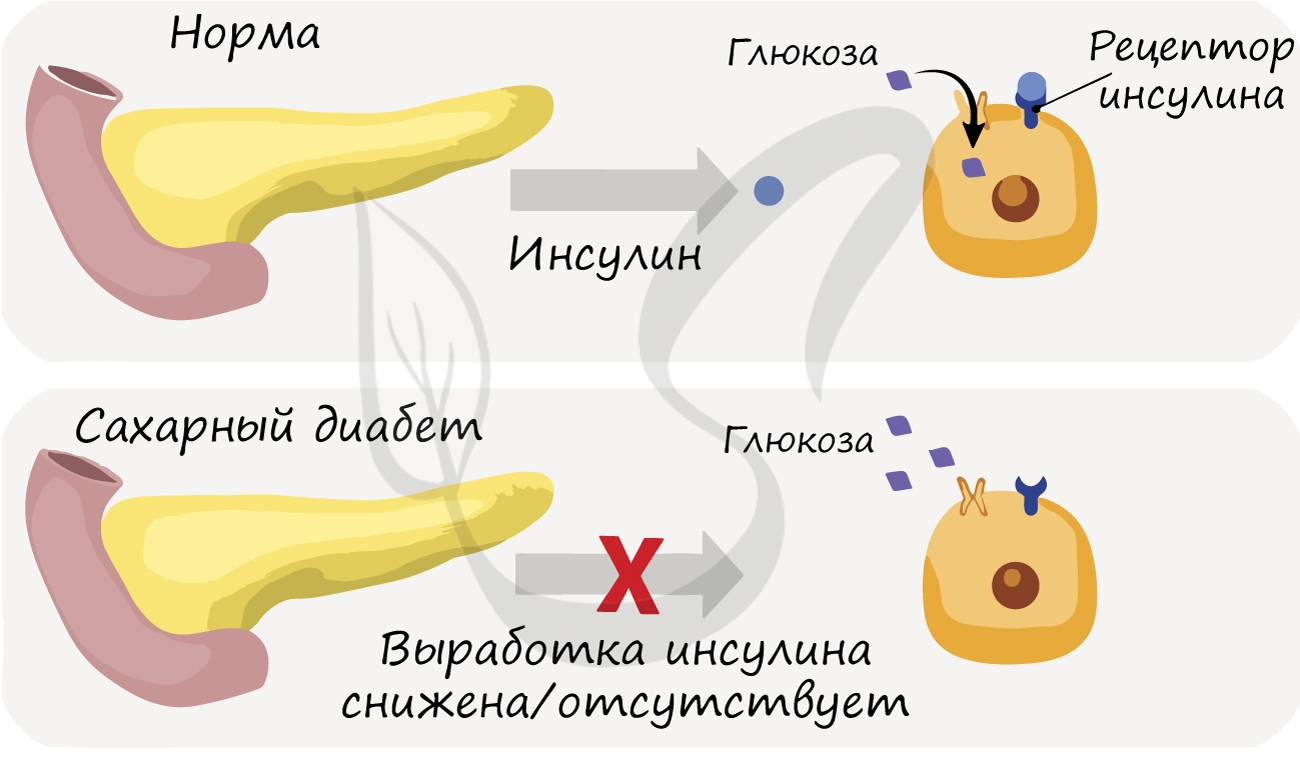
При недостаточной выработке (гипофункции) поджелудочной железой инсулина глюкоза перестает поступать в клетки, которые
в ней нуждаются, и уровень глюкозы в крови возрастает. Парадоксально, но высокий уровень глюкозы не способствует усвоению
ее тканями, так как “ключ к двери” – гормон инсулин – отсутствует в нужном количестве.
Такое состояние называется сахарный диабет. Оно сопровождается гипергликемией (греч. hypér — сверх, чрезмерно + glykýs
— сладкий + háima — кровь) – повышением глюкозы в крови, и глюкозурией (греч. uron – моча) – выделением глюкозы с мочой.
Нейроны особенно чувствительны к отсутствию поступления в них глюкозы, поэтому нередко сахарный диабет впервые проявляется внезапной потерей сознания. Гипергликемия оказывает разрушительное действие на почки, нервы, сосуды. Поэтому больным с сахарным диабетом
крайне важно контролировать уровень глюкозы в крови.

Норма содержания глюкозы в крови 3,5-5,5 ммоль/л. При такой концентрации сахар в моче не обнаруживается, глюкоза в моче
появляется только тогда, когда ее концентрация в крови в 2-2,5 раза больше нормальной.
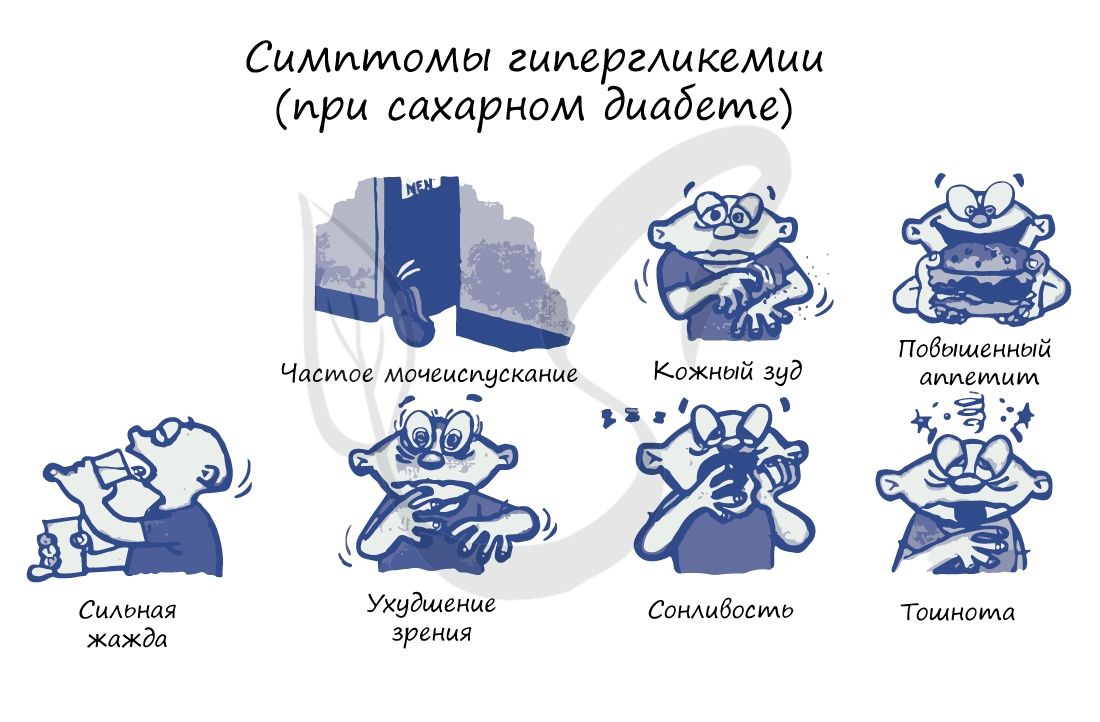
Типичные симптомы диабета: сильная жажда (может выпивать более 6 литров воды в сутки), сахарное мочеизнурение – увеличение
диуреза (объема отделяемой мочи) до 5-6 литров в сутки. Наблюдается повышенный аппетит, однако вес стремительно уменьшается,
присутствует сильная слабость.
Замечу, что сильная жажда и обильное мочеиспускание обусловлено тем, что организм “стремится разбавить” высокую концентрацию глюкозы в крови и
вывести с мочой ее избыток. На схеме ниже для вас собраны самые основные симптомы сахарного диабета.
© Беллевич Юрий Сергеевич 2018-2020
Данная статья написана Беллевичем Юрием Сергеевичем и является его интеллектуальной собственностью. Копирование, распространение
(в том числе путем копирования на другие сайты и ресурсы в Интернете) или любое иное использование информации и объектов
без предварительного согласия правообладателя преследуется по закону. Для получения материалов статьи и разрешения их использования,
обратитесь, пожалуйста, к Беллевичу Юрию.
Источник
/ ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА У ЧЕЛОВЕКА: СТРОЕНИЕ И ФУНКЦИИ
Поджелудочная железа у человека – орган, способный выполнять две совершенно разные по назначению функции. Несмотря на свои небольшие размеры, поджелудочная железа имеет огромное значение для организма. Что происходит, когда нарушается ее работа, и какие заболевания поджелудочной железы и лечение существуют?
Строение органа
Анатомически орган состоит из трех главных отделов: головки, тела и хвоста. Несмотря на особенности строения, каждый отдел выполняет одинаковые функции. В первую очередь, это выработка ферментов, которые необходимы для пищеварения, а также гормонов, например, инсулина и глюкагона, контролирующих уровень глюкозы в крови. Ферменты, вырабатываемые железой, проникают в кишечник через ее протоки, которые открываются в просвет двенадцатиперстной кишки. В строении органа выделяют две части, в зависимости от функционального предназначения. Так, внешнесекреторная (экзогенная) часть железы развита сильнее и занимает около 70-75% массы органа. В ее строении можно выделить альвеолы, представленные секреторными клетками, вырабатывающими секрет, и выводные протоки.
Внутрисекреторная (эндогенная) часть — это островки (клетки) Лангерганса, где происходит секреция различных гормонов:
- А-клетки — их основное предназначение — выработка глюкагона;
- В- или бета-клетки вырабатывают инсулин;
- D-клетки продуцируют еще одни гормон – самостатин.
Во внутрисекреторной части железы больше именно бета-клеток.
Ферментативная функция
Она сводится к формированию и выбросу пищеварительных соков, которые на 90% состоят из воды и на 10% – из осадка. Этот осадок представлен белковыми веществами, минеральными соединениями. В соке, который выделяет орган, находятся различные ферменты: трипсин, хемотрипсин, амилаза, щелочная фосфатаза и множество других. Каждый из этих ферментов участвует в переваривании определенного типа пищи. Например, трипсин расщепляет белки до их составляющих — аминокислот. Он выделяется в виде неактивного трипсиногена, но его активация происходит под действием ферментов в кишечнике. При нарушениях работы поджелудочной железы, например, при воспалительных или аутоиммунных заболеваниях, трипсин и другие ферменты активируются в самой железе, что и провоцирует ее разрушение, она буквально переваривает саму себя. Ряд электролитов, например, натрий, калий, хлор, кальций, цинк, медь и бикарбонаты нейтрализуют кислотное содержимое двенадцатиперстной кишки, одновременно создавая оптимальные условия для активации ферментов, и полноценное пищеварение становится возможным.
Гормональная функция
Железа вырабатывает ряд важных гормонов: инсулин, глюкагон и соматостатин. Инсулин вырабатывается бета-клетками из предшественника – проинсулина. Стимулирует его выработку глюкоза. Как только повышается ее уровень в крови, происходит стимуляция его выработки. Инсулин в крови находится в свободном или связанном состоянии, и его распад происходит в печени и почках под влиянием инсулиназы и протеолитических ферментов. Инсулин контролирует транспорт глюкозы в клетки и инсулинчувствительные ткани, стимулирует распад гликогена (полисахарида, образованного остатками глюкозы), что и снижает уровень сахара в крови. Глюкагон – полипептид, его секреция также происходит под действием глюкозы, некоторых аминокислот, а также симпатической нервной системы. Как только уровень глюкозы в крови снижается, запускается продукция глюкагона, ведь под его действием стимулируется глюконеогенез – метаболический процесс, приводящий к образованию глюкозы из не углеводных соединений. В ходе этого процесса образуется глюкоза и кетоновые тела.
Возможные заболевания поджелудочной железы и особенности лечения
Любые заболевания и дисфункция поджелудочной железы отражаются на работе всего организма. Например, если она не может продуцировать достаточное количество пищеварительных ферментов, следовательно, пища не может усваиваться должным образом. В лучшем случае последствия сводятся к диарее, а в более серьезном — к очень серьезным заболеваниям пищеварительного тракта.
Панкреатит
Это острое или хроническое воспаление железы, что может стать причиной диабета II типа. Спровоцировать воспаление может закупорка главного протока органа, например, опухолью. В итоге собственные ферменты разрушают орган. К числу тревожных симптомов, которые требуют внимания, можно отнести:
- сильную боль в животе;
- тошноту и рвоту;
- повышение температуры тела;
- симптомы интоксикации и др.
Стоит помнить, что хронический панкреатит может стать причиной необратимых повреждений. Лечить патологию нужно как можно скорее, в таком случае больше шансов на успех и предотвращение осложнений.
Диабет
В клинической практике выделяют несколько типов диабета. Первый тип – аутоиммунное заболевание, когда собственная иммунная система атакует и разрушает клетки поджелудочной железы, следовательно, они лишаются возможности продуцировать инсулин. Диабет II типа характеризуется снижением чувствительности клеток к инсулину, и организм не может контролировать эти процессы. Существует множество причин и предрасполагающих факторов для развития болезни. Если говорить о лечении, то в этом случае соблюдение диеты имеет первостепенное значение.
Онкопатологии поджелудочной железы
Точная причина онкопатологий неясна. Но можно выделить ряд предрасполагающих факторов:
- диабет;
- хронический панкреатит;
- болезни печени;
- вредные привычки;
- особенности питания.
Симптомы могут отсутствовать долгое время, и нередко проявляются в тот момент, когда заболевание уже перешло в запущенную стадию. И к этому времени прогноз может быть неутешительным. Рак поджелудочной железы неоперабелен и довольно агрессивен, и объяснить это можно как раз поздней диагностикой и столь важными функциями органа. Большинство пациентов умирают в течение полутора лет после постановки диагноза. Вывод? Поджелудочная железа должна находиться в фокусе пристального внимания, особенно, если уже установлены диабет, панкреатит, болезни печени. В этом случае необходимо полностью исключить употребление алкоголя, тщательно соблюдать рекомендованную врачом диету и своевременно проходить диагностику. Ранняя постановка диагноза дает шансы на борьбу за жизнь.
Текст: Юлия Лапушкина.
Автор
Лапушкина Юлия Сергеевна
- Образование: ВолГМУ (Волгоградский Медицинский Университет)
- Сфера профессиональных компетенций:
Врач-стоматолог, консультант по здоровому питанию, ГВ, детскому, женскому и мужскому здоровью, профилактике болезней, здоровому образу жизни и активному долголетию.
Поделиться в социальных сетях:
Читайте также
ЗАГАДКА ЧЕЛОВЕЧЕСТВА: КАК УСТРОЕН ГОЛОВНОЙ МОЗГ?
Мозг – сложный и до сих пор малоизученный орган центральной нервной системы.
Источник
Сбой в работе поджелудочной железы может обернуться серьезным приступом. Знать о местонахождении важнейшего органа пищеварения в теле человека нужно. Это поможет определить локализацию болевого синдрома и по основным признакам быстро сориентироваться в проблеме.

Где она находится у человека, где расположена?
Рассматривая анатомическое строение брюшной полости человека, стоящего прямо, можно описать, как размещены органы в ней:
- сразу под диафрагмой находятся печень и желудок (основная часть печени – справа, желудка – слева);
- с левого бока, около желудка есть еще один орган, маленького размера, – селезенка;
- перед печенью, рядом с желудком помещается желчный пузырь;
- за желудком, прижимаясь к задней стенке брюшной полости, расположена поджелудочная железа;
- ниже – начинаются толстая и тонкая кишка.
Таким образом, интересующий нас орган лежит не под желудком, как об этом ошибочно думают, исходя из названия, а за ним. Если человек находится в горизонтальном положении, тогда поджелудочная железа действительно, оказывается ровно под желудком.

Со стороны спины расположение поджелудочной определяется по позвонкам: орган упирается изнутри в область между первым и вторым позвонками, принадлежащими поясничному отделу. Со стороны живота ориентируются на пупок: примерно на 6–9 см выше его.
Если говорить о размерах, то нормой у взрослого человека считается примерно 20-сантиметровая, весящая около 75 грамм поджелудочная железа.
Состоит она из трех отделов:
- основного – головки (начинается рядом с желчным протоком);
- тела (за желудком, вдоль поперечной кишки);
- хвоста (проходит возле селезенки).

То есть основная часть поджелудочной располагается справа от срединной линии живота, а ее хвост уходит в область левого подреберья.
Какие функции выполняет орган?
Функции поджелудочной железы условно делят на две основные:
- Эндокринную (или внутреннюю).
- Экзокринную (или внешнюю).

Первая отвечает за выработку гормонов, регуляцию обмена веществ. Вторая – за выделение панкреатического сока.
Внешняя секреция важна для того, чтобы правильно переварить пищу, попавшую из желудка в двенадцатиперстную кишку. Поджелудочная железа выделяет панкреатический сок, включающий в себя достаточное количество следующих ферментов:
- липазов, которые расщепляют жиры;
- лактазов и амилазов, переваривающих углеводы;
- трипсинов и химотрипсинов, так необходимых для усвоения белков.

Ферменты – это еще не все ценные вещества, которые содержит панкреатический сок. В нем также имеются элементы, способные предохранять слизистую кишечника от чрезмерной кислотности. Эти важные вещества нейтрализуют кислоту из желудочного сока и тем самым регулируют щелочной баланс ЖКТ.
Внутренняя секреция заключается в сбалансированной выработке таких гормонов, как глюкагон и инсулин. Первый повышает глюкозный уровень в крови, второй – понижает. В результате получается адекватный углеводный обменный процесс. Если в нем что-то пошло не так – развивается сахарный диабет.
Где болит, с какой стороны?
Очень часто человеку трудно описать болевой синдром, охватывающий его во время панкреатического приступа. Ощущения могут иметь следующие вариации:
- резкая боль в правом подреберье, отдающая в поясницу;
- ноющая боль под диафрагмой с покалыванием в левую руку;
- опоясывающая пупок сильная боль, которая немного облегчается при наклонах вперед.

Воспалившая поджелудочная железа, как правило, начинает болеть с основной своей части – с головки. Поэтому и боли скорее возникают в области, расположенной чуть выше пупка, справа от срединной линии. Если резкая боль резонирует в спину, в ее поясничный отдел, речь идет уже о распространении воспаления на хвост органа и на более серьезные патологии.
Почему болит?
Болевой синдром могут вызвать патологические процессы, происходящие в поджелудочной железе:
- когда повышается внутреннее давление в органе;
- если сдавливается желчный проток;
- возможно, влияние на сенсорные нервы фиброзных изменений в тканях;
- из-за ишемии сосудов, обогащающих кровью орган;
- появление кисты или ракового образования.
Воспаленная, отекшая поджелудочная железа увеличивается в размерах и давит на соседние органы. Из-за этого боль может усиливаться и распространяться по всей брюшной области.
Причин же, по которым панкреатические боли, вообще могут возникнуть, довольно много. К самым основным первичным факторам, по которым поджелудочная железа не справляется со своими функциями и дает сбой, относят:
- систематическое переедание и увлечение жирными блюдами;
- отравление организма никотином, алкоголем, химикатами, медикаментами;
- желчекаменная болезнь.

Нередко панкреатит возникает на фоне долгого психического или физического перенапряжения. Практически все причины панкреатической боли – это длительное систематическое пренебрежение здоровьем, не долечивание хронических болезней, ослабление иммунитета.
Как понять, что болит именно она?
Иногда легко спутать панкреатическую боль с другой патологией. Например, при радикулите неприятные ощущения возникают ближе к левому боку и могут резонировать в подреберье. Поэтому нужно обращать внимание не только на то, как болит поджелудочная, но и на сопутствующие симптомы:
- Если к резкой боли добавляется непрерывная рвота, можно заподозрить пищевое отравление. Острый панкреатит отличается тем, что боль становится все интенсивнее, а рвота не приносит даже временного облегчения.
- Частые давящие неприятные ощущения вверху живота и чувство переедания от малых порций говорят о хроническом панкреатите. Дополнительно об этом могут свидетельствовать снижение веса, сухость и горечь во рту.
О серьезных проблемах поджелудочной железы можно судить и по калу. Массы на вид становятся блестящими, прилипают к стенкам унитаза и могут содержать видимые кусочки не переваренной пищи.
Основные симптомы
Нарушенная секреция поджелудочного сока вызывает типичную и для мужчин, и для женщин симптоматическую картину:
- Болевой синдром. Невыносимая режущая боль над пупком, уходящая в левое подреберье или ноющая, нарастающая. Некоторое облегчение приносит сидячее положение с наклоном вперед или «поза эмбриона».
- Диспепсические расстройства. Тошнота, рвота с желчью, диарея, вздутие, отрыжка – все эти признаки сопровождают сбой ферментации панкреатического сока.
- Интоксикация. Ферменты, заблокированные в поджелудочной железе, начинают разрушать окружающие ткани, а пища в двенадцатиперстной кишке, не получив нужные элементы для расщепления, разлагается. Все это отравляет организм и проявляется в тахикардии, холодном поту, повышении температуры тела, головных болях, сильной слабости, головокружении.

Хронический панкреатит ведет к еще более серьезным патологическим процессам в организме. Например, из-за разбалансировки выработки инсулина, начинается сахарный диабет. А нарушения обменного процесса влияет на печень. В результате появляется желтушность кожных покровов и глазных склер.
Какие симптомы и признаки патологий органа?
По клинической картине и характеру болей врачи могут определять ту или иную патологию органа.
О наличии кисты, которая растет и увеличивает пресс на панкреатические ткани, говорит характерная симптоматика:
- ноющая боль после или во время трапезы;
- приступы тошноты с головокружением;
- рвота без облегчения общего состояния.
Об отечности и увеличении воспаленной железы сигналят симптомы:
- тяжесть и вздутие верхней части живота;
- потеря аппетита и тошнота;
- привкус желчи во рту;
- нестабильный стул.
О панкреатическом неврите, при котором воспаленная зона увеличивает сенсорность нервных окончаний, свидетельствуют признаки:
- боли высокой интенсивности в левом боку с резонацией в поясницу;
- болевой синдром несколько ослабевает, если наклониться вперед и обхватить руками колени;
- тошнота возникает из-за резкого приступа боли, когда становиться трудно дышать.
Чем скорее будет поставлен точный диагноз и начато полноценное лечение, тем меньше вероятность развития патологий и последствий.
Диагностика заболеваний
Для подбора эффективной комплексной терапии, прежде всего, необходим точный диагноз. Для его квалифицированного дифференцирования проводят комплекс диагностических мер, включающий несколько этапов:
- Визуальный осмотр врачом кожных покровов, глазных склер. Прощупывание болевых зон методом пальпации.
- Изучение анамнеза, генетических предрасположенностей, других хронических заболеваний пациента.
- Изучение лабораторным методом показателей крови, кала и мочи. В кровяной сыворотке измеряют уровень панкреатических ферментов. Биохимическим анализом выявляет степень активированности билирубина и печеночной ферментации, а также глюкозо содержание. В моче анализируют амилазный уровень. Содержание не переваренных жиров определяют из кала.
- УЗИ брюшной полости показывает контуры поджелудочной и степень ее увеличения, присутствие каменистых образований или рубцов в желчепротоках. С теми же целями могут назначать рентгенографию или послойную компьютерную томографию.

Только все данные в совокупности могут дать ясную картину патологии и помочь найти наиболее эффективную стратегию лечения.
Лечение
Консервативная методика лечения состоит из медикаментозных препаратов и обеспечения максимального покоя поджелудочной железе (голода с последующим переходом на строгую диету). К терапии могут быть добавлены некоторые домашние средства и рецепты народной медицины, но только после предварительного согласования с врачом.
Антацидные препараты
Медикаментозное лечение обязательно включает прием антацидных препаратов – лекарств, способных подавлять соляную желудочную кислоту. Сила действия, продолжительность эффекта и состав – основные характеристики лекарств, которые различают в этой группе.
К самым эффективным и быстродействующим относят антациды всасывающиеся. Предпочтение отдают проверенным много раз простым соединениям:
- окисю магния;
- фосфорнокислому или сернокислому натрию;
- гидрокарбонату натрия.
В стационарном лечении эти вещества вводят в чистом виде внутривенно. В амбулаторном лечении популярны аптечные препараты, состав которых основывается на перечисленных антацидах (речь идет о микстуре Бурже, смесях Ренни или Тамс).
Антациды не всасывающиеся действуют более продолжительный период, хотя и наступает эффект от них медленнее. На этих элементах (алюминиевой соли кислоты фосфорной, гидроокиси магния, алгината) основывается фармацевтика, выпускающая такие препараты, как «Алмагель», «Фосфалюгель», «Маалокс».
Ферментные препараты
Из-за ферментативных дисфункций пища плохо усваивается, и человеку, страдающему воспалением поджелудочной железы, прописывают препараты-ферменты. Потому, на каком веществе лекарства основаны, их делят на группы:
- их животных белков;
- растительные.
В производстве первых (например, панкреатина, мезима, креона) используют белок свиной. Он улучшает пищеварение и ферментацию панкреатического сока. Но может вызывать аллергии. Особенно у детей и беременных женщин. Вторая группа действует мягче и слабее, зато основывается на не аллергенных папаине или рисовом грибке (сомилаз, пепфиз, юниэнзим).
Гастроэнтерологи предупреждают о зависимости организма, привыкшего к искусственной ферментации. Со временем поджелудочная железа отказывается вырабатывать нужные элементы самостоятельно.
Поэтому, если патология еще не зашла слишком далеко, врачи сами рекомендуют рассматривать лекарственные рецепты народной медицины (травы, отвары, настои) – те, которые улучшают перистальтику желудка и выработку ферментов естественным природным путем.
Оперативное вмешательство
Хирургический метод лечения поджелудочной железы применяют нечасто, только если традиционная терапия не справляется с задачами и патология быстро прогрессирует. Показаниями к операции становятся кисты, раковые образования, некроз поджелудочных тканей, большие камни в желчных протоках.
Операция проходит под общим наркозом. В ходе вмешательства хирург может отсечь часть органа (провести резекцию отдельного пораженного участка) или удалить только опасное образование (кисту, опухоль). В исключительных случаях возможна пересадка поджелудочной железы. Во время операции купируется воспалительный процесс, устраняется болевой синдром, проводится дренаж и вывод желчи.

Как ухаживать за органом?
Лечение поджелудочной железы – это всегда сложный и долгий процесс. Намного легче предотвратить новое воспаление органа, придерживаясь простых советов гастроэнтерологов:
- Отказаться от алкогольных напитков и никотина. Ничто так сильно не разрушает поджелудочную и печень, как эти две опасные привычки.
- Следить за здоровым рационом в питании. Обильная жирная пища ведет к тому, что поджелудочная перестает справляться с выработкой ферментов в достаточном количестве, чтобы переварилась вся вредная еда.
- Периодически нужно очищать организм от шлаков и токсинов. Раз в месяц желательно устраивать разгрузочный день, полностью отказавшись от пищи, принимая лишь целебные отвары из трав.
Укрепить здоровье поджелудочной железы помогают полезные соки, приготовленные дома: морковный, картофельный, из петрушки и алоэ вера. Очень полезно начинать день со стакана чистой воды, в которую добавлена одна столовая ложка лимонного сока и одна чайная ложка меда.
Роль диеты в лечении органа
Диетическое питание – основополагающий фактор здоровой поджелудочной железы. Задача правильного рациона в том, чтобы как можно меньше нагружать ЖКТ тяжелой пищей, перенасыщенной жирами, белками и углеводами.
Пережив панкреатический острый приступ, человеку прописан голод для полного покоя поджелудочной и возможности очиститься от интоксикации. Нормальная ферментация не сможет восстановиться без строгой диеты.
Без нее не помогут ни медикаменты, ни народные средства. Только строжайшее соблюдение советов диетологов способно действительно вылечить заболевания поджелудочной железы.
Источник
