Операция по дренированию поджелудочной железы
Оглавление темы “Операции при нагноении поджелудочной железы.”:
- Показания для дренирования абсцесса поджелудочной железы
- Доступ и ход операции дренирования абсцесса поджелудочной железы
Доступ и ход операции дренирования абсцесса поджелудочной железы
Можно использовать как срединную лапаротомию, так и двусторонний подрёберный доступ. Адекватная ревизия органов брюшной полости особенно важна, поскольку абсцесс поджелудочной железы может распространиться от железы вниз (по правому или левому боковому каналу вдоль восходящей или нисходящей ободочной кишки), в брыжейку поперечной ободочной кишки либо в левое или правое подреберье.
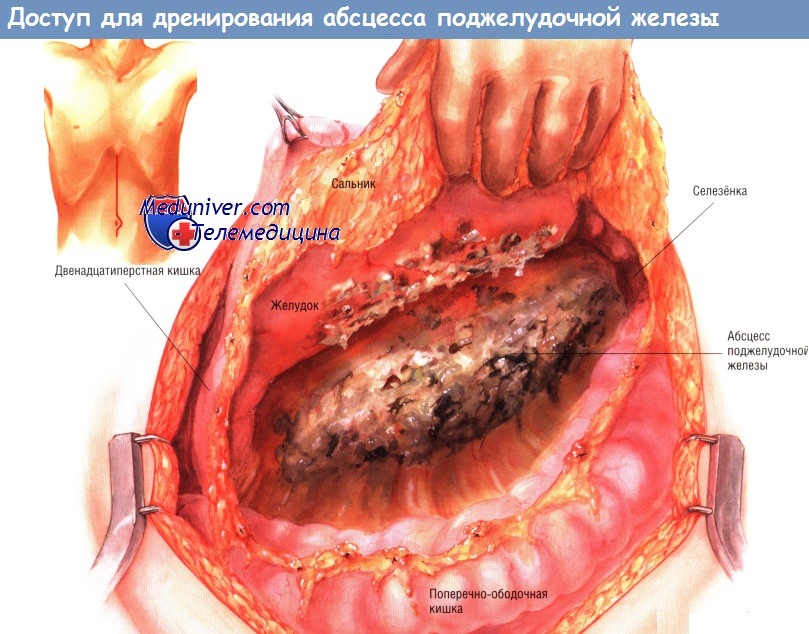
В наши дни превосходный метод лучевой диагностики — тонкослойная трёхмерная РКТ — позволяет детально оценить распространённость поражения у больных панкреонекрозом, осложнённым абсцессами железы. Ультразвуковое исследование позволяет проводить динамическое наблюдение и достаточно точно определять локализацию воспалительного процесса. После вхождения в брюшную полость хирург, если это возможно, отделяет сальник от поперечной ободочной кишки и откидывает его в краниальном направлении.
Иногда сальник настолько приращён, что отсечь его невозможно. В этом случае его рассекают ниже уровня большой кривизны желудка и отводят кверху. Необходимо исследовать весь малый сальник. Большие скопления гноя встречают редко. Гораздо чаще обнаруживают комковатые некротические массы, заполняющие малый сальник и окружающие поджелудочную железу. Часто их считают некротизированной железой. Ещё чаще встречают некротизированные мягкие ткани и жировой некроз, окружающие воспалённую поджелудочную железу. Если больному была проведена трёхмерная РКТ, то области распространения абсцесса из малого сальника обычно известны уже до операции.
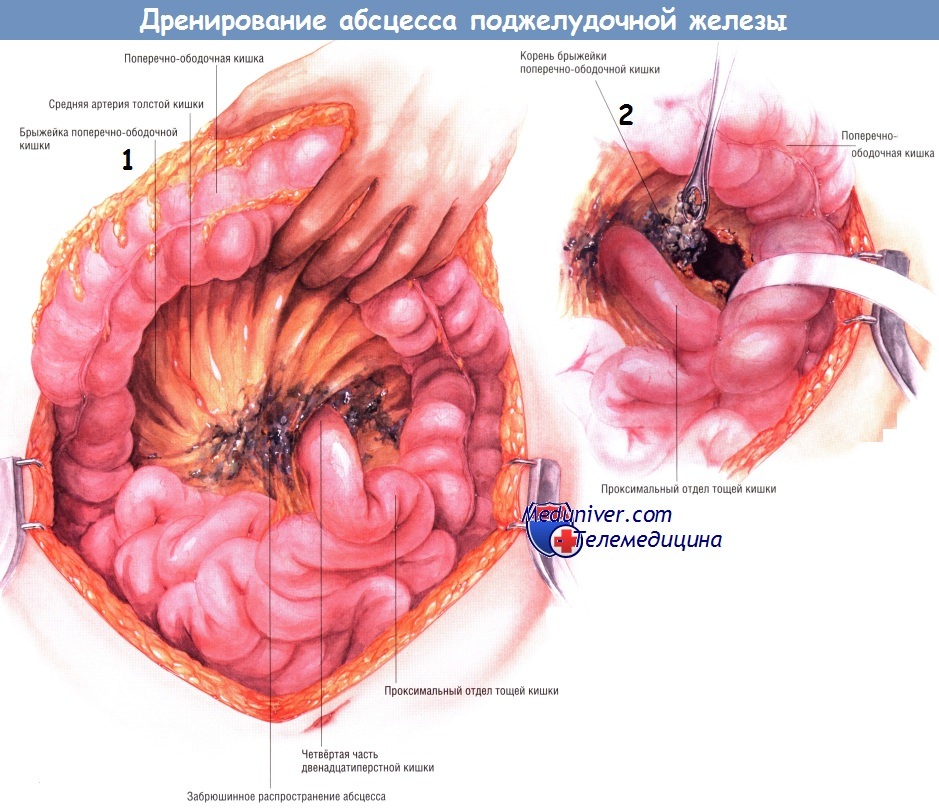
Тем не менее в любом случае важно, чтобы поперечная ободочная кишка была отведена в краниальном направлении, после чего хирург должен проверить, нет ли распространения абсцесса вниз по забрюшинному пространству, а также в корень брыжейки поперечной ободочной кишки. Это частые пути распространения абсцесса.
При поражении абсцессом корня брыжейки поперечной ободочной кишки необходима расширенная санация этой области.
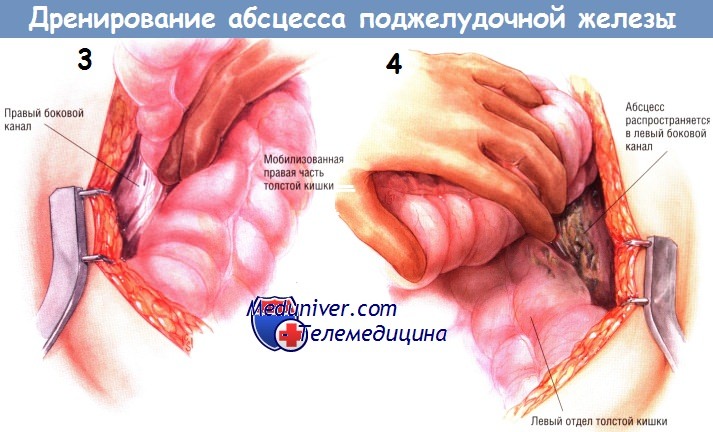
Если предоперационные лучевые исследования указывают на возможное распространение абсцесса по правому боковому каналу, тогда очень важно отвести вниз печёночный угол толстой кишки и мобилизовать восходящую ободочную кишку из забрюшинного пространства. Манёвр позволяет санировать гнойный затёк, идущий вниз вдоль правого бокового канала. Обычно в то же время рекомендуют мобилизовать двенадцатиперстную кишку по Кохеру, чтобы убедиться в отсутствии распространения некротических тканей от головки железы в краниальном направлении.
Если выявлен затёк гноя вниз, вдоль левого бокового канала, необходима мобилизация левой половины толстой кишки. Она позволяет увидеть любые распространения некротических тканей и абсцесса вниз, вдоль левого бокового канала и позволяет санировать их. Удаление комковатой инфицированной некротической ткани из малого сальника и всех областей распространения гнойника можно выполнить острым путём, ножницами. Однако чаще всего хирурги предпочитают удалять омертвевшие ткани тупым путём — пальцами либо тупферами. Вновь подчеркнём, что некротические ткани, кажущиеся участками панкреонекроза, на самом деле являются омертвевшей жировой клетчаткой, лежащей над ещё жизнеспособной железой или по её периферии.
Во время этой фазы санации необходимо пройти по ходу абсцесса до хвоста железы и убедиться в том, что не пропущены затёки абсцесса в левый верхний квадрант живота, в левое поддиафрагмальное пространство.

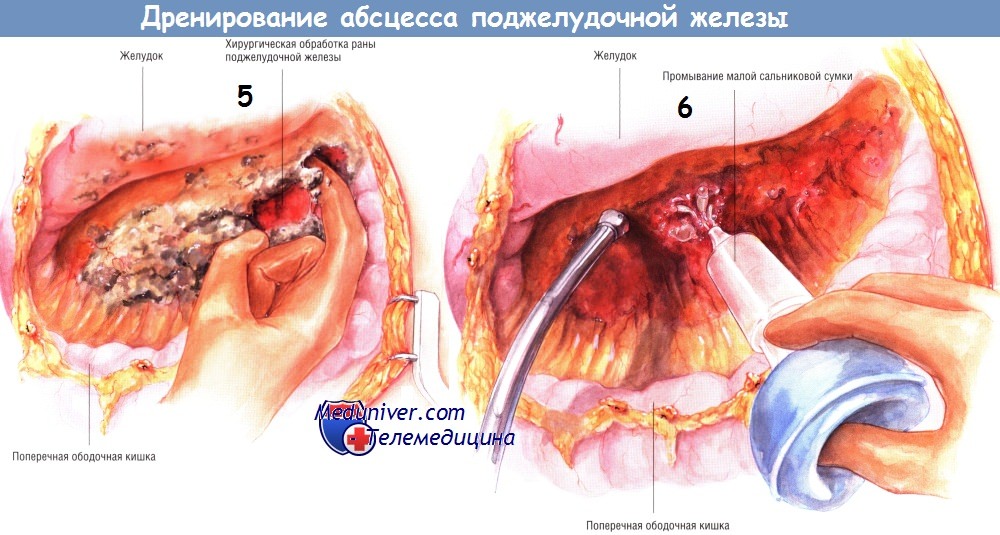
Когда процесс санации достигнет точки, где удаление некротических тканей вызывает кровотечение, следует обильно промыть гнойник. Мы предпочитаем использовать раствор натрия хлорида, содержащий антибиотики. К трудно останавливаемым кровотечениям приводит лишь агрессивное удаление некротических тканей острым путём.
Существует несколько способов дренирования гнойника. Один из них состоит во введении в карманы абсцесса нескольких дренажных трубок из силиконового пластика, присоединённых к закрытым аспирационным системам. У представленного больного санированы и дренированы малый сальник, левый боковой канал, корень брыжейки поперечной ободочной кишки и забрюшинное пространство по ходу брыжейки поперечной ободочной кишки. Кроме того, можно установить катетеры для промывания гнойника. Когда дренажи и катетеры будут установлены, брюшную полость закрывают.
После улучшения состояния больного можно будет выполнить рентгеновское контрастное исследование карманов абсцесса (контрастное вещество вводят по дренажным трубкам) и по мере заживления гнойников постепенно, медленно удалить дренажи.
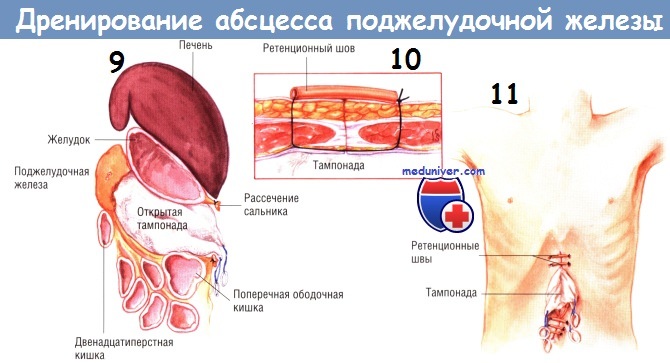
Другой способ дренирования — тампонада всего малого сальника и всех карманов гнойника мягкой марлей или марлевыми салфетками Микулича. Конец каждого тампона необходимо вывести из раны наружу. Рекомендуют дополнительно маркировать концы выведенных тампонов. Когда гнойник тампонируют, предполагают менять марлю каждые 2-3 дня, тем самым продолжая механическую санацию полостей гнойника.
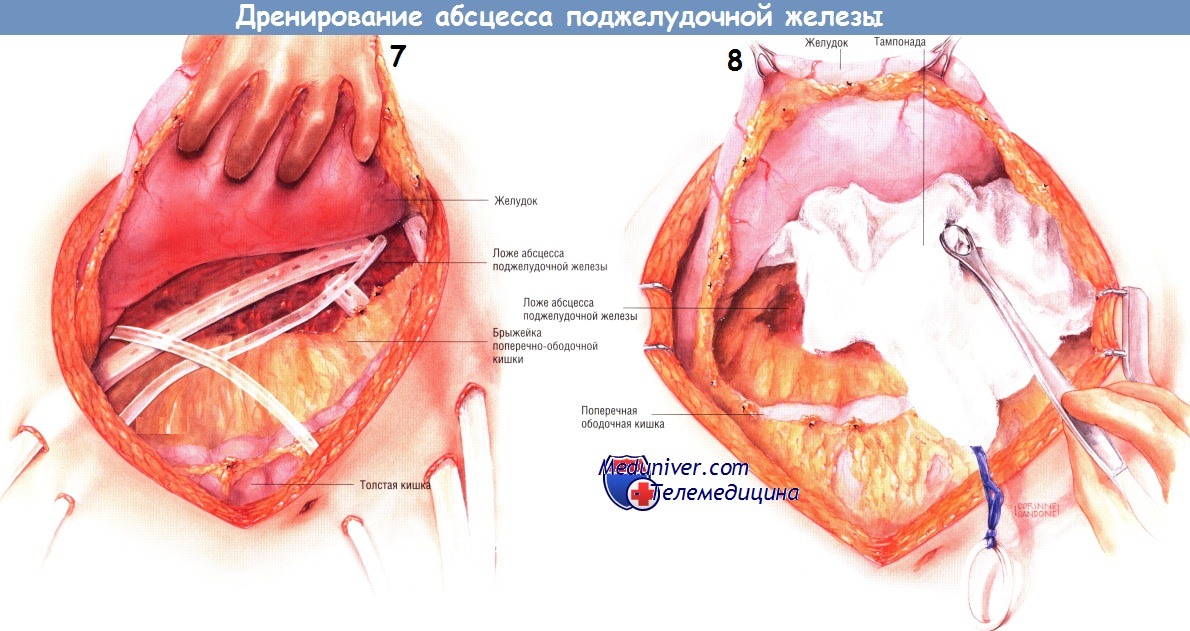
Этот метод особенно эффективен, когда во время первоначальной операции полная санация была невозможна. Верхний и нижний края раны закрывают большими сводящими швами нейлоном № 2 с резиновыми прокладками, вырезанными из катетеров 18 Fr. После операции повязки можно периодически орошать растворами, содержащими антибиотики. Первую замену тампонов выполняют через 48-72 ч в операционной под общим обезболиванием. Однако в последующем такую процедуру можно проводить в отделении реанимации после введения мощных седативных препаратов.
Замену тампонов повторяют каждые 2-3 дня до тех пор, пока не будет явных признаков очищения абсцесса, и его полость не начнет гранулироваться. Обычно это происходит после нескольких замен тампонов. Затем хирург может ввести в гнойник трубки закрытых аспирационных дренажей и ушить абдоминальную рану. Другой способ — продолжение тампонады до тех пор, пока грануляции и сокращение раны не позволят закрыть брюшную полость. Этот способ требует большего времени, но, возможно, он безопаснее.
– Также рекомендуем “Показания для дивертикуляризации двенадцатиперстной кишки и панкреатического дренажа при травме”
Источник
Любое оперативное вмешательство на поджелудочной железе является опасным своими осложнениями в связи с имеющимся дополнительным риском — выработкой агрессивных по отношению к тканям окружающих органов ферментов. Во многих случаях необходим длительный уход с обеспечением хорошего оттока раневого содержимого или жидкости из имеющейся кисты. Приходится дренировать патологические образования или послеоперационные зоны, чтобы предупредить развитие опасных для жизни осложнений.
Дренаж на поджелудочной железе — это система мягких трубок из силикона, посредством которых происходит выделение патологической жидкости и гноя из послеоперационной зоны. Дренаж находится одним концом в ране, вторым – в емкости для сбора отходов.
Дренирование — это хирургический метод лечения, поэтому назначается и проводится строго по показаниям. Установление дренажа после операции на поджелудочной железе является обязательным условием успешного послеоперационного периода. Благодаря ему уменьшается скопление жидких выделений в месте операции. Длительные сроки поддержания дренирования требуют регулярного промывания дренажа антисептиками. Благодаря такой манипуляции можно избежать развития инфицирования из-за длительного контакта через трубки внутренней среды с воздухом.
Показания к дренированию поджелудочной железы
Поскольку дренирование, как и все инвазивные способы, не является полностью безопасным, существуют определенные показания к этой процедуре. Результатом прямого хирургического вмешательства на ПЖ является развитие послеоперационных осложнений, которые более чем в 50% случаев приводят к летальному исходу.
Если своевременно не удалось наладить процесс дренирования, в пищеварительном тракте образуются свищи, а вследствие неполного оттока жидкости, содержащей большое количество ферментов, в местах после операций развиваются кровотечения.
Показания к дренированию:
- послеоперационная рана;
- абсцессы различной локализации: в сальниковой сумке и под диафрагмой, иногда — в других отделах брюшной полости;
- кисты.
Эти патологические состояния подлежат дренированию в следующих случаях:
- при неэффективности консервативной терапии, в частности, антибиотиками;
- при выраженном болевом синдроме;
- при высоком риске осложнений;
- при малигнизации.
Своевременное дренирование — это профилактика смертельных осложнений: оно способствует раскрытию патологических очагов с гнойными затеками и их очищению.
Для чего нужен дренаж?
Основная функция дренажа – удаление из раны гноя и экссудата.
Во время операции происходит повреждение тканей, а впоследствии – их асептическое воспаление (механизм его развития связан с разрушением клеток). Сам воспалительный процесс сопровождается экссудацией – жидкая составная часть крови протекает в зону посттравматических нарушений. При панкреонекрозе развивается нагноение раневой поверхности. Это вызывает еще большее накопление жидкости и образование гноя – из-за их наличия инфекция может распространяться в организме.
Второе важное предназначение дренажа — контроль над процессом в раневой области:
- по количеству выделяемого гнойного содержимого определяется степень воспаления или присоединение инфекции, на основании чего врач меняет схему антибактериальной терапии;
- по уровню амилазы в содержимом определяется стадия заживления;
- в случае кровотечения из дренажа проводится повторная операция.
Дренирование кист поджелудочной железы
Киста — это отграниченное жидкостное образование, развивающееся в тканях любого паренхиматозного органа, включая поджелудочную железу. Она заполнена панкреатическим отделяемым и тканевым дендритом (разрушенной тканью), способными вызвать нагноение.
Выделяют истинные кисты (в основном, врожденные), и приобретенные в течение жизни — псевдокисты. Наиболее частой и распространенной причиной их образования являются травмы живота и воспалительный процесс – панкреатит (острый и хронический).
После ушиба киста возникает в 30—40%. При остром панкреатите осложнение в виде кисты развивается в 5—19% случаев, при хроническом — в 20—40%.
Даже после нескольких лет после оперативного вмешательства возможно возникновение кист в поджелудочной железе. Это псевдокисты, которые иногда называются ложными. Такое название связано со строением: внутренняя стенка образования не имеет слизистой оболочки. Ложная киста не имеет клинической значимости. В случае если появились какие-то жалобы (боли в животе, тошнота, рвота), ее удаляют.
Еще один метод лечения кисты — дренирование. Если наладить отток содержимого, через какое-то время киста спадается, а со временем — происходит регресс.
Если киста расположена благоприятно, то из нее отводится трубка, по которой жидкое содержимое кисты поступает в желудок. Манипуляция осуществляется путем проведения гастроскопии, брюшная полость не вскрывается. Длительность дренирования составляет 4—16 недель. За это время киста излечивается. Конкретные сроки, сколько будет стоять и когда можно снимать дренаж, устанавливает врач.
В случае расположения кисты вдали от желудка, или же если в нее поступает жидкость из одного общего протока поджелудочной, необходимо наладить постоянный процесс дренирования.
Наличие кисты в тканях поджелудочной железы является показанием для проведения оперативного лечения. Эта манипуляция производится:
- при имеющейся кисте, которая сопровождается выраженными симптомами органной дисфункции;
- если имеются осложнения, связанные с прогрессивным увеличением кисты;
- при огромных размерах патологического образования, даже если оно протекает бессимптомно.
Симптомы, сопровождающие кисту ПЖ:
- подташнивание, иногда рвота без облегчения состояния;
- болезненность в животе;
- кровотечения из верхних отделов пищеварительного тракта.
Осложнения, возникшие из-за быстрого прогрессивного роста кисты:
- сдавливание сосудов;
- стеноз (сужение) луковицы ДПК;
- инфицирование кисты;
- кровоизлияние в полость образования;
- формирование свища в тканях железы.
Кисты большого размера, нуждающиеся в дренировании:
- превышающие 5 см, со стабильным отсутствием роста в течение последних 6 недель;
- больше 4 см при поверхностном (на поверхности железы) расположении кисты у алкоголиков;
- при высокой вероятности малигнизации;
- если есть травматизация в виде сдавления кистой крупных сосудов.
Послеоперационный дренаж
В зависимости от целей, для которых устанавливается дренаж, места его локализации могут быть разными. Широко применяется слепое дренирование для оттока из сальниковой сумки. Для этих целей трубки устанавливают через разрезы в левом и правом подреберьях. Иногда используется другая разновидность: дренаж проводится через область поясницы.
Чтобы не пропустить осложнения, осуществляется контроль за отделяемым с помощью установленного дренажа. При усилившемся выделении гноя меняется доза или сам антибиотик. Полости, куда подведен дренаж также промываются через дренажную систему растворами антибиотиков или анестетиков.
Противопоказания для проведения дренажа
Дренирование не проводится при наличии:
- опухолей, развившихся в кисте ПЖ;
- большого секвестра внутри кисты;
- изменений, указывающих на рак железы.
Подготовка к процедуре
Подготовкой к проведению дренирования является всестороннее тщательное обследование больного:
- лабораторное, включающее анализы крови (общеклинический, биохимические, коагулограмма, на гепатиты и ВИЧ);
- функциональные методы – УЗИ ОБП и ЗП, КТ или МРТ.
За 8 часов до проведения процедуры необходим полный отказ от еды.
Техника дренирования поджелудочной
Процедура установления дренажей проводится поэтапно.
- Первый этап: используя УЗИ, определяется кратчайшая траектория дренирования.
- Второй этап: осуществляется прокол, и устанавливается мягкий катетер для отвода содержимого из патологического очага.
Чтобы предотвратить дислокацию катетера, проводится введение его на 2—3 см в полость образования. Для безопасности выполняемую процедуру проводят под УЗИ-контролем.
Для установки дренажа используются несколько методов:
- Внеорганный — проводится прокол кожи, и дренаж идет через мягкие ткани кнаружи. Такая методика используется при наличии кист, не сообщающихся с протоками поджелудочной железы.
- Трансгастральная цистогастростомия – формируется анастомоз между желудком и полостью кисты в тех случаях, когда жидкостное образование располагается в головке или теле части поджелудочной железы. Специальным троакаром прокалывают одновременно стенку желудка и кисты. Выполняется эта манипуляция с использованием фиброгастроскопа. Благодаря такому соединению, жидкое содержимое кисты вытекает через желудок.
- Внутреннее лапароскопическое дренирование – в процессе лапароскопического вмешательства накладывается цистогастростома.
Возможные осложнения при проведении дренирования железы
Дренирования железы часто осложняется. К наиболее опасным осложнениям этого процесса относятся:
- Инфицирование — тяжелое последствие, о нем судят по виду отделяемого из дренажа и зловонному запаху. Клинически это проявляется появлением или усилением боли и признаками интоксикации (гипертермией, гипергидрозом, ломотой в теле, резкой слабостью, головной болью). Срочно назначается антибактериальная терапия и местная противовоспалительная: антисептики вводятся в сальниковую сумку через дренажи. При отсутствии эффекта от лечения через 3 дня проводится бактериологическое исследование отделяемого содержимого на чувствительность к антибиотикам, после чего антибактериальный препарат меняется.
- Самопроизвольное удаление пациентом или смещение дренажной трубки. Происходит повреждение тканей возле дренажного канала. Может возникнуть кровотечение, попадание патологической жидкости в прилегающие ткани и их инфицирование. Лечение проводится с учетом степени повреждения:
- ушиваются поврежденные ткани;
- трубки устанавливаются и укрепляются.
- Обтурация (закупорка) дренажной трубки кровяным сгустком. Это нечастое осложнение, поскольку применяются дренажи с отверстиями крупного диаметра. Если проходимость все же нарушилась, проводят несколько раз промывание физиологическим раствором под напором. При неудаче — трубку заменяют.
При некоторой патологии, например, псевдокистах, дренирование является единственным эффективным методом лечения, поскольку эти образования практически не поддаются консервативной терапии. Дренирование дает результат в 80% случаев, но длительность лечения составляет от 1 до 5 месяцев. Этот метод обладает выраженным терапевтическим эффектом и предупреждает развитие тяжелых осложнений.
Источник
Болевой синдром
Появление боли характерно для кист большого размера, так как они сдавливают окружающие ткани и, в том числе нервные сплетения. Кисты небольшого размера подобного давления не оказывают, поэтому, как правило, жалобы на боль отсутствуют. Особенно характерен этот симптом для периода формирования ложных кист при остром и обострении хронического панкреатита, и вызывается он в большей степени деструктивными процессами. Со временем интенсивность боли снижается, она характеризуется как «тупая» или скорее – как «дискомфорт». Характерным бывает симптом «светлого промежутка» (временного улучшения и отсутствия болей после острого панкреатита или травмы). Наиболее сильные боли вызывают кисты, расположенные по задней поверхности железы и сдавливающие зону солнечного сплетения. Воздействие на это нервное сплетение создает у пациентов очень интенсивную, длительную жгучую боль, которая отдает в спину. Движение, сдавление одеждой, пояс, ремень усиливают её интенсивность. Состояние несколько облегчается при принятии коленно-локтевого положения («на четвереньках»). Выраженное усиление боли – «кинжальная» боль может говорить о возникновении осложнений (например, разрыв кисты), постепенное прогрессирование боли вместе с повышением температуры тела и появлением интоксикации – о ее нагноении.
Диспепсия
Другими проявлениями кист поджелудочной железы могут быть диспептические нарушения: тошнота, рвота (ею может завершаться приступ боли), непостоянство стула. В результате того, что уменьшается количество панкреатического сока, поступающего в кишечник, нарушается переваривание пищи и всасывание питательных веществ. В итоге больной худеет, снижается вес, появляется слабость.
Кишечная непроходимость
Иногда крупные кисты поджелудочной железы вызывают сдавление соседних органов с нарушением их проходимости. При нахождении кисты в головке железы может возникнуть механическая желтуха (появляется желтизна кожи, склер, кожный зуд); если сдавливается воротная вена – развиваются отеки на ногах или асцит. Очень редко крупные панкреатические кисты производят сдавление просвета кишечника (12-перстную кишку), из-за чего нарушается прохождение пищи. В этих случаях может сформироваться неполная высокая кишечная непроходимость.
Диагностика кисты поджелудочной железы
При осмотре живота возможна его асимметрия: появление выбухания или выпячивания в зоне расположения образования.
Лабораторные исследования дают небольшое повышение лейкоцитов в крови, увеличение СОЭ, иногда увеличивается уровень ферментов в крови: амилазы, фосфатазы и билирубина, что связывают с обострением панкреатита и повреждением работающей ткани поджелудочной железы.
Более конкретную и значимую информацию можно получить при использовании инструментальных методов диагностики.
- Ультразвуковое исследование позволяет не только обнаружить образование, увидеть его расположение, измерить размеры, оценить его содержимое, но также выявить косвенные признаки осложнений: например, в случае нагноения кисты при УЗИ можно увидеть неравномерность эхосигнала на фоне полости, при малигнизации (озлокачествлении) – неоднородность контуров.
- Магнитно-резонансная томография и компьютерная томография дают более детальные сведения о размерах, локализации кисты, связи её с руслом протоков. Контрастирование при томографическом исследовании помогает распознать кистозные опухоли.
- Эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ) отводится уникальное место в диагностике кист поджелудочной железы. Это эндоскопическое исследование дает подробные сведения о связи кисты с протоками железы, что определяет тактику лечения. Однако данное обследование требует введения контрастного вещества непосредственно в панкреатический проток, что вызывает протоковую гипертензию и сопровождается высоким риском инфицирования. Поэтому в настоящее время ЭРХПГ проводится по строгим показаниям: например, при подозрении на обтурационный характер кисты, с целью удаления конкремента из панкреатического протока или установку стента в зону обтурации.
- Эндосонография (современный диагностический метод, совмещающий преимущества эндоскопии и ультразвукового исследования) позволяет не только четко визуализировать расположение, размеры кисты и характер ее содержимого, но и взять прицельную биопсию при подозрении на наличие кистозной опухоли.
Лечение кисты поджелудочной железы – операция
Однозначный ответ – только хирургически! Современные технологии позволяют во многих случаях избежать большой операции и ограничиться малоинвазивным эндоскопическим или эндовидеохирургическим вмешательством.
Возможны следующие методы лечения кист:
- Удаление самой кисты или кистозно измененной части поджелудочной железы.
- Внутреннее дренирование кисты.
- Наружное дренирование кисты.
При первом методе, как правило, кисту удаляют вместе с участком поджелудочной железы. Объем вмешательства зависит от размера образования, от места, где киста расположена, от того, в каком состоянии находятся прилежащие к ней ткани. Дистальная резекция, дистальная или панкреатодуоденальная резекция – достаточно сложны и требуют соответствующего технического и медикаментозного обеспечения. В настоящее время эти операции включены в перечень видов высокотехнологичной медицинской помощи, выполняемых по квотам Минздрава РФ или по полисам ОМС. Выполнение этих операций в нашей Клинике возможно как традиционным, так и лапароскопическим способом.
Наиболее физиологичными и менее травматичными считаются дренирующие операции, которые направлены на создание оттока из кисты в желудок, 12-перстную или тонкую кишку с помощью внутреннего дренажа. Создается анастомоз, который обеспечивают доставку сока железы к пище, что снимает болевую реакцию и редко приводит к рецидивам.
В настоящее время также имеется возможность выполнять эти операции с помощью эндоскопических методик, которые выполняются эндовидеохирургически или эндоскопически с ультразвуковым контролем.
Наружное дренирование кист в плановой хирургии в последнее время применяется редко. Выбор такого вида вмешательства чаще всего является вынужденным в неотложных ситуациях. Показания к этому методу:
- если не закончился процесс формирования кисты;
- тяжелое состояние пациента;
- нагноение кисты.
Такие вмешательства называют паллиативными, они не решают проблемы, а могут привести к рецидиву, к свищам. Их используют как один из этапов лечения больного. Операции по дренированию могут осуществляться только после подтверждения неопухолевой причины образования.
Обязательно применяется консервативное лечение основного заболевания.При панкреатите обязательно соблюдение диеты, задачей которой является максимально возможное снижение секреции сока поджелудочной железы.
Применяются ферментозамещающие препараты, анальгетики; средства, подавляющие секрецию. Обязательно нужно контролировать уровень гликемии и, при необходимости, проводить ее коррекцию.
Прогноз
Прогноз при кистах поджелудочной железы достаточно благоприятный. Он зависит как от причины заболевания, так и от своевременности диагностики и хирургического лечения.
В нашей клинике Вы можете пройти полноценное обследование.
Специалисты клиники владеют всем необходимым оборудованием для диагностики и лечения кистозных образований поджелудочной железы. Выполняется весь спектр необходимых хирургических (как традиционных, так и малоинвазивных) вмешательств. Большинство из них входят в перечень видов высокотехнологичной медицинской помощи (ВМП), выполняемых по квотам МЗ РФ или полисам ОМС.
Источник
