Кровотечение при поджелудочной железы
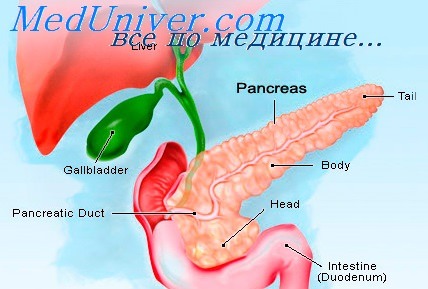
Панкреатит — серьезное заболевание, в основе которого лежит воспаление поджелудочной железы. Болезнь носит не локальный характер, от нее страдает весь организм. Хитрое заболевание не щадит никого, и часто приводит к серьезным осложнениям, одним из которых является кровотечение.
Обильные кровотечения при острой форме заболевания проявляются не так часто. Но их появление – свидетельство серьезного сбоя в работе организма, который может привести к летальному исходу.
Причиной этого явления может быть аррозия, или разъедание стенок сосудов, которые находятся в районе поджелудочной. Кровоизлияние происходит в пространство за брюшиной, в просвет ЖКТ или полость брюшины.
Симптомы кровотечения
К симптомам аррозивного кровотечения относят:
- рвоту;
- чувство тошноты;
- обморочное состояние и обморок;
- выступающий холодный пот;
- понижение артериального давления;
- учащенное сердцебиение.
Основным признаком кровоизлияния в области желудочно-кишечного тракта станет примесь крови в рвотных массах и стул ярко выраженного черного цвета.
Виды кровотечений при панкреатите
При воспалении поджелудочной железы могут появиться ранние и поздние кровотечения. Ранние, как правило, происходят вследствие эрозии стенок толстого кишечника или слизистой кишечника. Они не обильны и прекращаются после приема кровеостанавливающих лекарственных препаратов.
Поздние кровотечения (начинающиеся иногда на 200 сутки течения заболевания) являются результатом гнойного осложнения поджелудочной.
Рак поджелудочной
К появлению крови при панкреатите может привести рак поджелудочной железы (карцинома). Обнаружить его очень непросто, поэтому необходимо при малейшем намеке на заболевание пройти необходимую диагностику. Эта форма рака весьма агрессивна и быстрота действий может спасти жизнь.
К развитию рака поджелудочной приводят:
- курение;
- алкоголь;
- бедная свежими фруктами и овощами пища;
- наследственная предрасположенность;
- хронический панкреатит;
- сахарный диабет.
К симптомам карциномы поджелудочной железы относят: запор, слабость, общая утомляемость. У 90% больных заболевание проявляется болью и желтухой. Боль мучительная, локализуется или в спине, или в верхнем левом углу живота.
Желтуха может сопровождаться темной мочой, зудом и светлым калом. Желтизна кожных покровов и белков глаз появляется как следствие попадания желчи в кровь. Происходит это из-за того, что опухоль блокирует желчный проток. Этаже причина и появления зуда по всему телу.
При раке большое количество жирных кислот попадает в кал и выводится из организма больного. Это приводит к резкому снижению веса на фоне хорошего аппетита.
Поскольку опухоль оказывает сдавливающее действие на желудок и 12-перстную кишку, появляются сильные приступы тошноты и рвота.
Лечение при карциноме поджелудочной железы
Устраняется проблема хирургическим путем. Только так можно спасти больного. В клинике проводят резекцию поджелудочной и последующую химиотерапию.
Остальные виды лечения могут быть направлены на облегчение некоторых симптомов. Болевые ощущения снимают:
- обезболивающие;
- химио- и радиотерапия.
Народные средства
Чтобы правильно подобрать немедикаментозное лечение, следует учитывать: наличие метастаз, тяжесть состояния, стадия развития заболевания и пр. С этими знаниями можно приступать к подбору отваров и настоек. Благотворное влияние оказывают золотой ус, полынь, картофельные цветки, календула, свекольный сок и пр.
Питание
Особое внимание следует обратить на тепловую обработку продуктов. Пищу следует готовить на пару, запекать или отваривать. Перед подачей больному еду следует измельчить.
Продукты допускаются к употреблению только те, что легко усваиваются организмом. Поэтому жирная пища полностью исключается.
Идеальным блюдом станут супы-пюре. У них подходящая консистенция и они хорошо усваиваются. В их состав можно включить овощи и насытить организм полезными витаминами и микроэлементами.
Обязательно в меню должно входить богатое белком нежирное мясо, но только хорошо измельченное в блендере. Полезны будут и нежирные кисломолочные продукты в небольших количествах.
Поддержку организму окажут и различные крупы, но хорошо разваренные. Их также можно добавлять в супы.
Источник
Как правило, мы чаще всего беспокоимся о здоровье сердца и сосудов, реже — печени или почек, почти не вспоминая о поджелудочной железе. Между тем этот орган жизненно важен для нормальной работы организма. Именно там происходит синтез инсулина — гормона, регулирующего практически все биохимические процессы внутри клетки. И именно поджелудочная железа производит пищеварительные ферменты, обеспечивающие нормальное протекание процессов переваривания пищи и всасывания питательных веществ. Ведь, вопреки обыденным представлениям, основной этап пищеварения происходит не в желудке, а в тонком кишечнике, куда и поступает панкреатический сок.
Панкреатит: что это за болезнь и каковы ее проявления?
Воспаление поджелудочной железы называется панкреатитом. Его проявления довольно характерны: очень сильная, резкая боль в верхней части живота, которая отдает в спину или опоясывает туловище и не снимается обычными анальгетиками. Другая характерная жалоба — обильная многократная рвота, которую также невозможно остановить в домашних условиях обычными противорвотными средствами. Кроме того, врач при обследовании отмечает напряжение мышц верхней части живота.
Эти признаки — классическая триада симптомов — характерны как для острого панкреатита, так и для обострения хронического панкреатита.
Но при хроническом процессе, то есть при воспалении, которое протекает многие месяцы и годы, кроме боли появляются и признаки экзокринной недостаточности поджелудочной железы (нехватки пищеварительных ферментов), среди них:
- вздутие, урчание, боли в животе;
- внезапные выраженные позывы к дефекации;
- обильный зловонный жирный кал, плавающий на поверхности воды;
- потеря веса, у детей — отставание в росте и развитии.
Эти проявления возникают из-за того, что не до конца переваренные продукты не поступают в кровь для обеспечения организма питательными веществами, а остаются в просвете кишечника и раздражают его.
Воспаление поджелудочной железы: причины
Каким бы ни было воспаление поджелудочной железы — острым или хроническим, с точки зрения медицинской статистики, главной его причиной является избыток алкоголя. Чрезмерное его употребление вызывает до 55% острых[1] и до 80% хронических панкреатитов[2].
Другие возможные причины острого панкреатита:
- Заболевания желчевыводящих путей (35%). При повышенном давлении в желчных протоках их содержимое начинает забрасываться в расположенные рядом (и имеющие одно выходное отверстие) протоки поджелудочной железы. Желчь повреждает ткани, которые в норме не должны с ней контактировать, что и вызывает воспаление.
- Травма поджелудочной железы (4%). Она может быть как бытовой (побои, ДТП и прочее), так и вызванной действиями врачей во время операции или диагностических исследований.
- Иные причины (6%): вирусы (гепатита, паротита, цитомегаловируса), опухоли и другие заболевания соседних органов, прием некоторых лекарств (гормоны, некоторые антибиотики, мочегонные и цитостатики), аллергические реакции (анафилактический шок), аутоиммунные процессы.
Причины хронического панкреатита не слишком отличаются от причин острого. На первом месте здесь также стоит алкоголь, на втором — заболевания желчевыводящих путей. Далее, по убыванию частоты следуют:
- лекарственные панкреатиты;
- идиопатические панкреатиты (состояния, когда выявить причину воспаления не удается);
- панкреатиты аутоиммунного характера;
- воспаления, вызванные нарушением обмена веществ (при муковисцидозе, нарушении работы паращитовидных желез, нарушении обмена гемоглобина, дислипидемии);
- интоксикации, в том числе и собственными продуктами обмена при почечной недостаточности (уремии);
- алиментарные панкреатиты (вызываются дефицитом белков и избытком жиров в питании);
- инфекции;
- системные коллагенозы (красная волчанка);
- недостаточное кровоснабжение (атеросклероз);
- травмы;
- сужение протока, как врожденное, так и приобретенное (сдавление опухолью);
- курение.
Отдельно стоит такая причина хронического панкреатита, как наследственная мутация гена, кодирующая синтез пищеварительного фермента трипсина. Эти панкреатиты обычно начинаются в довольно молодом возрасте и без явных причин.
Опасные последствия панкреатита
Самое опасное осложнение острого панкреатита — панкреонекроз. Это состояние, когда пищеварительные ферменты, вместо того чтобы выводиться через протоки в полость кишечника, из разрушенных воспалением клеток попадают непосредственно в ткани поджелудочной железы, фактически переваривая сам орган. Это одна из главных причин летальных исходов при остром панкреатите.
Но даже если этой опасности удается избежать, болезнь не проходит без последствий.
Любое воспаление — неважно, острое или хроническое, — нарушает нормальную работу органа. Если речь идет о работе поджелудочной железы, то прежде всего снижается ее экзокринная функция. Это значит, что вырабатывается слишком мало ферментов для нормального пищеварения, ухудшается усвоение питательных веществ, от чего страдает весь организм. Наблюдается потеря в весе. Появляются признаки нехватки витаминов (в первую очередь жирорастворимых А, D, К), которые могут проявляться в виде хрупкости костей, сухости кожи и волос, кровоточивости. Недостаток железа приводит к анемии. Снижение концентрации жиров в организме нарушает нормальный синтез половых гормонов (жиры — единственный источник, из которого они производятся). Нарушается либидо, меняется характер оволосения. Дефицит белка приводит к атрофии мышц и к отекам.
Кроме ферментов, поджелудочная железа синтезирует и бикарбонаты — вещества, ощелачивающие поступающее из желудка кислое содержимое. Когда их количество уменьшается, для пищевого комка не образуется щелочная среда, и он повреждает слизистую оболочку двенадцатиперстной кишки. Из-за этого появляются язвы.
Если воспалительный процесс длится долго и погибает большая часть клеток поджелудочной железы, вырабатывающих инсулин, развивается сахарный диабет. Подобное происходит при хроническом панкреатите примерно в 10% случаев[3].
Поскольку воспаленная ткань всегда отекает, она может сдавить выводной проток желчного пузыря, который проходит в толще головки поджелудочной железы. Если отек столь силен, что нарушается нормальный отток желчи, то может начаться желтуха (до 3% случаев).
Кроме того, доказано[4], что есть прямая связь между хроническим воспалением поджелудочной железы и ее злокачественным перерождением.
Диагностика воспаления поджелудочной железы
При диагностике острого воспаления поджелудочной железы врач обращает внимание на характерные жалобы пациента. Во время исследования крови обнаруживаются воспалительные изменения (повышение СОЭ и лейкоцитов), а также наблюдается более чем в три раза увеличенная активность ферментов (амилазы или липазы крови). Определить изменения в самом органе помогает ультразвуковое исследование, но более достоверны магнитно-резонансная томография или компьютерная томография (если эти два вида исследований доступны). При сомнениях (и при наличии соответствующего оборудования) врач может назначить лапароскопию.
Для диагностики хронического панкреатита обычно проводят:
- Анализы крови. С их помощью определяются признаки воспаления, увеличенная активность амилазы, диспротеинемия, характеризующаяся измененным соотношением белков в плазме крови, или гипопротеинемия, свидетельствующая об общем снижении содержания белка в крови.
- Анализ кала общий . При специальном окрашивании под микроскопом видны непереваренные жиры, а если ситуация уже запущенная — непереваренные мышечные волокна.
- Анализ кала на активность ферментов , чаще всего это определение активности панкреатической эластазы-1 в кале. При хроническом панкреатите она снижена.
- Дуоденальное зондирование с анализом содержимого (выполняют при наличии возможности). Процесс происходит следующим образом: пациент глотает специальный зонд, который доходит до двенадцатиперстной кишки; затем ему вводят лекарство, стимулирующее выработку секрета поджелудочной железы; полученные пробы исследуют на активность ферментов трипсина, липазы и содержание бикарбонатов — щелочного субстрата, необходимого для нормальной работы пищеварительных ферментов.
- Ультразвуковое исследование поджелудочной железы (по назначению также компьютерная томография или магнитно-резонансная томография) — позволяет оценить непосредственно структуру и строение органа.
Кроме того, косвенным признаком развития панкреатита можно считать уменьшение выраженности нарушенного пищеварения после нескольких дней приема панкреатических ферментов.
Меры лечения при панкреатите
Панкреатит — патология, опасная для жизни, поэтому лечение должен назначать только врач.
Если речь идет об остром панкреатите, пациента обязательно госпитализируют в хирургический стационар. Первые три дня необходимо соблюдать голод: вплоть до того, что все содержимое желудка удаляется зондом. К животу прикладывают пузырь со льдом и назначают постельный режим. Эта классическая формула называется «холод, голод и покой», и с нее начинают лечение как при остром панкреатите, так и при обострениях хронического панкреатита.
Конечно, в первом случае такими мерами не ограничиваются. Чтобы уменьшить боль и восстановить нормальный отток панкреатического сока, назначают спазмолитики. Поскольку боль может быть очень сильной, иногда обращаются к наркотическим анальгетикам. Для снижения активности поджелудочной железы назначают антагонисты соматотропина, например октреотид или ланреотид, при сопутствующих кровотечениях — соматостатин или терлипрессин.
В зависимости от состояния пациента прибегают к симптоматическому лечению, позволяющему скорректировать те или иные изменения в его организме. Могут назначать:
- препараты, нормализующие артериальное давление;
- средства, поддерживающие нормальную работу сердца;
- антибиотики при гнойном воспалении и прочее.
Чтобы вывести из крови токсические продукты воспаления, используют инфузионную терапию (так называемые капельницы). Если развивается панкреонекроз, пациента оперируют, удаляя омертвевшие участки поджелудочной железы.
При обострении хронического панкреатита, как уже упоминалось, в первые три дня также рекомендуется режим «холод, голод и покой». По истечении этого срока, если состояние позволяет, можно начинать есть. Поначалу — хорошо разваренные каши, кисели, протертые супы. Постепенно разрешается переходить на твердую пищу.
В рационе при диете должно содержаться много белка, лучше молочного или соевого. Рекомендуется ограничить употребление продуктов с тугоплавкими животными жирами (со свиным, бараньим), но растительные и молочные жиры не запрещены. Более того, нежелательно выбирать обезжиренные молочные продукты. Не только допускаются, но даже рекомендуются (при условии употребления ферментов и нормальной переносимости подобной пищи) жирные десерты, арахисовое масло и прочие продукты такого рода. Категорически запрещается алкоголь. Нельзя есть натощак кислое, жареное, копченое, соленое или начинать трапезу с жирных бульонов, богатых экстрактивными веществами.
Между тем необходима не только диета, но и прием лекарств. Чтобы снять боль, рекомендуют принимать анальгетики и спазмолитики. Обезболивающим действием обладают и ферменты поджелудочной железы — они обеспечивают покой пораженному органу[5] во время приема пищи. Ферментные препараты на постоянной основе назначают при внешнесекреторной недостаточности поджелудочной железы. Они восстанавливают нормальное пищеварение, позволяя усваиваться всем необходимым питательным веществам. А чтобы поддержать их эффект и восстановить нормальную среду в двенадцатиперстной кишке, назначают Н2-блокаторы, или ингибиторы протонной помпы, которые снижают кислотность желудочного сока.
Источник
Кровотечение при травме поджелудочной железы и двенадцатиперстной кишки. Тактика
Хотя методы ограничения последствий при сочетанных повреждениях сосудов обязательны для выживания при кровотечении, частота поздних септических осложнений, непосредственно связанных с повреждением двенадцатиперстной кишки или поджелудочной железы, составляет до 40%.
Как упоминалось выше, наличие комбинированного повреждения железы и кишки удваивает риск осложнений в послеоперационном периоде. Риск осложнений можно предсказать по степени повреждения в соответствии со шкалой AAST, а также по наличию сочетанного повреждения кишечника. В недавнем сообщении было установлено, что до половины послеоперационных осложнений предотвращается при тщательном обследовании поджелудочной железы и состояния главного панкреатического протока.
При выявленном повреждении протока большинство осложнений можно устранить или предупредить. Нераспознанные повреждения, осложнения восстановительных процедур на двенадцатиперстной кишке или травмы панкреатического протока могут привести к прогрессирующему или возвратному сепсису и синдрому полиорганной недостаточности, который является причиной почти 30% смертей от травмы двенадцатиперстной кишки и поджелудочной железы. В таблице 35-10 перечисляются осложнения, наблюдавшиеся у 118 пациентов, переживших первичное кровотечение при панкреатодуоденальной травме, при этом почти 20% включают органную дисфункцию/недостаточность.
Кровотечение при травме поджелудочной железы и двенадцатиперстной кишки
Профузное кровотечение является наиболее частой причиной ранней смерти при повреждениях поджелудочной железы и двенадцатиперстной кишки. Поэтому для успешного лечения необходимы ранние мероприятия по контролю повреждений.

Такие методы как тампонирование мест кровотечения и прошивание аппаратом или дренирование истечений сока позволят выполнить отсроченную хирургическую обработку и реконструкцию. Спасению жизни служат коррекция коагулопатии, гипотермии и оптимизация доставки кислорода, за которыми, после возвращения в операционную, может следовать специализированное хирургическое лечение. По нашему опыту, это обычно можно сделать через 24-36 часов.
Рецидивное (вторичное) кровотечение при травме поджелудочной железы и двенадцатиперстной кишки
Послеоперационное кровотечение является частой проблемой после лапаротомии по поводу травмы поджелудочной железы и двенадцатиперстной кишки, особенно учитывая объем сочетанных повреждений, которые могут быть источником кровотечения. Приблизительно у 10% пациентов после панкреатодуоденальной травмы будет кровотечение.
Трансфузионная терапия определяется оценкой состояния пациента со вниманием к оксигенации. Как и у пациентов с первичной травмой, перед релапаротомией важны реанимационные мероприятия с попытками коррекции ацидоза, коагулопатии и гипотермии. Иногда в такой ситуации ангиография может выявить место кровотечения с возможностью эмболизации.
Другие причины послеоперационного кровотечения в позднем послеоперационном периоде включают прогрессирующий панкреонекроз или внутрибрюшную инфекцию/абсцесс. Частая КТ оценка панкреонекроза с аспирацией и культуральным анализом может предсказать потребность в последующем радиологическом вмешательстве и дренировании. По нашему опыту, во многих случаях эти методы обеспечивают избавление от осложнений и трудных повторных операций.
Сообщалось о редком осложнении в виде геморрагического панкреатита, который может быть неотличим от послеоперационного кровотечения и сопровождается смертностью до 80%.
– Вернуться в раздел “травматология”
Оглавление темы “Травма кишечника, поджелудочной железы”:
- Кровотечение, кишечные свищи после лечения травмы желудка, кишечника
- Кишечная непроходимость после операции на кишечнике. Профилактика спаечной болезни
- Синдром короткой кишки после операции на кишечнике. Стадии
- История лечения травм двенадцатиперстной кишки, поджелудочной железы. Этапы
- Эпидемиология травм двенадцатиперстной кишки, поджелудочной железы. Исходы
- Анатомия, физиология двенадцатиперстной кишки, поджелудочной железы. Топография
- Диагностика травм двенадцатиперстной кишки, поджелудочной железы. Методы исследования
- Лечение травм двенадцатиперстной кишки. Тактика
- Лечение травм поджелудочной железы. Тактика
- Кровотечение при травме поджелудочной железы и двенадцатиперстной кишки. Тактика
Источник
