Количество лейкоцитов при раке поджелудочной железы
При выявлении онкологии на ранней стадии выживаемость больных составляет 80-90%. Одним из способов, позволяющих распознать рак, служит анализ крови. В сочетании с показателями крови лейкоциты при онкологии позволяют вовремя предположить образование опухоли и назначить дополнительные исследования.
Какие показатели при онкологии
По лабораторному анализу нельзя с абсолютной точностью поставить диагноз любого заболевания, в т. ч. невозможно определить злокачественный или доброкачественный характер опухоли. Можно лишь предположить, что развивается онкологический процесс, если показатели отклоняются от нормы.
Лейкоцитами (белыми клетками крови, WBC) называются тельца, отвечающие за иммунные функции. В их обязанности входит распознавание и уничтожение всех видов инфекции и нетипичных для организма клеточных форм.
Повышение численности лейкоцитов называется лейкоцитозом, понижение — лейкопенией. Норма уровня WBC составляет 4-9*109/л, при раке содержание белых клеток выше или ниже нормальных значений. При лейкоцитозе показатель превышает верхнюю границу нормы, составляющую 9*109/л. Лейкопенией называется состояние, когда белых клеток менее 4*109/л. Какими будут лейкоциты при онкологии, повышены или понижены результаты анализа, зависит от вида онкологического заболевания, состояния организма, сопутствующих патологий.
При раке крови часто отмечается лейкоцитоз. Особенно повышенных значений он достигает при лейкозах, лейкоциты в крови могут превышать 50*109/л. Уровень лейкоцитов при раке способен достигать 100*109/л, такое состояние называется гиперлейкоцитозом.
Течение лейкозов сопровождается периодами повышения и снижения WBC.
Лейкопения при некоторых видах лейкоза может составлять 1-1,8*109/л. Число лейкоцитов в крови при онкологии чаще всего возрастает на поздних стадиях. На ранней стадии в анализе могут быть нормальные параметры всех форменных элементов крови.
Так, на начальном этапе нет изменения WBC при формировании опухоли пищевода. В анализе увеличиваются незрелые формы, снижаются эозинофилы, повышается СОЭ, уменьшается гемоглобин.
Долго не изменяется уровень WBC в крови при раке яичника. Лишь на 2 стадии в кровотоке появляются незрелые формы, снижается количество лимфоцитов, увеличивается СОЭ.
Почему уровень повышается
Будут ли повышаться лейкоциты крови в случае онкологии, зависит от вида рака. Увеличение WBC возникает преимущественно на второй стадии онкозаболевания.
При некоторых злокачественных опухолях анализ на ранних стадиях мало изменяется. Тревогу у врачей вызывает не только величина отклонения от нормы, но и появление в анализе:
- миелобластов (предшественников эритроцитов, нейтрофилов, тромбоцитов);
- лимфобластов (предшественников лимфоцитов).
При лимфобластном лейкозе на долю лимфобластов приходится до 20% всех белых кровяных клеток, значение которых может достигать 300*109/л. Гемоглобин, тромбоциты при этом снижаются, а СОЭ повышено.
Для миелобластного лейкоза характерно ускорение размножения миелобластов, которые, не успевая созревать в костном мозге, поступают в кровоток и разносятся по организму. Болезнь чаще встречается у взрослых, характеризуется снижением эритроцитов, тромбоцитов и зрелых WBC. При этом из-за активного поступления в кровоток незрелых форм в анализе показатели общих лейкоцитов будут повышены.
На ранней стадии рака желудка понижен гемоглобин при нормальных значениях других параметров анализа.
Уровень лейкоцитов повышается уже при поздней стадии онкологии.
Изменения, вызванные раком легкого, наблюдаются на развернутой стадии болезни. При появлении в легком опухоли всегда обнаруживаются в анализе крови:
- лейкоцитоз;
- увеличение эозинофилов;
- повышенная СОЭ.
Для рака легкого характерно появление незрелых форм лейкоцитов наряду с присутствием в кровяной плазме старых тромбоцитов.
Раку поджелудочной железы сопутствуют изменения крови:
- лейкоцитоз;
- увеличение нейтрофилов;
- повышенная СОЭ.
На поздней стадии рака поджелудочной железы развивается анемия.
Повышаются значения WBC при злокачественных лимфомах, к которым относится болезнь Ходжкина и группа неходжкинских лимфом, в которую входит около 30 различных онкологических заболеваний лимфатической системы.
В клиническом анализе при злокачественных лимфомах выявляются:
- лейкоцитоз;
- повышенные нейтрофилы;
- пониженные лимфоциты;
- повышенные моноциты и эозинофилы;
- высокая СОЭ.
Причины снижения уровня
Низкие WBC при онкологии чаще всего развиваются в результате лечения. Лишь при некоторых видах рака отмечается уменьшение в крови белых клеток. Так, иногда уменьшается количество лейкоцитов в случае острого лейкоза.
Чаще снижение белых кровяных клеток у больного вызывается:
- неправильно подобранной схемой лечения;
- завышением дозировка лекарства, дозы облучения;
- несбалансированным питанием, истощением организма;
- почечной, печеночной недостаточностью.
Выраженное уменьшение отмечается в результате химиотерапии, радиотерапии. Величина WBC сразу после лечения может уменьшиться в 5 раз.
Нормально, если через неделю после лечения уровень WBC все еще остается пониженным и составляет 2500/мкл. Но когда лейкоциты при раке падают до 2000/мкл, это говорит о повышенном риске инфекционного заболевания, что для онкобольного смертельно опасно.
Для поддержания иммунной системы применяются:
- стимуляторы кроветворения (Батилол, Метилурацил);
- гормональные препараты (Дексаметазон, Медрол);
- средства лейкопоэтины, ускоряющие созревание лейкоцитов (Граноцит, Нейпоген, Лейкомакс).
Пониженные показатели WBC означают ослабление барьерной функции иммунитета. В этот период ослабляется иммунитет. Человек становится уязвим для инфекционных заболеваний, склонен к частым простудам, рецидивирующим пневмониям.
Источник
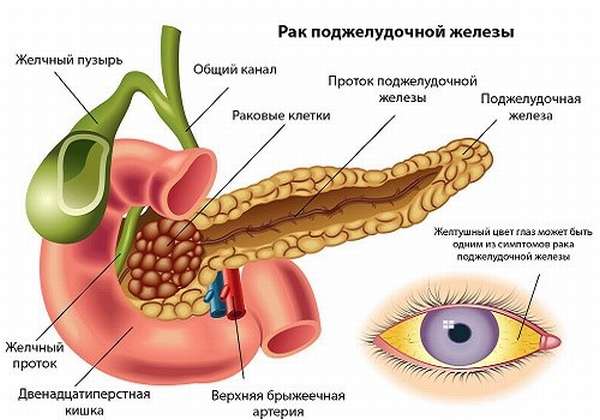
При появлении злокачественного новообразования в поджелудочной железе больные долгое время не предъявляют никаких жалоб. К врачу они обращаются обычно на поздних стадиях рака, когда лечение уже практически неэффективно, а прогноз для жизни крайне неблагоприятный. Для ранней диагностики онкопатологии необходимо внимательно следить за своим состоянием, особенно при наличии факторов риска развития рака ПЖ, вовремя проходить профилактические медосмотры, при появлении любых жалоб консультироваться со специалистом. Лабораторные анализы при раке поджелудочной железы дают неспецифическую информацию, но позволяют оценить функциональное состояние практически всех органов и систем организма человека.
Основная симптоматика рака поджелудочной железы
Первая, а иногда и вторая стадия рака поджелудочной железы обычно никак клинически не проявляется. Если же больного что-то беспокоит, он обычно связывает это с расстройством пищеварения, обострением панкреатита, холецистита или гастрита, так как симптоматика при этих заболеваниях схожа.

Причинами появления симптоматики при прогрессировании рака ПЖ являются нарушения выработки ею панкреатических ферментов, сдавление или разрушение опухолью рядом расположенных анатомических структур, раковая интоксикация.
Основными симптомами рака ПЖ являются:
- Абдоминальная боль. Ее появление связано с попаданием панкреатического сока, его агрессивных, все переваривающих ферментов внутрь брюшной полости при повреждении тканей ПЖ и ее протоков. Кроме того, причинами болей становится сдавление растущей опухолью нервов, желчевыводящих протоков или других органов пищеварительного тракта. В зависимости от локализации новообразования, пациент ощущает боли в разных отделах живота. При поражении опухолью головки ПЖ болевые ощущения проявляются в области эпигастрия (под мечевидным отростком грудины), справа в подреберье. Если опухоль развивается в области тела или хвоста железы, то боль обычно носит опоясывающий характер с иррадиацией в грудную клетку, спину. Выраженность болевого синдрома зависит от локализации новообразования, стадии ракового процесса.
- Признаки диспепсического синдрома. Они связаны с нарушением выработки и эвакуации панкреатических ферментов из железы, являются неспецифическими, встречаются при многих других заболеваниях пищеварительной системы. Основные симптомы диспепсии: тошнота, рвота, метеоризм, нарушение стула. Обычно больной отмечает появление у него жидкого или блестящего кашицеобразного (из-за непереваренного жира) стула, который плохо смывается.
- Снижение массы тела. Этот симптом развивается из-за нарушения переваривания пищи и всасывания основных нутриентов (белки, жиры, углеводы, витамины, минералы) вследствие ферментной недостаточности. Похудеть пациент может также вследствие отказа от пищи из-за боязни появления после еды болей, поноса или рвоты. Еще одной причиной похудения, вплоть до кахексии (истощения), является хроническая панкреатогенная диарея, частая рвота. Из-за этих симптомов большинство веществ, необходимых организму для нормальной жизнедеятельности, не усваиваются организмом, а выводятся наружу.
- Желтуха – изменение окраски кожи и склер глаз. Это происходит по причине сдавления опухолью желчевыводящих протоков, из-за чего билирубин попадает в кровь, разносится по всему организму. Это вещество и дает желтую окраску кожным покровам и видимым слизистым оболочкам. Помимо изменения цвета кожи, из-за влияния желчных кислот, попавших в общий кровоток, развивается кожный зуд. При нарушении эвакуации желчи в кишечник и нарушения обмена билирубина происходит обесцвечивание кала (из-за отсутствия там пигмента стеркобилина, производного билирубина), а также отмечается потемнение мочи – все это проявления механической желтухи.
- Симптомы общей интоксикации развиваются вследствие отравления организма продуктами распада опухоли. Основными признаками раковой интоксикации являются общая слабость, выраженная утомляемость, нарушение сна, аппетита, настроения. Нередко на фоне интоксикации, а также из-за влияния билирубина на нервную систему развивается головная боль, головокружение и даже нарушение сознания, вплоть до комы при тяжелых запущенных случаях.
- Симптоматика сахарного диабета: повышенная жажда, учащенное мочеиспускание.
При появлении метастазов рака в других органах развивается дополнительная разнообразная симптоматика.
Диагностика онкопатологии
Для установления диагноза «рак поджелудочной железы» пациент должен пройти комплекс обследований, позволяющих определить локализацию, размеры опухоли, найти (если есть) метастазы в лимфоузлах и внутренних органах. Эти исследования помогут врачу точно определить стадию онкозаболевания, определить, какие методики лечения подойдут конкретному пациенту, предположить прогноз для жизни больного.

Лабораторная диагностика – это способы обследования, назначаемые любым врачом сразу же на первичном приеме всем пациентам, обратившимся с какими-либо жалобами. При подозрении на онкологическое заболевание ПЖ врач дает направления на анализы крови, мочи, а по показаниям – и на другие лабораторные исследования.
Анализы крови
Самыми первыми методами исследования любого пациента являются анализы крови. Выполняются они в любом государственном медицинском учреждении или платной клинике. Анализы сдаются натощак для получения более достоверной информации. Направления выписывает лечащий врач (терапевт, гастроэнтеролог, хирург или онколог).
Общий анализ крови
ОАК – самый рутинный анализ, позволяющий предположить какие-либо проблемы со здоровьем, выявить воспаление без дифференцировки локализации и характера патологического процесса.
При развитии злокачественных новообразований ОАК выявляет:
- резкое повышение СОЭ,
- увеличение количества лейкоцитов со сдвигом лейкоформулы влево,
- повышение уровня тромбоцитов.
Если рак поджелудочной железы вызывает повреждение стенок сосудов в кишечнике или других органах, и развивается внутреннее кровотечение, то в ОАК обнаруживаются признаки анемии: снижение количества эритроцитов и концентрации гемоглобина. Причиной снижения гемоглобина на поздних стадиях рака может стать и анемия вследствие нарушения гемопоэза в костном мозге из-за разрушения костной ткани метастазами злокачественной опухоли.
Биохимические показатели
Биохимический анализ крови является более специфическим, по сравнению с общим клиническим, так как он помогает хотя бы предположить локализацию патологического процесса и уровень нарушения функций органов пищеварения.
При раке ПЖ биохимическое исследование крови выявляет повышение нескольких его показателей:
- прямого билирубина (повышение билирубина при раке ПЖ развивается чаще при опухоли головки),
- ферментов (трипсина, амилазы, липазы, щелочной фосфатазы, лактатдегидрогеназы, креатинфосфокиназы и других),
- АЛТ, АСТ (как правило, повышаются незначительно),
- глюкозы (при развитии сахарного диабета из-за поражения опухолью эндогенного аппарата ПЖ, продуцирующего инсулин),
- общего холестерина и других показателей липидного спектра (ЛПНП, ЛПВП, ЛПОНП, ТГ), но при нарушении всасывания веществ в кишечнике уровень холестерина в крови снижается,
- мочевины,
- магния,
- хлоридов,
- показателей коагулограммы (изменение уровня ПТИ, МНО, АЧТВ и других), что свидетельствует о повышении склонности к тромбообразованию,
- снижается уровень альбумина, общего белка в крови из-за синдрома мальабсорбции и мальдигестии.
При обнаружении изменений показателей биохимии крови врач предполагает нарушение функций поджелудочной железы, печени, желчного пузыря и его протоков, почек и т.д. В рамках дальнейшего диагностического поиска специалист назначает пациенту обследование, включающее информативные специфические инструментальные методы (УЗИ, КТ, биопсию или другие по показаниям).
Анализ мочи
ОАМ не несет специфической информации при раке ПЖ. Может обнаружиться амилаза в моче. При распространении метастазов на мочевыводящую систему и поражении почек или мочевого пузыря в ОАМ появляются эритроциты в большом количестве, белок, цилиндры, изменяются и другие показатели. При развитии сахарного диабета выявляется глюкозурия (появление глюкозы в моче).
Другие анализы
Важным методом диагностики при подозрении на рак поджелудочной железы является анализ на онкомаркеры.
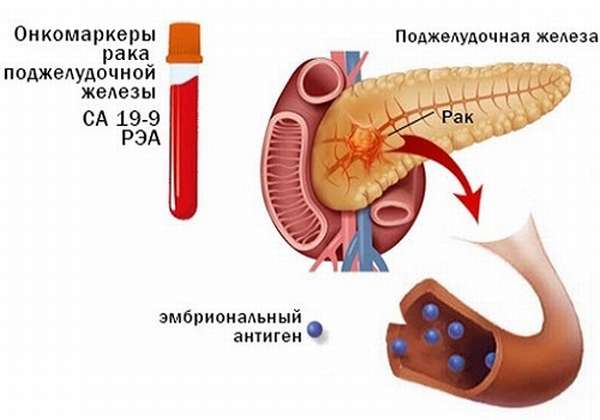
Основным онкомаркером в этом случае считается соединение под названием карбогидратный антиген или СА19-9. При его обнаружении в крови врач может заподозрить рак ПЖ, желудка или печени. Кроме того, данное вещество определяется и при других заболеваниях, не имеющих отношения к онкологии (панкреатит, желчнокаменная болезнь, холецистит). Поэтому диагноз по одному анализу не ставится: всегда требуется дообследование с выполнением биопсии.
Анализ на онкомаркеры бывает полезным после проведенной операции по поводу рака ПЖ для контроля рецидива болезни. Если он показывает повышение уровня СА19-9 через несколько месяцев, то это свидетельствует о рецидиве рака.
Пациенты с однократным повышением СА19-9, находящиеся в группе риска по онкологии ПЖ, должны сдавать этот анализ 4 раза в год.
Также исследуются и другие онкомаркеры: РЭА, СА50, СА242.
При раке ПЖ проводится и оценка уровня некоторых гормонов в крови:
- серотонин,
- хромогранин-А,
- С-пептид.
Анализы на данные вещества также не являются специфичными для диагностики онкологии ПЖ, но могут помочь врачу заподозрить эту опасную болезнь.
Можно ли определить рак ПЖ на ранней стадии?
Рак поджелудочной железы – очень «коварная», распространенная болезнь, обнаружить ее на первой стадии, когда прогноз для выздоровления и жизни пациента наилучший, практически невозможно. Это может произойти случайно: на плановом медосмотре или при обследовании органов пищеварения по другому поводу.
Поэтому необходимо внимательно относиться к своему здоровью, обращать внимание на все настораживающие симптомы. Особенно важно это знать пациентам, находящимся в группе риска по онкопатологии ПЖ.
При любом подозрении на такую патологию необходимо пройти весь комплекс обследований, назначенных врачом. Только так можно вовремя обнаружить рак и провести радикальное лечение, дающее шанс на долгую полноценную жизнь.
Злокачественные опухоли поджелудочной железы редко диагностируются на ранних стадиях, когда есть возможность излечения пациента. Чтобы вовремя начать лечение, важно быстро поставить правильный диагноз. Из диагностических методов, используемых врачами, самыми первыми являются общие анализы крови и мочи, а также биохимическое исследование крови. При подозрении на патологию ПЖ показано также выполнение исследования на онкомаркеры. По результатам лабораторных исследований врач назначает дальнейшее обследование с помощью аппаратных методов для подтверждения диагноза.
Список литературы
- Гастроэнтерология и гепатология: диагностика и лечение. Руководство для врачей под ред. А. В. Калинина, А. И. Хазанова. М. Миклош, 2007 г.
- Морозова, В. Т. Лабораторная диагностика патологии пищеварительной системы. Учебное пособие. Здравоохранение России. Российская медицинская академия последипломного образования. М. Лабора, 2005 г.
- Лифшиц В.М. Медицинские лабораторные анализы. М., ТриадаХ, 2003 г.
- Онкология. Под редакцией В.И. Чиссова, С.Л. Дарьяловой. ГЭОТАР-Медиа, 2007 г.
Источник
Лейкопенией называют уменьшение количества лейкоцитов в единице объема крови. Это состояние может встречаться при разных заболеваниях. Нередко оно развивается при онкологии.
Лейкоциты (белые кровяные тельца) — клетки, которые имеют разное строение и происхождение, но выполняют одну основную функцию — обеспечивают защиту организма от вредоносных агентов, которые проникают в него извне или образуются в нем самом.
Нормальное содержание лейкоцитов в крови взрослого человека — от 4,5*109/л до 10*109/л. При снижении их количества до 4*109/л и менее говорят о лейкопении. Она может быть острой (до 3-х месяцев) или хронической, легкой, средней или тяжелой степени.
В зависимости от строения и функции, выделяют разные виды лейкоцитов: лимфоциты, эозинофилы, базофилы, нейтрофилы, моноциты. Чаще всего при лейкопении снижается количество не всех сразу, а определенных разновидностей белых кровяных телец.
Почему у онкологического больного возникает лейкопения?
Причины лейкопении при онкологических заболеваниях могут быть разными. Основные из них:
- Метастазы опухолей в красный костный мозг. Опухолевые клетки, разрастаясь, вытесняют нормальную костномозговую ткань. В итоге происходит нарушение процесса кроветворения, развивается лейкопения, анемия, тромбоцитопения.
- Аутоиммунные реакции. Иммунитет начинает атаковать собственные лейкоциты, при этом происходит их ускоренное разрушение. Это наблюдается при хроническом лимфолейкозе.
- Действие цитостатиков. Принцип действия многих химиопрепаратов состоит в том, что они атакуют активно делящиеся клетки. Их мишенью становится не только опухоль, но и некоторые ткани, в частности, красный костный мозг.
- Лучевая терапия также вносит свою лепту в нарушение кроветворения в красном костном мозге.
Чем опасна лейкопения?
Лейкоциты выполняют в организме защитные функции. Лимфоциты являются частью иммунной системы. Другие виды белых кровяных телец поглощают и разрушают чужеродные агенты, вырабатывают биологически активные вещества, принимают участие в воспалении. При лейкопении защитные силы организма снижаются. Повышается его уязвимость к инфекциям. Это зависит от степени выраженности и скорости снижения уровня лейкоцитов в крови.
Как выявить лейкопению?
Лейкопения не всегда приводит к возникновению симптомов. При легкой форме она никак не проявляется. При значительном снижении количества белых кровяных телец развиваются различные инфекции.
У многих больных лейкопении сопутствует лихорадка. Она может иметь разные причины:
- инфекция — чаще всего;
- реакция на введение химиопрепаратов;
- опухолевая лихорадка.
Так как при онкологических заболеваниях лейкопения чаще всего бывает связана с нарушением кроветворения в красном костном мозге, одновременно могут возникать симптомы анемии и тромбоцитопении: бледность, слабость, головокружение, повышенная кровоточивость слизистых оболочек, кровоизлияния на коже.
Наиболее тяжелыми инфекционными осложнениями лейкопении являются сепсис (тяжелая генерализованная инфекция, «заражение крови») и септический шок.
Снижение количества белых кровяных телец выявляется при помощи общего анализа крови. При этом можно посчитать общее количество лейкоцитов в единице объема крови и лейкоцитарную формулу — процентное соотношение разных видов белых кровяных телец.
Как лечат пациента с лейкопенией?
Онколог должен постоянно контролировать количество лейкоцитов в крови пациента, особенно когда он проходит курс химиотерапии.
Рекомендации для пациента, у которого обнаружена лейкопения:
- Не пейте сырую воду.
- Хорошо проваривайте мясо.
- Пейте молоко и соки только из фабричной упаковки (молоко должно быть пастеризованным).
- Не употребляйте в пищу немытые, сырые овощи и фрукты.
- Избегайте больных инфекциями людей, от которых вы можете заразиться.
- Надевайте защитную маску, когда отправляетесь в общественные места.
- При повышении температуры тела сразу обращайтесь к врачу.
Пациентов с выраженным лейкоцитозом помещают в изолированные палаты. Врачи и медсестры, которые работают с ними, строго соблюдают правила асептики и антисептики. При некоторых заболеваниях показано лечение в гематологической клинике, специализирующейся на заболеваниях крови.
В остальных случаях в онкологической клинике пациентам назначают препараты, которые стимулируют образование новых белых кровяных телец, например, Вирудан, Лейкоген, Лейкостим и пр. В Европейской клинике применяются наиболее современные и эффективные лекарственные средства. В дополнение к основному лечению врач может назначить витамины и микроэлементы.
Источник
