Какой стул при болезни поджелудочной железы
В приведенной ниже статье изучим, каков кал при панкреатите, особенности заболевания, а также рецепты блюд, разрешенных при таком недуге.
Заболевание диагностируют не только у пожилых, но и у молодых людей. Как правило, устанавливают диагноз по результатам УЗИ. Кроме анализа мочи и крови пациентам необходимо сдать кал для того, чтобы специалисты могли изучить микрофлору кишечника.
Основным признаком панкреатита (код по МКБ 10 К 86) являются колики и боль в подреберье, усиливающиеся от употребления соленой, жареной, острой, сладкой пищи. Примерно через час после еды в кишечнике начинается бурление, скопление газов, нередко возникают признаки интоксикации, метеоризм и расстройство стула в виде диареи. Панкреатит считается опасным недугом. Поэтому сдавать анализы и проходить обследования необходимо. Если запустить болезнь, она способна привести к летальному исходу.

Кал при подобной патологии
При изучении анализа в основу берутся 3 составляющие: консистенция кала, цвет и субстанция. При подобном заболевании кал, как правило, имеет жидкую, кашицеобразную консистенцию, порции на выходе небольшие, зачастую с плохо переработанными жирами, волокнами. Это говорит о том, что имеется недостаток ферментов для полного переваривания пищи. Именно не переработанные жиры приводят к жидкому и довольно частому, более 3 раз в сутки, стулу при панкреатите, а также к болям под левым ребром.
Цвет кала при панкреатите перламутровый или серо-грязный, в особенности при обострениях заболевания.
Субстанция может быть следующей:
- лентообразной, что может говорить о развитии опухоли или наличии спазмов сфинктера;
- цилиндрической – так бывает при нормальной дозировке растительной и животной пищи в кишечнике;
- бесформенной – в случае употребления большого количества клетчатки или вегетарианской пищи;
- в форме овечьих шариков темного цвета – так бывает при запорах, при наличии у больного язвы.
Субстанция должна состоять из плотных фракций и воды. В норме стул должен быть регулярным – до двух раз в сутки, но не реже раза в двое суток.
После того как человек посетит туалет, ему должно стать хорошо и приятно. Болевые ощущения при опорожнении кишечника, чувство дискомфорта после возникать не должны. Норма кала при панкреатите интересует тех, кто столкнулся с такой патологией.
- Суточной нормой считается 150-400 г. Если употреблять растительную пищу, количество стула может увеличиваться, а если жирную – снизиться.
- В норме кал легкий, мягко погружается на дно в воде.
- При смешанной диете имеет коричневый цвет. У детей на грудном вскармливании стул желтого, золотистого цвета.
- При остром приступе цвет кала будет оливковым, ближе к травяному окрасу. Острую фазу всегда сопровождают другие неприятные симптомы в виде тошноты, рвоты.
- Если при панкреатите кал зеленого цвета – это является признаком сильного воспаления в поджелудочной железе. Видоизменение цвета происходит по причине того, что в просвет кишечника требуемый объем желчи и других пищеварительных ферментов не поступает. Если отмечается высокая жирность каловых масс, оттенок в любом случае меняется.
- При наличии черного цвета можно судить о серьезных нарушениях в организме. Чаще всего это говорит о присутствии примеси крови в кале. Не исключено внутреннее кровотечение.
- Консистенция у кала должна быть мягкая. Если имеются заболевания поджелудочной железы и запоры – он становится плотным, мазевидным.
- Если нарушено пищеварение в кишечнике – стул жидкий.
- Если усилена перистальтика – кашицеобразный.
- Когда наблюдается сильное брожение, стул будет пенистым.
- Форма кала в норме – колбасовидная, цилиндрическая. Отхождение, как правило, непрерывное.
- Запах в норме не должен быть слишком резким, после употребления молока может быть кислым.
- Кислотность кала – 6,8-7,6 рН в норме.

Панкреатиту (код по МКБ 10 К86) способствуют нарушения пищеварения. Это обязательно приводит к изменению кала и отклонению его от нормы. Как уже отмечалось, при диагностике в стуле можно обнаружить не переваренные частицы пищи, жира. Стул может стать белого цвета, если в поджелудочной железе скопилась желчь.
Нарушения кала при панкреатите можно распознать самостоятельно. Он прилипает к стенкам унитаза, имеет вязкую консистенцию, в воде не тонет, плохо смывается, имеет зловонный гнилостный запах. Для нормализации стула вместе с основным лечением назначается специальная диета и медикаментозные средства (пробиотики).
У взрослых пациентов при панкреонекрозе, калькулезном панкреатите и других осложнениях присутствуют все симптомы отравления. Пациенты страдают тошнотой, многократной рвотой, постоянной изжогой, коликами в животе.
В случае постоянных погрешностей в питании возникают проблемы с отхождением кала при панкреатите. При брожении в кишечнике блокируется всасывание полезных веществ, из-за чего пациент недополучает витамины, а также минеральные вещества. Это приводит к истощению организма и снижению массы тела.
Как нормализовать стул при панкреатите?
Для избавления от поноса следует соблюдать строгую диету, которую назначит лечащий врач. Причем особого питания пациентам нужно придерживаться всегда, а не от случая к случаю. Как правило, используют диету № 5 при панкреатите.
Сбалансированный рацион предполагает потребление свежих овощей, фруктов, круп, подсушенного хлеба. В идеале меню нужно разрабатывать в индивидуальном порядке с учетом конкретной клинической картины. При наличии в кале слизи может потребоваться терапия в стационаре либо вовсе хирургическое вмешательство. Обычно применяют метод лапароскопии.

Чтобы радикальное вмешательство не потребовалось, необходимо восстановление кишечной микрофлоры. Проводят очистку при помощи клизм 2-3 раза в день в течение пяти суток. После того как очищение завершено, назначается прием пробиотиков – препаратов, содержащих в своем составе живые бифидо- и лактобактерии.
Чаще всего для нормализации кала при панкреатите проводят лечебные мероприятия с применением:
- анальгетиков;
- антибиотиков;
- гормональных средств;
- витаминов;
- обезболивающих таблеток;
- препаратов кальция.
Ферментативными препаратами обеспечивается выделение в достаточном количестве панкреатического сока, что улучшает общее самочувствие, нормализацию цвета и субстанции кала. Из-за проблем со стулом нередко возникает стресс и эмоциональная лабильность. В этом случае врач прописывает успокоительные препараты.

Если изменяется цвет фекалий, это не будет считаться достаточным критерием для постановки правильного диагноза. При видоизменениях каловых масс, появлении неприятного запаха и нехарактерного оттенка, при присутствии других симптомов необходимо посетить врача и пройти обследование. Любой недуг на ранней стадии вылечить легче, чем в запущенных случаях.
Панкреатическая эластаза в кале что показывает?
Является показательным поджелудочным ферментом. По содержанию его в кале специалистами определяется функциональное состояние железы, наличие структурных изменений в ее паренхиме и физиологическое состояние ткани.
Этот фермент активно участвует в процессе расщепления белка до состояния аминокислот. Панкреатической эластазой, помимо участия в пищеварении, выполняются еще и внутрисекреторные функции. Корректируется углеводный обменный процесс и продуцируется инсулин.
Порядка 9 % составляет массовая доля эластазы в панкреатическом соке. После проникновения фермента в тонкую кишку начинается активное расщепление белков.
Итак, что показывает панкреатическая эластаза в кале? При наличии у пациента патологии поджелудочной железы уровень фермента будет существенно ниже нормы. Поэтому определение его – стандартный маркер для диагностики недостаточности пищеварительных функций.
Количественный и качественный состав эластазы кала при хроническом панкреатите не меняется в процессе продвижения по структурам ЖКТ, поэтому по полученным при исследовании результатам можно будет выявить имеющуюся патологию.
Рецепты
При развитии панкреатита необходимо соблюдать диету. Питательна и полезна при заболевании тыквенная каша. Потребуется овощ среднего размера. Его нужно вымыть, почистить и нарезать. Поставить вариться на 20 мин. Тыква должна быть полностью покрыта водой в процессе приготовления. Затем промывается рис и добавляется к первому компоненту. Проварить до готовности на слабом огне, добавить воду или молоко. Когда каша будет готова, массу взбивают блендером с кусочком сливочного масла.
Гречка с кефиром
Рецепты блюд при панкреатите очень разнообразны. Блюда могут быть не только полезными, но и вкусными. Это довольно простой рецепт, ускоряющий процесс выздоровления. Гречка с кефиром – это диетический продукт. В нем содержится много кальция, он прекрасно восстанавливает нормальную кишечную микрофлору. Нужно взять полстакана крупы и один стакан кефира.
Пошаговый рецепт:
- Гречка перебирается, промывается.
- Помещается в глубокую тарелку, заливается кефиром.
- Накрывается крышкой, убирается в холодильник на 10-12 часов.
- Немного подогревается перед подачей на стол на водяной бане.
Салат
Легкий салат можно сделать с морковью и свеклой. Корнеплоды тщательно промывают, солят, отваривают на пару, очищают. После охлаждения натираются на терке.
Выкладывают все в миску и заправляют небольшим количеством растительного масла. Блюдо украшается зеленью перед подачей на стол.

Телятина с сыром
Это более сытный рецепт. 100 г риса отварить с добавлением соли. В пароварке готовят свеклу, яйца, телятину. Сыр и йогурт следует покупать с минимальной жирностью.
Отварная свекла измельчается, сыр натирается на терке. Телятину и яйца также измельчают. Соединяются все ингредиенты, заправляются йогуртом.
Какие еще рецепты блюд при панкреатите имеются?
Икра из кабачков
Для этого блюда потребуются измельченные и термически обработанные кабачки, оказывающие благотворное воздействие на пищеварительный тракт.
Нужно для икры:
- 3 кг кабачков;
- 1 кг моркови;
- 1 кг репчатого лука;
- 2 ст. л. томатной пасты;
- соль и сахар;
- масло оливковое.
Морковь, кабачки и лук очищают, режут кружками. На глубокий противень выкладывают, поливают оливковым маслом, перемешивают. Помещают в духовку (200 градусов). Выпекают 30-40 мин. Измельчают, добавляют соль и сахар, кипятят на огне 3 минуты. Готовая икра раскладывается по банкам.
Для длительного хранения добавляется чайная ложка лимонной кислоты, банки стерилизуются.
Суп
Для супа потребуется куриная грудка. Она предварительно отваривается, разделяется на волокна. Готовое мясо заливают холодной водой, добавляют картофель и морковь. Варят до полного разваривания овощей. При помощи блендера делают суп-пюре.
Омлет
При наличии воспаления поджелудочной железы будет полезен белковый омлет на пару. Два куриных яйца разбивают в миску, отделяют белок от желтка. Добавляют полстакана молока. Перемешивают, не взбивают, выливают в емкость. Прикрывают крышкой. В кастрюлю наливают воду, на дно кладут полотенце.
Когда жидкость закипит, погружают в нее емкость с яичной массой, накрывают крышкой. Огонь убавляют до минимума. Когда миновала острая стадия панкреатита, можно делать омлет с добавлением желтков, удобно его готовить и в духовке.

Плов
Для этого блюда мясо должно быть нежирным, например, кролик, телятина, курица без шкурки, индейка. В качестве приправы можно воспользоваться тмином, базиликом, петрушкой, барбарисом, сладкой паприкой.
Мясо нарезают мелкой соломкой вдоль волокон. Морковь измельчается на терке. Оба компонента помещают в кастрюлю, заливают водой, солят.
В блюдо можно добавить целую луковицу, которую в конце нужно будет вытащить. Доводят до кипения, всыпают рис, добавляют немного масла. Когда все закипит повторно, огонь уменьшают до минимума. По мере впитывания всей жидкости плиту отключают, оставляют рис томиться на 20 минут под крышкой.
Источник
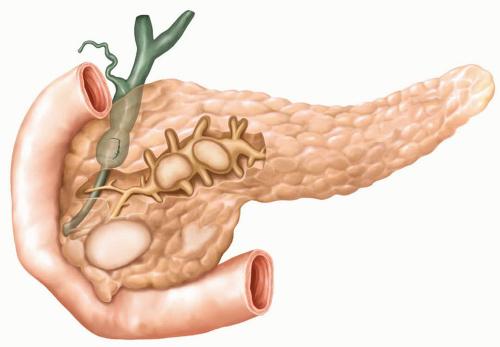
Сбой в работе поджелудочной железы может обернуться серьезным приступом. Знать о местонахождении важнейшего органа пищеварения в теле человека нужно. Это поможет определить локализацию болевого синдрома и по основным признакам быстро сориентироваться в проблеме.

Где она находится у человека, где расположена?
Рассматривая анатомическое строение брюшной полости человека, стоящего прямо, можно описать, как размещены органы в ней:
- сразу под диафрагмой находятся печень и желудок (основная часть печени – справа, желудка – слева);
- с левого бока, около желудка есть еще один орган, маленького размера, – селезенка;
- перед печенью, рядом с желудком помещается желчный пузырь;
- за желудком, прижимаясь к задней стенке брюшной полости, расположена поджелудочная железа;
- ниже – начинаются толстая и тонкая кишка.
Таким образом, интересующий нас орган лежит не под желудком, как об этом ошибочно думают, исходя из названия, а за ним. Если человек находится в горизонтальном положении, тогда поджелудочная железа действительно, оказывается ровно под желудком.

Со стороны спины расположение поджелудочной определяется по позвонкам: орган упирается изнутри в область между первым и вторым позвонками, принадлежащими поясничному отделу. Со стороны живота ориентируются на пупок: примерно на 6–9 см выше его.
Если говорить о размерах, то нормой у взрослого человека считается примерно 20-сантиметровая, весящая около 75 грамм поджелудочная железа.
Состоит она из трех отделов:
- основного – головки (начинается рядом с желчным протоком);
- тела (за желудком, вдоль поперечной кишки);
- хвоста (проходит возле селезенки).

То есть основная часть поджелудочной располагается справа от срединной линии живота, а ее хвост уходит в область левого подреберья.
Какие функции выполняет орган?
Функции поджелудочной железы условно делят на две основные:
- Эндокринную (или внутреннюю).
- Экзокринную (или внешнюю).

Первая отвечает за выработку гормонов, регуляцию обмена веществ. Вторая – за выделение панкреатического сока.
Внешняя секреция важна для того, чтобы правильно переварить пищу, попавшую из желудка в двенадцатиперстную кишку. Поджелудочная железа выделяет панкреатический сок, включающий в себя достаточное количество следующих ферментов:
- липазов, которые расщепляют жиры;
- лактазов и амилазов, переваривающих углеводы;
- трипсинов и химотрипсинов, так необходимых для усвоения белков.

Ферменты – это еще не все ценные вещества, которые содержит панкреатический сок. В нем также имеются элементы, способные предохранять слизистую кишечника от чрезмерной кислотности. Эти важные вещества нейтрализуют кислоту из желудочного сока и тем самым регулируют щелочной баланс ЖКТ.
Внутренняя секреция заключается в сбалансированной выработке таких гормонов, как глюкагон и инсулин. Первый повышает глюкозный уровень в крови, второй – понижает. В результате получается адекватный углеводный обменный процесс. Если в нем что-то пошло не так – развивается сахарный диабет.
Где болит, с какой стороны?
Очень часто человеку трудно описать болевой синдром, охватывающий его во время панкреатического приступа. Ощущения могут иметь следующие вариации:
- резкая боль в правом подреберье, отдающая в поясницу;
- ноющая боль под диафрагмой с покалыванием в левую руку;
- опоясывающая пупок сильная боль, которая немного облегчается при наклонах вперед.

Воспалившая поджелудочная железа, как правило, начинает болеть с основной своей части – с головки. Поэтому и боли скорее возникают в области, расположенной чуть выше пупка, справа от срединной линии. Если резкая боль резонирует в спину, в ее поясничный отдел, речь идет уже о распространении воспаления на хвост органа и на более серьезные патологии.
Почему болит?
Болевой синдром могут вызвать патологические процессы, происходящие в поджелудочной железе:
- когда повышается внутреннее давление в органе;
- если сдавливается желчный проток;
- возможно, влияние на сенсорные нервы фиброзных изменений в тканях;
- из-за ишемии сосудов, обогащающих кровью орган;
- появление кисты или ракового образования.
Воспаленная, отекшая поджелудочная железа увеличивается в размерах и давит на соседние органы. Из-за этого боль может усиливаться и распространяться по всей брюшной области.
Причин же, по которым панкреатические боли, вообще могут возникнуть, довольно много. К самым основным первичным факторам, по которым поджелудочная железа не справляется со своими функциями и дает сбой, относят:
- систематическое переедание и увлечение жирными блюдами;
- отравление организма никотином, алкоголем, химикатами, медикаментами;
- желчекаменная болезнь.

Нередко панкреатит возникает на фоне долгого психического или физического перенапряжения. Практически все причины панкреатической боли – это длительное систематическое пренебрежение здоровьем, не долечивание хронических болезней, ослабление иммунитета.
Как понять, что болит именно она?
Иногда легко спутать панкреатическую боль с другой патологией. Например, при радикулите неприятные ощущения возникают ближе к левому боку и могут резонировать в подреберье. Поэтому нужно обращать внимание не только на то, как болит поджелудочная, но и на сопутствующие симптомы:
- Если к резкой боли добавляется непрерывная рвота, можно заподозрить пищевое отравление. Острый панкреатит отличается тем, что боль становится все интенсивнее, а рвота не приносит даже временного облегчения.
- Частые давящие неприятные ощущения вверху живота и чувство переедания от малых порций говорят о хроническом панкреатите. Дополнительно об этом могут свидетельствовать снижение веса, сухость и горечь во рту.
О серьезных проблемах поджелудочной железы можно судить и по калу. Массы на вид становятся блестящими, прилипают к стенкам унитаза и могут содержать видимые кусочки не переваренной пищи.
Основные симптомы
Нарушенная секреция поджелудочного сока вызывает типичную и для мужчин, и для женщин симптоматическую картину:
- Болевой синдром. Невыносимая режущая боль над пупком, уходящая в левое подреберье или ноющая, нарастающая. Некоторое облегчение приносит сидячее положение с наклоном вперед или «поза эмбриона».
- Диспепсические расстройства. Тошнота, рвота с желчью, диарея, вздутие, отрыжка – все эти признаки сопровождают сбой ферментации панкреатического сока.
- Интоксикация. Ферменты, заблокированные в поджелудочной железе, начинают разрушать окружающие ткани, а пища в двенадцатиперстной кишке, не получив нужные элементы для расщепления, разлагается. Все это отравляет организм и проявляется в тахикардии, холодном поту, повышении температуры тела, головных болях, сильной слабости, головокружении.

Хронический панкреатит ведет к еще более серьезным патологическим процессам в организме. Например, из-за разбалансировки выработки инсулина, начинается сахарный диабет. А нарушения обменного процесса влияет на печень. В результате появляется желтушность кожных покровов и глазных склер.
Какие симптомы и признаки патологий органа?
По клинической картине и характеру болей врачи могут определять ту или иную патологию органа.
О наличии кисты, которая растет и увеличивает пресс на панкреатические ткани, говорит характерная симптоматика:
- ноющая боль после или во время трапезы;
- приступы тошноты с головокружением;
- рвота без облегчения общего состояния.
Об отечности и увеличении воспаленной железы сигналят симптомы:
- тяжесть и вздутие верхней части живота;
- потеря аппетита и тошнота;
- привкус желчи во рту;
- нестабильный стул.
О панкреатическом неврите, при котором воспаленная зона увеличивает сенсорность нервных окончаний, свидетельствуют признаки:
- боли высокой интенсивности в левом боку с резонацией в поясницу;
- болевой синдром несколько ослабевает, если наклониться вперед и обхватить руками колени;
- тошнота возникает из-за резкого приступа боли, когда становиться трудно дышать.
Чем скорее будет поставлен точный диагноз и начато полноценное лечение, тем меньше вероятность развития патологий и последствий.
Диагностика заболеваний
Для подбора эффективной комплексной терапии, прежде всего, необходим точный диагноз. Для его квалифицированного дифференцирования проводят комплекс диагностических мер, включающий несколько этапов:
- Визуальный осмотр врачом кожных покровов, глазных склер. Прощупывание болевых зон методом пальпации.
- Изучение анамнеза, генетических предрасположенностей, других хронических заболеваний пациента.
- Изучение лабораторным методом показателей крови, кала и мочи. В кровяной сыворотке измеряют уровень панкреатических ферментов. Биохимическим анализом выявляет степень активированности билирубина и печеночной ферментации, а также глюкозо содержание. В моче анализируют амилазный уровень. Содержание не переваренных жиров определяют из кала.
- УЗИ брюшной полости показывает контуры поджелудочной и степень ее увеличения, присутствие каменистых образований или рубцов в желчепротоках. С теми же целями могут назначать рентгенографию или послойную компьютерную томографию.

Только все данные в совокупности могут дать ясную картину патологии и помочь найти наиболее эффективную стратегию лечения.
Лечение
Консервативная методика лечения состоит из медикаментозных препаратов и обеспечения максимального покоя поджелудочной железе (голода с последующим переходом на строгую диету). К терапии могут быть добавлены некоторые домашние средства и рецепты народной медицины, но только после предварительного согласования с врачом.
Антацидные препараты
Медикаментозное лечение обязательно включает прием антацидных препаратов – лекарств, способных подавлять соляную желудочную кислоту. Сила действия, продолжительность эффекта и состав – основные характеристики лекарств, которые различают в этой группе.
К самым эффективным и быстродействующим относят антациды всасывающиеся. Предпочтение отдают проверенным много раз простым соединениям:
- окисю магния;
- фосфорнокислому или сернокислому натрию;
- гидрокарбонату натрия.
В стационарном лечении эти вещества вводят в чистом виде внутривенно. В амбулаторном лечении популярны аптечные препараты, состав которых основывается на перечисленных антацидах (речь идет о микстуре Бурже, смесях Ренни или Тамс).
Антациды не всасывающиеся действуют более продолжительный период, хотя и наступает эффект от них медленнее. На этих элементах (алюминиевой соли кислоты фосфорной, гидроокиси магния, алгината) основывается фармацевтика, выпускающая такие препараты, как «Алмагель», «Фосфалюгель», «Маалокс».
Ферментные препараты
Из-за ферментативных дисфункций пища плохо усваивается, и человеку, страдающему воспалением поджелудочной железы, прописывают препараты-ферменты. Потому, на каком веществе лекарства основаны, их делят на группы:
- их животных белков;
- растительные.
В производстве первых (например, панкреатина, мезима, креона) используют белок свиной. Он улучшает пищеварение и ферментацию панкреатического сока. Но может вызывать аллергии. Особенно у детей и беременных женщин. Вторая группа действует мягче и слабее, зато основывается на не аллергенных папаине или рисовом грибке (сомилаз, пепфиз, юниэнзим).
Гастроэнтерологи предупреждают о зависимости организма, привыкшего к искусственной ферментации. Со временем поджелудочная железа отказывается вырабатывать нужные элементы самостоятельно.
Поэтому, если патология еще не зашла слишком далеко, врачи сами рекомендуют рассматривать лекарственные рецепты народной медицины (травы, отвары, настои) – те, которые улучшают перистальтику желудка и выработку ферментов естественным природным путем.
Оперативное вмешательство
Хирургический метод лечения поджелудочной железы применяют нечасто, только если традиционная терапия не справляется с задачами и патология быстро прогрессирует. Показаниями к операции становятся кисты, раковые образования, некроз поджелудочных тканей, большие камни в желчных протоках.
Операция проходит под общим наркозом. В ходе вмешательства хирург может отсечь часть органа (провести резекцию отдельного пораженного участка) или удалить только опасное образование (кисту, опухоль). В исключительных случаях возможна пересадка поджелудочной железы. Во время операции купируется воспалительный процесс, устраняется болевой синдром, проводится дренаж и вывод желчи.

Как ухаживать за органом?
Лечение поджелудочной железы – это всегда сложный и долгий процесс. Намного легче предотвратить новое воспаление органа, придерживаясь простых советов гастроэнтерологов:
- Отказаться от алкогольных напитков и никотина. Ничто так сильно не разрушает поджелудочную и печень, как эти две опасные привычки.
- Следить за здоровым рационом в питании. Обильная жирная пища ведет к тому, что поджелудочная перестает справляться с выработкой ферментов в достаточном количестве, чтобы переварилась вся вредная еда.
- Периодически нужно очищать организм от шлаков и токсинов. Раз в месяц желательно устраивать разгрузочный день, полностью отказавшись от пищи, принимая лишь целебные отвары из трав.
Укрепить здоровье поджелудочной железы помогают полезные соки, приготовленные дома: морковный, картофельный, из петрушки и алоэ вера. Очень полезно начинать день со стакана чистой воды, в которую добавлена одна столовая ложка лимонного сока и одна чайная ложка меда.
Роль диеты в лечении органа
Диетическое питание – основополагающий фактор здоровой поджелудочной железы. Задача правильного рациона в том, чтобы как можно меньше нагружать ЖКТ тяжелой пищей, перенасыщенной жирами, белками и углеводами.
Пережив панкреатический острый приступ, человеку прописан голод для полного покоя поджелудочной и возможности очиститься от интоксикации. Нормальная ферментация не сможет восстановиться без строгой диеты.
Без нее не помогут ни медикаменты, ни народные средства. Только строжайшее соблюдение советов диетологов способно действительно вылечить заболевания поджелудочной железы.
Источник
