Как по латыни поджелудочная железа
Поджелудочная железа (по-латыни pancreas) – один из важнейших органов, и ее значение для нормального функционирования организма трудно переоценить.
Во-первых, это крупная пищеварительная железа, по размерам уступающая только печени. В течение суток она вырабатывает 500–700 мл панкреатического сока, который содержит ферменты, участвующие в переваривании белков, жиров и углеводов, и по протокам поступает в двенадцатиперстную кишку. Во-вторых, отдельные скопления клеток поджелудочной железы продуцируют гормоны, регулирующие углеводный и жировой обмен в организме и проникающие непосредственно в кровь, поэтому эта часть поджелудочной железы относится к эндокринной системе.
Расположение поджелудочной железы
Поджелудочная железа
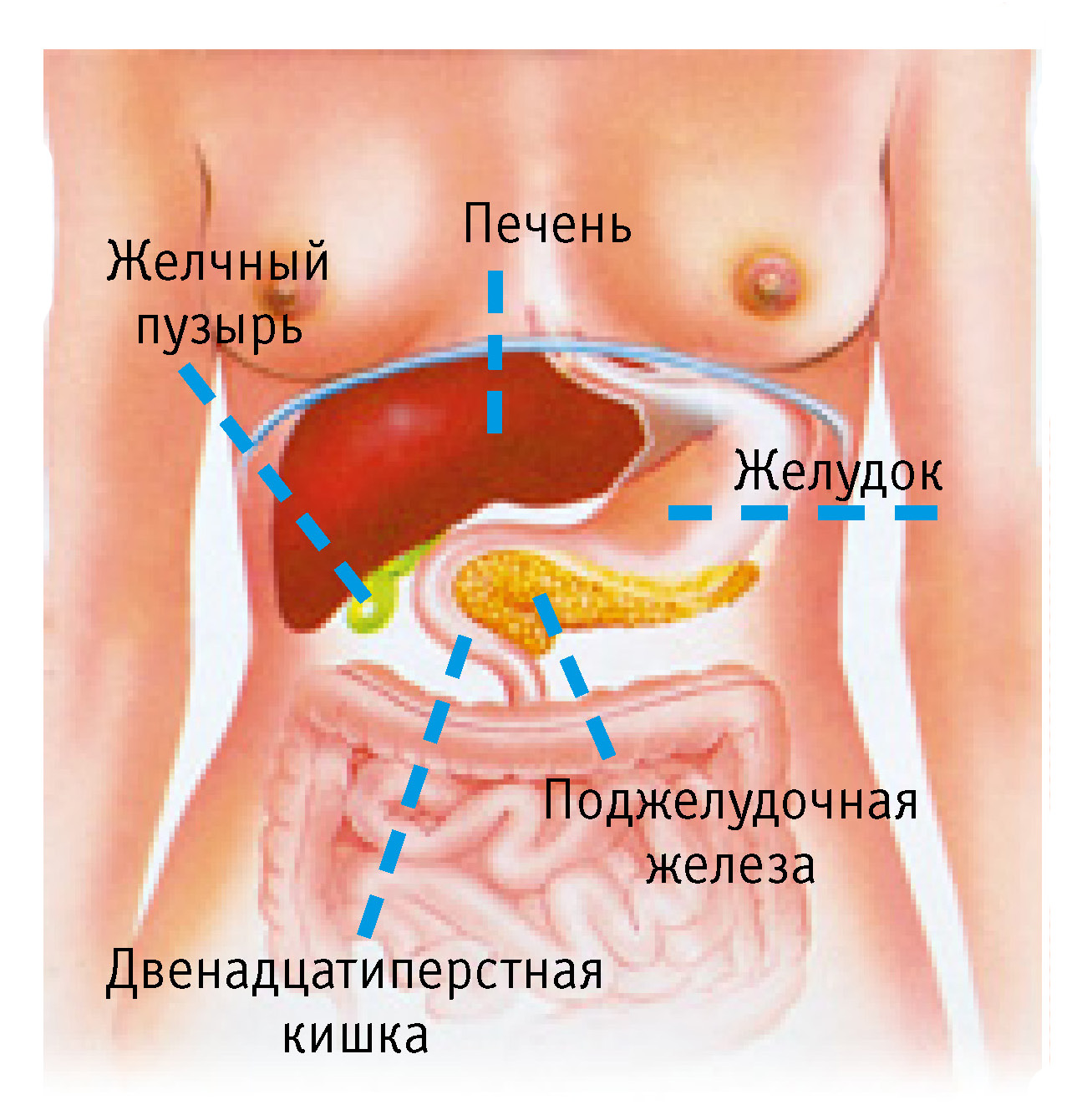
Располагается поджелудочная железа в верхней части брюшной полости. Ее границы проецируются на стенку живота в пупочной области и области левого подреберья (рис. 1). Именно здесь локализуются болезненные ощущения при заболеваниях железы. Длина поджелудочной железы у взрослого человека равна 15–20 см, ширина – 6–9 см, толщина – 2–3 см. Масса железы достигает 80–100 г. По форме железа напоминает трехгранную призму, вытянутую от двенадцатиперстной кишки справа до селезенки слева.
Свое название поджелудочная железа получила от локализации под желудком при лежачем положении тела человека. У стоящего человека поджелудочная железа находится позади желудка.
Строение поджелудочной железы
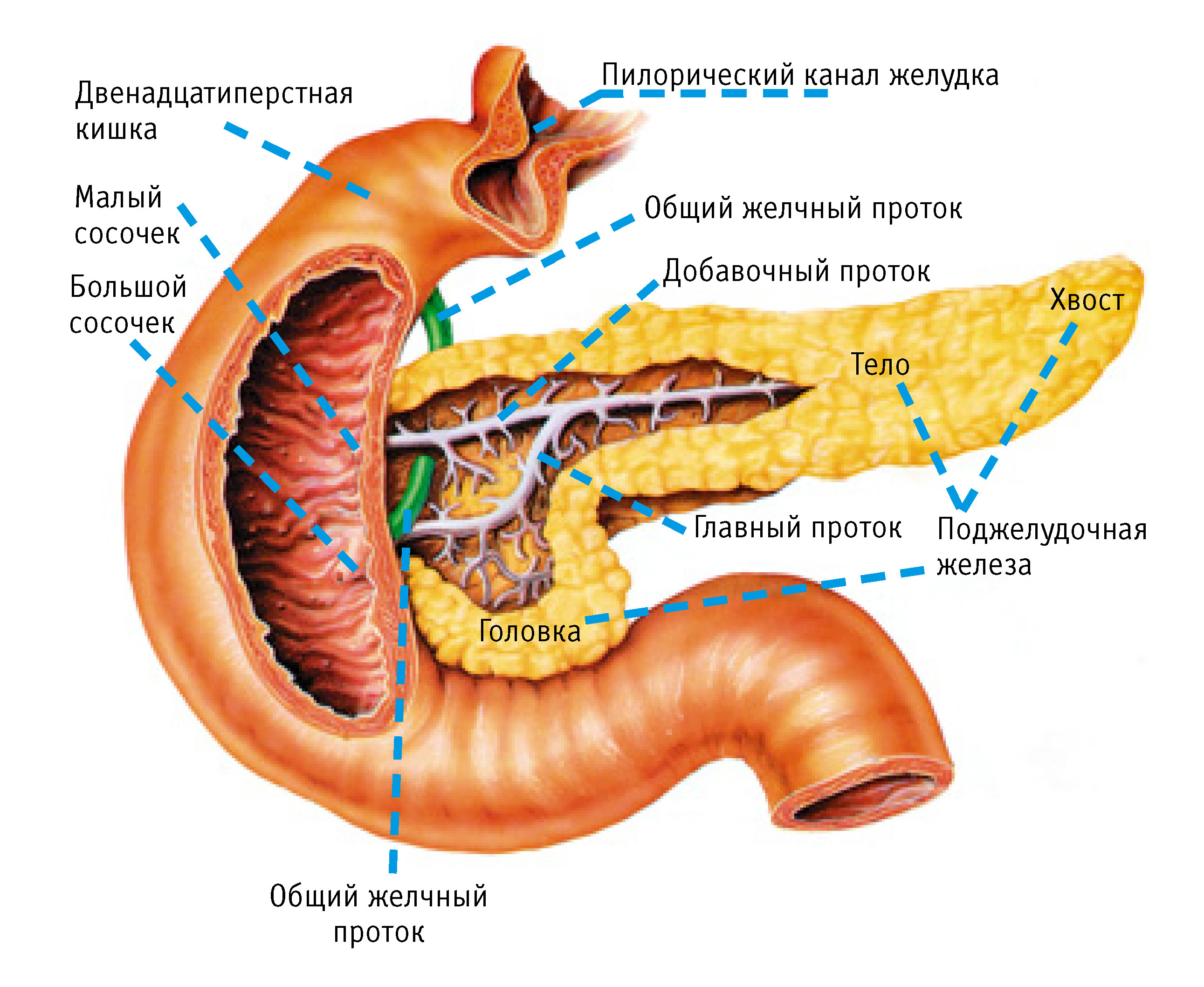
У поджелудочной железы различают головку, тело и хвост (рис. 2). Широкая головка железы как подковой окружена двенадцатиперстной кишкой. Следующее за головкой тело – самый длинный отдел, имеет три поверхности: переднюю, заднюю и нижнюю. Задняя поверхность тела поджелудочной железы прилежит к позвоночнику и крупным сосудам, идущим вдоль него (аорта и нижняя полая вена). Передняя поверхность тела железы вогнута и обращена к желудку, на ней заметна только одна выпуклость – так называемый сальниковый бугор. Нижняя поверхность узкая, располагается на уровне второго поясничного позвонка. Хвост поджелудочной железы направлен влево, лежит выше, чем головка, и соприкасается с селезенкой. Позади хвоста поджелудочной железы находятся левая почка и надпочечник.
Поджелудочная железа
Поджелудочная железа имеет сложное строение. Со всех сторон она покрыта прозрачной тонкой соединительнотканной оболочкой. Под ней хорошо видна дольчатая структура железы. В дольках располагаются секреторные отделы, которые напоминают полые мешочки размером 100–500 мкм. Стенки каждого мешочка состоят из 8–14 клеток, имеющих пирамидальную форму. В клетках образуются ферменты, поступающие в полость мешочка, а затем в систему выводных протоков, которые постепенно укрупняются и впадают в главный проток поджелудочной железы. По этому протоку богатый ферментами панкреатический сок попадает в двенадцатиперстную кишку, где участвует в переваривании пищи.
В просвет двенадцатиперстной кишки главный проток поджелудочной железы открывается отверстием на большом сосочке, который расположен на стенке кишки в том месте, где она плотно прилежит к головке поджелудочной железы. Перед самым впадением в двенадцатиперстную кишку проток поджелудочной железы, как правило, сливается с общим желчным протоком, по которому в кишку поступает желчь из печени и желчного пузыря. Желчь необходима для эмульгирования (размельчения) капелек жира в пище с целью облегчения их переваривания и всасывания. В этом месте в стенке протока поджелудочной железы имеется специальное запирательное устройство – сфинктер, посредством которого регулируется выведение панкреатического сока в просвет кишки.
Иногда в области головки поджелудочной железы формируется добавочный проток. Он также открывается в просвет двенадцатиперстной кишки, но самостоятельно, на малом сосочке, расположенном на 1,5–2 см выше большого сосочка. В стенке протоков поджелудочной железы имеются специальные клетки, которые продуцируют жидкую часть панкреатического сока.
Образование ферментов и панкреатический сок
По кровеносным сосудам к секреторным клеткам железы приходит много питательных веществ: аминокислоты, моносахариды, молекулы витаминов и т.д. Через стенку капилляров эти питательные вещества переходят из крови внутрь клеток. Здесь из них собираются крупные молекулы ферментов, которые «упаковываются» в гранулы и даже окружаются специальными мембранными оболочками. Гранулы ферментов выводятся из клеток и поступают в систему выводных протоков. Поглощение исходных веществ, образование из них ферментов, накопление последних и выведение их из клетки занимает 1,5–2 часа. Ферменты являются главным компонентом панкреатического сока.
Панкреатический сок представляет собой бесцветную прозрачную жидкость щелочной реакции, которая обусловлена наличием в нем бикарбонатов. Среди ферментов поджелудочной железы различают трипсин и химотрипсин, амилазу, липазу, галактозидазу и др. Под действием ферментов панкреатического сока все питательные вещества пищи (белки, жиры и углеводы) расщепляются до конечных продуктов переваривания, то есть до веществ, которые могут всасываться и усваиваться клетками человеческого тела.
Выделение панкреатического сока начинается через 2–3 минуты после приема пищи и продолжается несколько часов. Объем выделяющегося сока, его состав зависят от количества и качества пищи. Если толчком к началу выделения панкреатического сока служит раздражение пищей рецепторов полости рта, то дальнейшее отделение сока поддерживается раздражением слизистой оболочки двенадцатиперстной кишки пищевой кашицей и соляной кислотой желудочного сока. Под действием механических и химических раздражителей в слизистой оболочке двенадцатиперстной кишки образуются активные вещества, которые затем всасываются в кровь, с ее током переносятся к клеткам поджелудочной железы и возбуждают их секрецию. В целом панкреатического сока выделяется тем больше, чем выше кислотность содержимого желудка, поступающего в двенадцатиперстную кишку.
Прием пищи вызывает увеличение выделения всех ферментов поджелудочной железы, но при разной пище оно протекает по-разному: при углеводной пище в наибольшей мере повышается секреция амилазы, при белковой – трипсина и химотрипсина, при жирной – липазы. Прием одинаковой по составу пищи в течение длительного времени вызывает соответствующее приспособление количества и ферментного состава сока. Так, преимущественно углеводное питание (мучные изделия, сладости) увеличивает выделение с соком фермента амилазы, а большое количество жира в рационе способствует вырастанию содержания липазы, но снижает общий объем поджелудочной секреции.
При напряженных состояниях организма (сильные боли, тяжелая физическая и умственная работа), а также во время сна происходит уменьшение секреции панкреатического сока.
Все сказанное выше относится к экзокринной (внешнесекреторной) функции поджелудочной железы.
Выработка гормонов

Поджелудочная железа
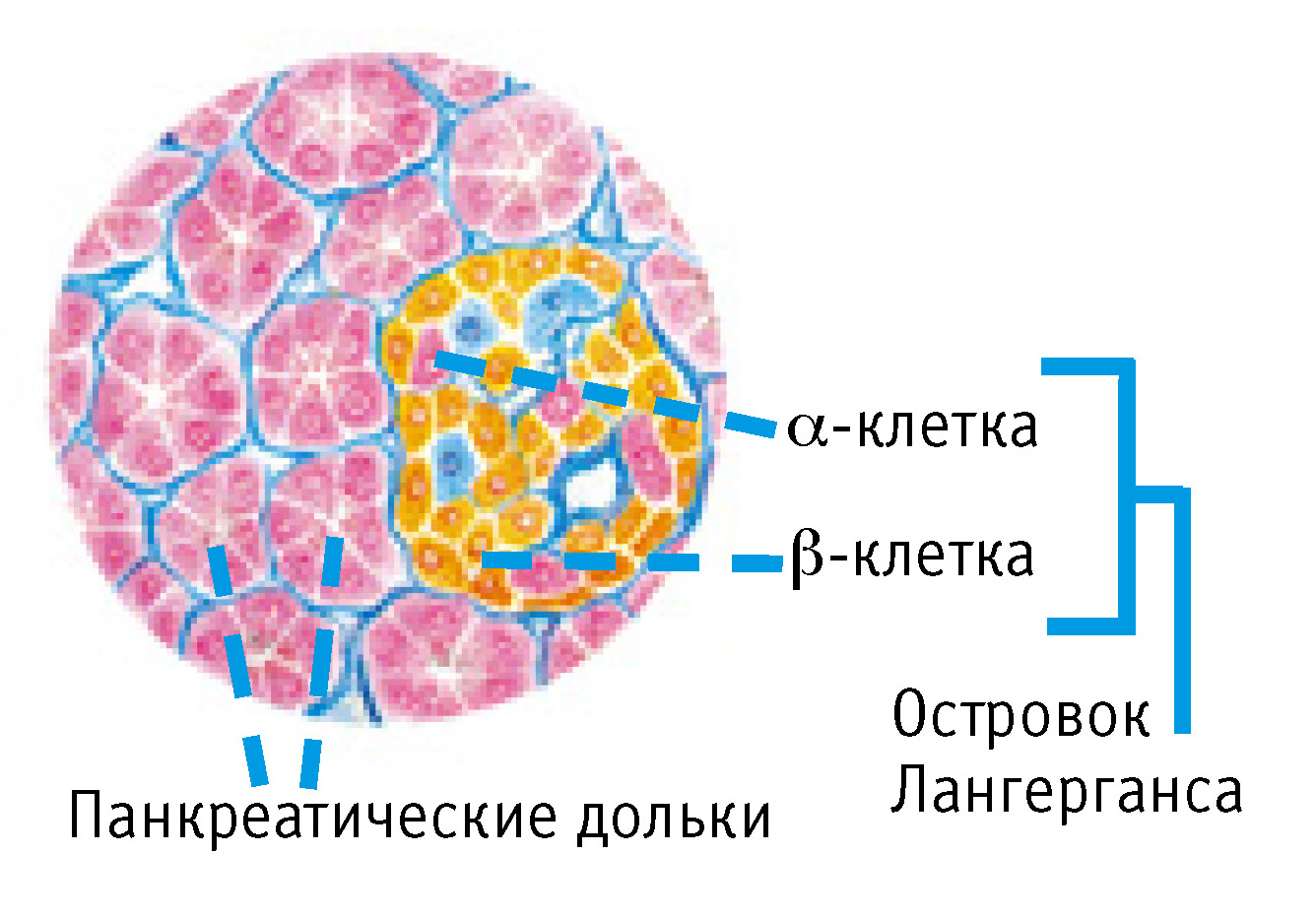
Кроме ферментов поджелудочная железа вырабатывает гормоны (инсулин, глюкагон, соматостатин). Эту эндокринную (внутрисекреторную) функцию выполняют группы клеток, которые называют панкреатическими островками (островки Лангерганса – по имени описавшего их исследователя). В поджелудочной железе насчитывается от 1 до 2 млн островков, хотя их общий объем не превышает 3% массы железы. Островки имеют различную форму: округлую, овальную, лентовидную или звездчатую; диаметр каждого островка составляет 100–300 мкм. Наибольшее количество островков находится в области хвоста железы.
Среди клеток панкреатических островков различают альфа- и бета-клетки. Последние составляют 60–80% всех клеток. Они находятся в центральной части островков и вырабатывают инсулин. По периферии островков располагаются альфа-клетки (10–30% общей массы клеток), продуцирующие глюкагон. Еще 10% клеток выделяют соматостатин (рис.3).
Инсулин и глюкагон регулируют уровень глюкозы в крови – важный источник энергии для многих тканей, а для центральной нервной системы фактически единственный и незаменимый. Глюкагон способствует высвобождению глюкозы из печени и повышению ее уровня в крови. Инсулин, наоборот, приводит к отложению глюкозы в виде гликогена в печени, в результате чего уменьшается количество сахара (глюкозы) в крови. Соматостатин угнетает выделение инсулина и глюкагона.
Инсулин является уникальным гормоном, функция которого не дублируется другими биологически активными веществами. Основной эффект его заключается в увеличении проницаемости клеток для глюкозы. Под действием инсулина скорость перехода глюкозы внутрь клеток возрастает примерно в 20 раз. Инсулин увеличивает транспорт глюкозы через мембраны мышечных волокон, способствует синтезу и накоплению в них гликогена. В клетках жировой ткани инсулин стимулирует образование жира из глюкозы. Эти процессы играют важную роль в регуляции обмена веществ и сохранении нормального функционирования организма человека.
При недостаточности функции поджелудочной железы, развивающейся вследствие ее заболевания или частичного удаления, может возникнуть тяжелое заболевание – сахарный диабет.
Поджелудочная железа и возраст человека
В течение жизни человека размеры и функциональные возможности поджелудочной железы изменяются.
У новорожденного ребенка поджелудочная железа очень мала и весит всего 2–3г. Для новорожденных характерно обильное кровоснабжение поджелудочной железы, хорошее развитие ее эндокринной части и относительно неразвитое состояние экзокринной части.
Вид и функциональные возможности, свойственные поджелудочной железе, взрослого человека, этот орган приобретает только к 5–6 годам. В молодом и зрелом возрасте все клетки поджелудочной железы функционируют в оптимальном режиме, а после 50 лет их активность (особенно панкреатических островков) начинает ослабевать. Это следует учитывать при выборе продуктов для пищевых рационов людей разного возраста.
Автор: Ольга Гурова, кандидат биологических наук, старший научный сотрудник, доцент кафедры анатомии человека РУДН
Источник
УЗИ поджелудочной железы – это один из этапов эхографического исследования внутренних органов живота. Из-за глубокого расположения в брюшной полости поджелудочную железу при УЗ сканировании удается увидеть полностью не у всех больных. У тучных пациентов или страдающих метеоризмом, часто врач УЗД может рассмотреть железу фрагментарно (как правило, только ее головку и тело).
Показания
Показания к УЗИ поджелудочной железы (по латыни pancreas) следующие:
Задачи исследования
Основные задачи, которые встают перед врачом при проведении эхографии поджелудочной железы:
- выявить местоположение,
- конфигурацию,
- размеры,
- отчетливость контуров,
- строение паренхимы,
- эхогенность (отражательную способность органа при УЗИ поджелудочной железы),
- диаметр главного панкреатического (Вирсунгова протока) и желчевыводящего протока, состояние окружающей клетчатки,
- состояние сосудов, расположенных рядом с органом.
По показаниям проводят более детальное изучение степени кровотока в сосудах внутри поджелудочной железы и кровоснабжающих ее.
Кроме того, если выявлены какие-то отклонения от нормы, врач должен провести различие между аномалиями строения органа, воспалением и опухолью, очаговыми формами жировой дистрофии, старческими изменениями и хроническим панкреатитом. При необходимости может быть выполнен забор крошечного участка ткани железы тонкой иглой под контролем ультразвука для последующего изучения в гистологической лаборатории и постановки точного диагноза.
Подготовка
Предварительная подготовка к УЗИ поджелудочной железы и печени не требуется, однако обследование облегчается, если пациент придёт натощак. Рекомендуется отказаться от еды в течение 9-12 часов до исследования.
Примерно в 30% случаев исследование бывает затруднено из-за метеоризма, поэтому рекомендуется держать свой рацион под контролем и исключить за пару дней до визита к врачу из своего рациона овощи, фрукты, черный хлеб, молочные продукты, бобы. Можно употреблять отвар семян укропа или мяты и препаратов, снижающих газообразование. Подготовиться и опорожнить кишечник желательно перед исследованием или за день до него, к применению клизм или слабительных перед УЗИ поджелудочной железы прибегать не следует.
Если пациент прицельно направлен на исследование Вирсунгова протока, то на него следует приходить после завтрака.
Как проводится
Перед УЗИ поджелудочной железы пациента просят освободить живот от одежды и лечь навзничь на кушетку. Врач наносит специальный гель на живот в район проекции поджелудочной железы и прикладывает датчик к этой области. Во время исследования пациента просит делать глубокий вдох и задержать ненамного дыхание или надуть живот вперед «барабанчиком» для того, чтобы сместить кишечник и лучше увидеть железу.
Для визуализации различных отделов органа врач делает качательные или вращательные движения датчика по животу в эпигастральной области, замеряет размеры органа, рассматривает его структуру и окружающие ткани. Исследование всего органа занимает не больше 5-8 минут и не доставляет пациенту боли или каких-либо других неприятных ощущений.
Нормальные показатели
В норме поджелудочная железа расположена в области эпигастрия и имеет следующие эхо признаки.
- По форме бывает «колбасовидная», «гантелевидная» или на подобии «головастика».
- Очертания должны быть ровные, четкие, с отграничением от окружающих тканей.
- Нормальные размеры железы у взрослых: головка – 18-28 мм, тело 8-18 мм, хвост 22-29 мм. У детей размеры зависят от их роста и колеблются в следующих пределах: головка – 10-21 мм, тело – 6-13 мм, хвост – 10-24 мм.
- Эхогенность, т.е. отражающая способность – средняя (сопоставима с эхогенностью неизмененной печени). С возрастом она становится повышенной.
- Эхо структура однородная (гомогенная, мелкозернистая или крупнозернистая).
- Сосудистый рисунок – без деформации.
- Вирсунгов проток – не расширен (диаметр его в норме 1,5-2,5 мм).

На данном изображении видна поджелудочная железа без патологий. Отмечается нормальная эхогенность и однородная структура.
Расшифровка
Какие ультразвуковые симптомы может выявить врач при исследовании поджелудочной железы? Расшифровка УЗИ поджелудочной железы требует понимания следующих терминов и симптомов.
Симптом «маленькой поджелудочной железы» – описывается при равномерном уменьшении размеров органа, но отсутствии клиники какой-либо патологии железы. Чаще всего характерен для пожилых пациентов при «старении» железы.
Симптом дольчатой поджелудочной железы – характерен для замещения нормальной ткани железы на жировую (липоматоз). Липоматоз на УЗИ характеризуется повышенной эхогенностью (в таком случае железа выглядит светлее на оборудовании)
Симптом диффузного увеличения поджелудочной железы – выявляется при воспалении pancreas. Характеризуется увеличением размеров и пестрой картиной за счет участков воспаления и уплотнения. Диффузное изменение поджелудочной железы повод срочно начать дальнейшие анализы и обследоования.
Большая опухоль головки железы с незначительным расширением Вирсунгова протока – выявляется при воспалении головки железы, при раке и псевдокистах.
Симптом «застежки» – описывается при неравномерном расширении главного панкреатического протока и уплотнении его стенок. Бывает при хроническом панкреатите или псевдокистах.
Симптом локального утолщения тела pancreas – характерен для начальных этапов развития опухолей в области головки железы.
Симптом неравномерного (фокального) увеличения поджелудочной железы – типичен для панкреатитов, объемных образований, иногда может возникать в норме при отсутствии какого-либо заболевания.
Симптом атрофии хвоста поджелудочной железы – выявляется при медленно развивающейся опухоли головки поджелудочной железы.
Признаки диффузных изменений
Если врач в заключении протокола исследования написал о наличии диффузных изменений поджелудочной железы, значит он выявил отклонения от нормы в ее размерах в большую или меньшую сторону и изменения структуры. Структура при этом становится как бы пятнистой, в ней чередуются темные и светлые участки. Эти изменения бывают при панкреатите (воспалении), липоматозе (т.е. замещении нормальной ткани жировой), эндокринных заболеваниях, патологии кровоснабжения в железе при атеросклерозе, после хирургических вмешательств, при постоянных стрессах.
Дальнейшая постановка диагноза должна проводиться под контролем опытного врача.
Выявляемые патологии
Обычно УЗИ поджелудочной железы выполняют одновременно с исследованием других органов ЖКТ. Поэтому это исследование показывает изменения не только поджелудочной, но и соседних органов. Что же касается конкретно поджелудочной железы, то врач может выявить эхо признаки, указывающие на:
- острый или хронический панкреатит;
- диффузные изменения паренхимы органа;
- кисты;
- опухоли и опухолевидные образования;
- аномалии строения;
- камни панкреатического или желчного протоков;
- абсцесс;
- некроз;
- изменения, характерные для «старения» органа;
- увеличение расположенных рядом лимфатических узлов;
- жидкость в животе.
Что говорит о липоматозе?
При липоматозе поджелудочная железа на экране УЗИ-сканера выглядит очень светлой на фоне расположенных вокруг нее тканей или даже становится совсем белого цвета. При липоматозе размеры, как правило, немного больше нормы. Это происходит за счет замещения ее нормальной ткани на жировую. Чаще всего белая поджелудочная железа отображается у людей, страдающих ожирением и сочетается с таким диагнозом как жировой гепатоз (аналог липоматоза – замещение нормальной ткани печени на жировую, размеры печени также увеличиваются).
Признаки панкреатита
Панкреатит – заболевание поджелудочной железы, проявляющееся ее воспаление, которое может быть вызвано очень большим количеством причин (злоупотребление алкоголя, желчнокаменная болезнь, аутоиммунные заболевания, повышение липидов в крови, вирусные инфекции, травмы, эндокринные заболевания, чрезмерное употребление некоторых лекарственных препаратов и другие). Диагноз острого панкреатита можно установить на основании клиники (боль в типичных местах) и отклонений в анализах крови, УЗИ при этом играет вспомогательную роль, помогает выявить развитие возможных осложнений.
При остром воспалении могут наблюдаться все или некоторые из нижеперечисленных УЗ-признаков:
- Железа может оставаться нормальной при легком течении или на начальной фазе;
- Увеличение размеров;
- Снижение эхогенности, т.е. затемнение;
- Неоднородность структуры;
- Расширение главного панкреатического протока;
- Отек или истончение окружающих тканей и органов;
- Накопление жидкости в структуре самой железы или спереди от нее, с формированием псевдокист.
Неоднократные повторения острого воспаления приводят к пожизненным трансформациям в железе и развитию хронического панкреатита. На начальных этапах железа увеличена, ее эхогенность снижена (темная), выявляется расширение выводного протока.
Со временем структура железы делается разнородной с более яркими участками, может увеличиваться в размерах. Могут появляться псевдокисты, кальцификаты или камни, дающие тень. Выводные протоки расширяются.
При запущенном течении болезни железа сморщивается, становится маленькой и пестрой.
Пройдите наш тест на признаки панкреатита и узнайте какова его вероятность в Вашем случае.
Эхопризнаки рака
Объемные изменения в поджелудочной железе могут быть любой характеристики – полностью черными, темными, слабо отличимыми от нормальной ткани, светлыми или разнородными, могут быть разных размеров – от нескольких мм до нескольких см, выбухая при этом через контур органа. К объемным образованиям относятся аденомы, гемангиомы, липомы, псевдокисты, лимфомы, гематомы, рак и другие.

На данном изображении визуализируется раковая опухоль поджелудочной железы (подписана как “tumour”) позади и в стороне от селезёнки (“spleen”) – ориентир
В течение последних десятков лет в нашей стране отмечено увеличение заболеваемости раком поджелудочной железы почти в четыре раза. Наиболее частыми симптомами рака являются пожелтение кожных покровов и слизистых, боли в верхнем отделе живота и беспричинное похудание. В 70 % случаев опухоль (рак) располагается в головке поджелудочной железы.
О раке поджелудочной железы могут говорить следующие эхо признаки:
- очаговое образование в одном из отделов железы, чаще гипоэхогенное или смешанной эхогенности, с темным ободком по периферии,
- образование обычно хорошо определяются, имеет четкий контур,
- деформируется внешний контур самой железы,
- расширение Вирсунгова протока и холедоха,
- увеличение расположенных рядом лимфоузлов,
- метастазы в печени обнаруживаются в 30% случаев.
Для чего нужна пункция и как она проводится
Для чего же нужна пункция поджелудочной железы? Если у пациента впервые обнаружено какое-либо неясное тканевое образование в железе, то для постановки точного диагноза необходимо выполнить его пункцию тонкой иглой под контролем ультразвука. Кроме того, пункцию могут проводить в лечебных целях для эвакуации псевдокист, абсцессов или жидкости вокруг железы.
Противопоказаниями к пункции являются некоторые заболевания крови, сопровождающиеся сниженными количеством тромбоцитов, замедлением времени свертывания крови. С осторожностью пункцию также делают больным в тяжелом состоянии.
Перед пункцией пациенту обрабатывают кожу спиртом и йодом в месте будущего прокола. Как правило, для пункции делают местную анестезию. Затем прокалывают кожу специальной проводниковой иглой, через которую потом вводят другую тонкую иглу, наблюдая за ее направлением с помощью УЗ-сканера. Когда кончик иглы достигнет очага поражения, с помощью шприца врач отсасывает небольшое количество ткани, вытаскивает иглу и наносит материал на специальное стекло или в пробирку. Подготовленные таким образом результаты пункции передаются в лабораторию для дальнейшего изучения.
Зачастую только пункции и анализа тканей можно говорить о точной постановке диагноза.

Пункция поджелудочной железы под контролем УЗИ
Эндоскопическое ультразвуковое исследование поджелудочной железы
При обычном ультразвуковом исследовании не всегда можно получить нужные результаты. Так как через переднюю брюшную стенку не всегда удается хорошо рассмотреть небольшие изменения в структуре поджелудочной железы из-за ее глубокого расположения. Новая современная методика эндоскопическое (или эндо) УЗИ помогает приблизиться к органу для более точного и достоверного исследования. Эндоскопическое (или эндо) УЗИ позволяет выявить объемные образования поджелудочной железы и ее протоков на ранних стадиях, а также выявить глубину их прорастания в окружающие органы, поражение сосудов, ближайших лимфоузлов.

Врач готовится к проведению эгдосонографии поджелудочной железы
Эндоскопическое (эндо) УЗИ включает в себя введение специальной длинной трубки с видеокамерой и маленьким ультразвуковым датчиком на конце через нос или рот в желудок и двенадцатиперстную кишку. Эндоскопическое (эндо) УЗИ проводится под контролем опытного врача. Подготовиться к такому исследованию пациенту нужно также как к УЗИ через живот. Его выполняют строго натощак с предварительной медикаментозной подготовкой пациента для снижения его волнения перед процедурой.
Снимки (галерея с ультразвуковыми изображениями)
Источник
