Как набрать вес после удаления поджелудочной железы
Не секрет, что болезни нас не красят, мало того, что они доставляют нам своеобразные мучения, неудобства, так еще и масса последствий может быть связана со многими из них, например потеря в весе, и у многих возникает вопрос: как набрать вес при панкреатите?
Так и панкреатит поджелудочной железы имеет ряд негативных сопутствующих моментов. У одних больных болезнь проходит более-менее бесследно, если они вовремя спохватились и прошли курс лечения, а вот другие могут даже потерять вес при этом распространенном заболевании.

Поначалу многие могут даже обрадоваться этому факту, особенно, кто длительное время страдал ожирением, для них похудение может показаться удачей.
Особенно это относится к женщинам. Но когда вес теряется усиленно, быстро, снижение килограммов продвигается в скором темпе, человек начинает таять на глазах, испытывая при этом слабость, упадок сил, тут уже не до радостей, тут уже караул – надо экстренно что-то делать, менять и желательно задуматься над рядом вопросов: почему худеют люди при этой болячке, как поправиться, прийти в норму, восстановить былую массу?
Об этом и прочем полезном касательно панкреатита пойдет ниже речь. Мы подскажем, как пройти восстановление и начать набирать утраченные килограммы и, в итоге, поправиться при панкреатите до нормального состояния.
Поджелудочная железа — главное
Располагается самая большая железа (поджелудочная) в глубинных слоях брюшины, ниже и левее желудка, граничит с селезенкой, двенадцатиперстной кишкой и желчным пузырем, с двумя последними органами напрямую связана ее работа. Состоит орган из трех отделов – головка, тело и хвост.

Кстати, панкреатит может поражать, как всю полностью железу, так и отдельные ее части, поэтому очаг боли может быть разным. Иногда поджелудочную боль можно спутать с желудочной и даже сердечной. Две основные функции возложены на железу, первая из них – выработка гормонов, того же, к примеру инсулина.
Все знают, что он играет определенную роль в поддержании уровня сахара в крови, недостаток его может привести к такому заболеванию, как сахарный диабет. И вторая функция, не менее важная – продуцирование панкреатического сока, содержащего ряд ферментов, жизненно необходимых для участия в процессе переваривания пищи на более элементарный порядок.
Каждый из ферментов сока отвечает за расщепление того или иного компонента пищи (белков, жиров и углеводов).С каждым приемом пищи подается сигнал органу и начинается процесс синтеза сока (кстати, при разном составе пищи получается разной концентрации и состава сам сок).
За сутки поджелудочная примерно вырабатывает до 2.5 литров сока. Находясь в железе, он неактивен. А вот стекая по протокам в двенадцатиперстную кишку (где именно и протекает процесс переваривания пищи), он, соединившись с желчью, принимает активную форму, готовую для работы.
Панкреатит и его симптомы
Неверно, все в курсе, что панкреатит – это воспаление поджелудочной железы. Именно железа источник этой болезни, очаг распространения дискомфорта, проявляется обострением и следующими неприятными симптомами:
- боли разной степени переносимости, цикличности, опоясывающего характера, чаще в районе ребер и ниже, которые могут отдавать даже в спину, сердце (при некоторых позах человеку легчает);
- в ходе пальпации чувствуется напряжение передней части живота;
- метеоризм, вздутие живота, дискомфорт, в ряде случаев диарея;
- сухость во рту, белый налет на слизистой, изменение цвета кожных покровов на желтоватый и бледный окрас;
- сонливость, вялость, утомляемость, увеличенное потоотделение;
- при острых проявлениях болезни — повышение температуры тела, рвота и пр.
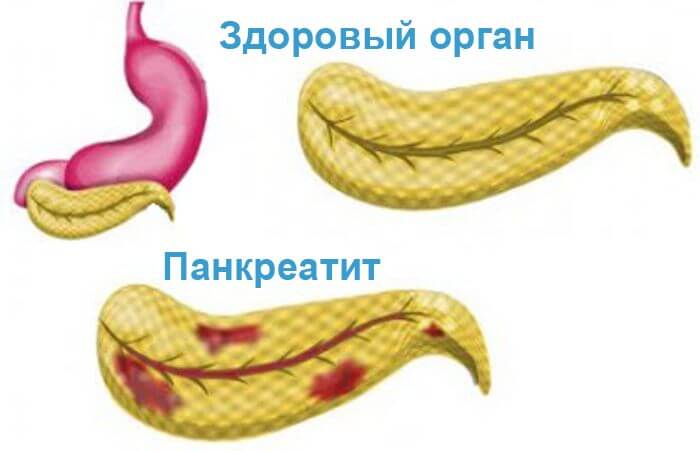
Обычно эти и другие симптомы панкреатита проявляются, спустя полчаса после приема пищи нездорового характера – жирной, острой, копченой, жареной, употреблении солений и маринадов, алкоголя. Вообще, неправильный образ жизни на протяжении ряда лет и приводит к заболеванию: пища плохого состава, нерегулярный прием еды, лекарства в больших дозах, малоподвижность, заболевания других органов ЖКТ.
Панкреатит бывает в разных формах, может нести за собой ряд серьезных последствий. Одно из них — похудение больного. Потеря веса при панкреатите – это нередкий случай, как может показаться на первый взгляд, особенно при хронической его форме. А вот почему это происходит и как с этим бороться, как набрать вес, читайте следующий подраздел.
Как бороться с похудением при панкреатите
Мальдигестия и мальабсорбция – два медицинских термина, применимых к похудению человека при больной железе. Первый из них указывает на то, что в организме нарушен процесс переваривания пищи, а второй – на нарушение всасывания полезных веществ организмом.
Больная железа может сократить синтез необходимого количества ферментов, участвующих в переваривании пищи, отсюда происходит реакция со стороны кишечника (он не может толком переваривать пищу, выдавая частую диарею), а, если этот процесс постоянный, тогда и вовсе тонкий кишечник даст сбой. А далее по цепочке организм в общем не получит в достаточном количестве и качестве расщепленных жиров, белков и углеводов, а следовательно, запустится процесс болезненного похудения.
Можно ли тормознуть этот процесс, направить вспять? Врачи утверждают, что можно и делают все возможное, чтобы человек мог вернуть сброшенные килограммы. Для начала надо добиться сохранения устойчивого процесса ремиссии заболевания и только потом больному назначается лечение.
Медикаментозное лечение
Оно направлено на восстановление секреторной деятельности органа (путем назначения необходимой дозы панкреатина) и восполнение утраченных ферментов за время болезни путем искусственного введения их в организм человека. Назначение двухоболочечных препаратов будет способствовать налаживанию процесса пищеварения, очень схожее с естественным.
Врач обычно направляет больного на комплексное обследование, которое позволит выявить и подлечить еще сопутствующие заболевания других органов пищеварения, т. к. они тоже могут способствовать снижению веса. Наравне с этим разрабатывается специальная корректирующая диета, помогающая восстановить работу железы и способствующая набору веса.
Врач информирует пациента об основах грамотного употребления пищи, правила эти просты и сводятся к следующему:
- Тщательно пережевывать пищу (слюна способствует начальному перевариванию пищи).
- Исключение приема жидкостей во время приема пищи.
- Дробное питание, небольшими порциями, с регулярными промежутками.
- Блюда должны быть теплыми, исключено употребление горячей и холодной еды.
- Меню должно быть составлено исходя из разрешенных продуктов, не экспериментировать запрещенными блюдами, раздражающих железу и обостряющих положение.
Это основные правила, выполняя которые, каждый сможет постепенно восстановить утраченный вес. Конечно, это произойдет не так быстро, главное не отходить от правил. Врачи могут порекомендовать пациенту на какое-то время перейти на детское питание, которое предназначено для грудничков и деток чуть постарше, оно сбалансировано, содержит нужные микроэлементы, витамины, нежное по составу (взрослому разве что норму можно увеличить).
Кто-то может обратиться за помощью, консультацией к грамотному врачу-диетологу, который разработает персональное меню, подскажет на какие рецепты обратить внимание, посоветует даже что-то из народных рецептов, медицины.
Больному панкреатитом следует постоянно контролировать свой вес, стараться при первых признаках его снижения идти к врачу и бить тревогу. Не стоит опускать руки и выезжать за счет авось. Наше спасение в наших руках (конечно же, и руках медиков)!
Источник
Панкреатитом называется воспаление поджелудочной железы. В большинстве случаев причина заболевания – злоупотребление алкогольными напитками и жирной пищей. Среди прочих факторов риска – желчнокаменная болезнь, приём избранных лекарственных препаратов, генетическая предрасположенность, травмы брюшной полости и иные.
Поджелудочная железа вырабатывает ферменты, способствующие перевариванию и усвоению пищи, поступая в двенадцатиперстную кишку. При воспалении количество ферментов увеличивается, а отток замедляется, приводя к нарушениям процесса пищеварения. Частицы пищевой кашицы оседают на стенках кишечника, раздражая, вызывают диарею. В результате, организм теряет необходимые белки, жиры и углеводы. Восполнение потерь идёт первоначально за счет сжигания подкожной жировой прослойки и гликогена, расположенного в мышечных тканях, потом начинается стремительное снижение веса.
Читайте также дополнительные материалы, это важно знать.
Возможно ли остановить потерю веса
Потеря веса при панкреатите – серьёзное осложнение. С ним можно справиться, строго следуя рекомендациям медиков. Необходимо пройти комплексное медицинское обследование и выявить болезни, усугубляющие течение панкреатита. Сюда относятся гастрит, холецистит, сахарный диабет и прочие заболевания. Не избавившись от болезней, набрать вес будет трудно.
С целью восполнения недостатка ферментов поджелудочной железы гастроэнтерологи назначают лекарственные препараты, содержащие панкреатин: Мезим, Креон, Панзинорм, Биозим и прочие. Принимают во время еды, запивая щелочной минеральной водой без газа.
Чтобы остановить похудение, необходимо тщательно пересмотреть рацион питания.
Каким должно быть питание при панкреатите
Жесткая диета становится непременным атрибутом пациентов с диагнозом панкреатит. От точности выполнения рекомендаций зависит выздоровление и восстановление нормальной массы тела. Отклонения от диеты грозят обострением болезни.
Основные принципы
Рекомендации по питанию при воспалении поджелудочной железы сводятся к положениям:
- Пищу принимают шесть раз в день небольшими порциями;
- Продукты, овощи и фрукты, отваривают либо запекают;
- Нельзя употреблять слишком горячую и слишком холодную пищу. Оптимальная температура – 37 градусов;
- Пищу необходимо тщательно пережевывать для пропитывания слюной. В составе слюны содержится амилаза – белок, помогающий расщеплять углеводы;
- Во время еды нельзя употреблять воду и напитки. Исключение – минералка, чтобы запить таблетки;
- За полчаса – час до еды полезно выпить стакан минеральной воды без газа. Наилучшими при панкреатите считаются Боржоми, Нарзан, Ессентуки;
- Рекомендуется минимизировать употребление соли, провоцирующей выделение желудочного сока. Соляная кислота, вырабатываемая в желудке, вызывает отёк поджелудочной железы.
Необходимо употреблять рекомендованные гастроэнтерологами и диетологами продукты. При панкреатите питание рекомендуется щадящее для поджелудочной железы и прочих органов желудочно-кишечного тракта. Нельзя употреблять продукты, провоцирующие бродильные и гнилостные процессы в кишечнике. При назначении диеты врачи учитывают стадию болезни у пациента – острая или ремиссия, наличие сопутствующих болезней.
Жесткая диета – путь к выздоровлению
В первые дни острого воспаления показан режим полного отказа от пищи. Разрешается небольшое количество минеральной воды без газа, подогретой до 37 градусов или несладкий тёплый чай. На третий – четвертый день, когда пациент чувствует себя нормально, понемногу добавляют протёртые супы и пюре. Затем постепенно переходят к остальным продуктам. Поджелудочная железа восстанавливается медленно, диета продлится не менее двух месяцев.
Что разрешено при панкреатите:
- Нежирное мясо (подойдет телятина, курица, кролик, индейка) в рубленом виде, приготовленное на пару;
- Отварная нежирная рыба – минтай, хек, щука;
- Яйца всмятку или в виде омлета, не более раза в неделю;
- Хлеб белый, слегка зачерствевший, галетное печенье;
- Макаронные изделия без заправок. Можно добавить немного оливкового масла;
- Каши – гречневая, овсяная, манная, рисовая, сваренные на воде;
- Овощи только отварные и протёртые, в виде запеканок, суфле, супов-пюре;
- Кисломолочные продукты – кефир, ряженка, творог с минимальной жирностью;
- Из напитков предпочтительнее кисели и компоты, некрепкий чай;
- Фрукты в печёном виде.
Продукты, запрещённые при панкреатите
При воспалении поджелудочной железы предписывается исключить из рациона продукты, стимулирующие активность органа. Уменьшение выработки ферментов способствует снятию воспаления. К запрещённым продуктам относятся:
- Жареные и сырокопчёные продукты;
- Мясные и рыбные бульоны;
- Жиры животного происхождения;
- Хлебобулочные изделия из ржаной муки, сдоба;
- Алкоголь, сладкие газированные напитки, соки, кофе;
- Овощи в сыром виде;
- Острые специи.
Строго придерживаясь рекомендаций врачей, соблюдая диету и принимая лекарственные препараты, можно добиться уменьшения или полного исчезновения воспаления поджелудочной железы и остановки потери веса.
Задача – набрать вес
С задачей набрать вес при панкреатите сталкиваются пациенты после окончания острого периода заболевания. Масса тела уже не уменьшается, предстоит попытаться вернуть утраченные килограммы.
Необходимо пересмотреть рацион питания. Желательно прибегнуть к помощи опытного диетолога, он рассчитает количество белков, жиров и углеводов, предназначенное к употреблению ежедневно, чтобы набирать вес. На основании подсчетов составляется меню, выбираются подходящие рецепты блюд.
Важно включить в рацион побольше белковых продуктов. Именно белок становится строительным материалом для новых клеток. Лучше употреблять белки животного происхождения – нежирную курятину, говядину, обезжиренный творог, яйца.
Чтобы поправиться при панкреатите, требуется восстановить обмен веществ, нарушенный во время острого периода болезни. Результата достигают, принимая витаминно-минеральные комплексы. Подобный приём настраивает метаболизм пищеварительной системы, пища лучше усваивается. Нелишним будет напоминание, что назначать витаминные препараты должен лечащий врач.
Некоторые диетологи советуют для набора веса употреблять в пищу детское питание – фруктовые, овощные и мясные пюре. В необычных рекомендациях виден смысл, поскольку детские консервы содержат необходимые вещества, способствующие росту и правильному развитию. Расфасованные в маленькие баночки пюре идеально подходят для дробного питания.
Протеиновые коктейли и аминокислоты
Чтобы масса тела увеличивалась, пьют протеиновые коктейли. Протеин относится к легкоусвояемым белкам, употребляется спортсменами для быстрого набора мышечной массы. При хроническом панкреатите принимают протеиновые напитки в стадии ремиссии, под наблюдением врача. Перед началом приёма протеиновых коктейлей нужно убедиться в отсутствии противопоказаний. Сюда относятся отклонения в работе печени и почек, непереносимость белков, в частности, протеина.
Можно покупать готовые напитки либо готовить коктейли в домашних условиях. В рецепте спользуют обезжиренное молоко, творог, мороженое, фрукты – клубнику, малину, бананы. Продукты взбивают в блендере, пьют утром или на ночь медленно, маленькими глотками.
Для полного восстановления организма после болезни рекомендуется использовать биологические добавки и продукты с повышенным содержанием аминокислот, способствующих восстановлению пищеварительной системы и постепенному увеличению массы тела. Помните, добавки с аминокислотами назначаются лечащим врачом после детального анализа состояния пациента. Природным источником аминокислот являются куриные яйца, употреблять лучше в вареном виде.
Набрать вес при заболевании поджелудочной железы и не нанести вред организму возможно, если питаться правильно, не переедать. Рассчитывать на быстрый результат не нужно. Терпение, упорство и ежедневный труд обеспечат победу над болезнью и вернут организму утраченные килограммы.
Источник

Диета после операции на поджелудочной железе — единственный способ восстановления нормальной работы пищеварительного тракта. После такого метода лечения полноценная работа органов пищеварения нарушена, поэтому для снижения нагрузки на них необходимо неукоснительное соблюдение строгой диеты. Ограничения в рационе после операции позволяют избежать осложнений, обострений или рецидивов болезни.
Длительность соблюдения зависит от объема проведенного хирургического вмешательства. Обычно реабилитационный период занимает длительное время — от 6 до 12 месяцев, но иногда продолжается еще определенный промежуток времени.
Особенности диеты после операции
При назначении диеты после удаления поджелудочной железы учитываются:
- степень произведенного радикального лечения,
- тяжесть состояния больного,
- скорость его восстановления.
Особенности питания после операции различны в каждом периоде: диета в первые дни и недели существенно отличается от той, что назначается при выписке из стационара.
Полный голод
В первые три дня после удаления поджелудочной железы или частичной резекции назначается полный голод. В это время пациент находится в палате интенсивной терапии, где проводятся не только активные реанимационные мероприятия, но был исключен всякий контакт с видом и запахом пищи. Даже при отсутствии еды может возникнуть рефлекторная выработка ферментов, что приведет к обострению и появлению боли.
Парентеральное питание
После того как больной переведен в общую палату хирургического стационара, назначается парентеральное питание: внутривенно вводятся специальные белковые и углеводные смеси, а также жиросодержащие препараты, которые поддерживают орган, восстанавливают его после стресса и одновременно не создают функциональной нагрузки. Это связано с тем, что в состав этих смесей все необходимые белки входят в виде готовых аминокислот, и железе не приходится вырабатывать протеазы для расщепления белков, как это происходит при переваривании пищи. Аналогично отсутствует функциональная нагрузка при вливании низкомолекулярных углеводов и препаратов, содержащих липиды.
Секреция панкреатического сока и ферментов, расщепляющих жиры и углеводы, сведена к минимуму, поджелудочная железа сохраняет относительный покой. Это время ее восстановления после операции.
Благодаря такому ведению больного в первые дни поджелудочная железа защищена от самопереваривания: выработка ферментов сведена к минимуму, поступающие внутривенно готовые питательные компоненты усваиваются практически полностью, поддерживается гомеостаз и все важные показатели жизнедеятельности.
Все препараты, которые используются в первые дни после хирургического вмешательства, назначаются врачом. Индивидуально рассчитываются объем и количество всех составляющих, их пищевая ценность, объем вводимых растворов. Учитывается количество потерянной жидкости, масса тела больного, тяжесть состояния после операции.
Питательные смеси требуются из расчета 30–60 ккал на 1 кг веса пациента. В обязательном порядке добавляется инсулин: поджелудочная железа контролирует углеводный обмен в организме, так как разрушению подвергались все ткани органа, включая островки Лангерганса, вырабатывающие инсулин. После операции происходит резкое нарушение всех функций:
- экскреторной (выработка пищеварительных ферментов),
- инкреторной (производство инсулина, расщепляющего углеводы) – во многих случаях развивается сахарный диабет.
Специальные питательные смеси содержат:
- белки,
- углеводы,
- жиры.
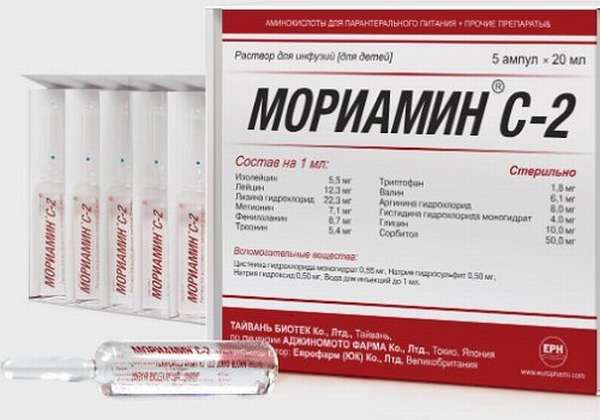
Белковые препараты необходимы поврежденному органу для клеточного восстановления тканей: они участвуют в строительстве мембран и других важных составляющих клеток. А также они имеют высокую энергетическую ценность. Каждая из них имеет хороший отзыв специалистов. Чаще всего применяются:
- Аминозол,
- Изовак,
- Амиген,
- Аминон,
- Полиамин,
- Гидролизин-2,
- Мориамин.
Жировые эмульсии:
- Липозин,
- Липофундин С,
- Интралипид.
Углеводы:
- глюкоза — от 5 до 50% концентрации растворов,
- фруктоза 5 и 20% — она предпочтительнее, поскольку меньше воздействует раздражающе на интиму (внутреннюю стенку) вен при парентеральном (внутривенном) введении.
Спирты добавляются как дополнительный энергетический субстрат, используются вместе с жировыми эмульсиями:
- Сорбитол,
- Ксилитол.
Они создают дополнительную осмолярность (густоту крови) и не требуют дополнительного введения инсулина.
Питание на 3 сутки после хирургического вмешательства
На 3 сутки после оперативного лечения разрешается щадящее питание. В первые 10–14 дней ограничения в еде очень жесткие. Калорийность ограничена. Разрешены:
- сухарики,
- протертые супы,
- каши (гречневая и рисовая), приготовленные на молоке, разбавленном с водой,
- паровой омлет из половины белка,
- с 6 дня — несвежий пшеничный хлеб,
- сливочное масло (15 г в день).

Пить можно:
- щелочную минеральную воду без газа (Славяновская, Боржоми, Нарзан, Ессентуки № 4, Поляна Квасова),
- отвар шиповника,
- кисель,
- несладкий некрепкий чай,
- компот из сухофруктов.
Разрешенная еда через 5–7 дней после операции
Через неделю добавляются, кроме уже разрешенного яичного, белки в виде нежирной рыбы и мяса в ограниченном количестве.
Всю первую неделю еда готовится исключительно на пару. Со второй — разрешено продукты отваривать.
Сразу после операции, как только разрешено больному есть самому, преимущество остается за белковой пищей:
- для переваривания жиров требуется большое количество ферментов, что является большой нагрузкой на поджелудочную железу,
- углеводы вызывают повышенный процесс брожения, что негативно сказывается на состоянии всех органов пищеварительного тракта (газы, скапливающиеся в кишечнике, давят на желудок и поджелудочную железу, вызывая боли, ощущение распирания, тяжести).
Принципы питания после панкреатэктомии
Панкреатэктомия — это операция по удалению поджелудочной железы. Она может быть:
- тотальной,
- дистальной — удаляется тело и хвост, остается головка поджелудочной железы.
Причины радикального лечения различны:
- рак тела или головки,
- панкреонекроз,
- камень,
- киста больших размеров.
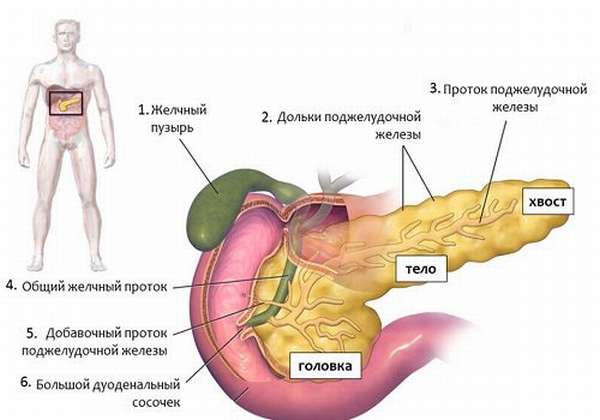
Онкология и некроз тканей поджелудочной железы являются самыми опасными состояниями, не оставляющими выбора в методах терапии. Лечением опухолей любой этиологии, даже если первоначальным очагом стал другой орган, а в поджелудочной железе возникли метастазы, занимается онколог. Врач этой специальности определяет нужный объем операции в каждом конкретном случае. В дальнейшем, в зависимости от оставшейся части органа, он объясняет, что категорически нельзя кушать, и определяет временные промежутки запрета.
Лечебное питание после полного удаления поджелудочной железы или ее части базируется на соблюдении следующих принципов:
- кратность приема пищи,
- количество употребляемой еды,
- восполнение необходимого объема жидкости,
- строгая необходимость придерживаться списка разрешенных и допустимых продуктов, исключая запрещенные.
Как часто питаться?
После операции кратность питания составляет 6–8 раз в день. Сокращение частоты требует увеличения объема. Это приведет к нарушению переваривания из-за недостатка как собственных ферментов, так и дополнительно принимаемых энзимных препаратов.
Нужно учитывать, что частый прием еды требует еще и тщательного пережевывания пищи — одно из условий ее хорошего усвоения. В слюне содержится амилаза — фермент, расщепляющий углеводы. Поэтому переваривание пищи начинается еще в ротовой полости.
Объём и калораж одного приёма пищи
Диетическое питание после операции представляет собой научно обоснованную программу, которая для пациента становится образом жизни. Разработана она основоположником диетологии, гастроэнтерологом М.И. Певзнером и используется при всех заболеваниях и сегодня.
В первые 5–7 дней после панкреатэктомии примерный суточный калораж — 1 000 ккал. Количество приемов пищи 6–8 раз. Исходя из этого, по специальной таблице рассчитывается допустимая энергоемкость каждого из них. Рекомендуется жидкая и полужидкая низкокалорийная пища в пределах стола № 0 по Певзнеру.
В последующие 5–7 дней питание соответствует столу № 1а, когда допускаются только блюда, приготовленные на пару. Еда притом должна быть протертой до консистенции пюре. Калорийность повышается до 1 500–1 800 ккал в день, разделенная на 5–6 раз в течение дня.
При дальнейшем расширении диеты и переходе на стол № 5П суточный калораж достигает 1 800—1 900 ккал, количество приемов пищи — по-прежнему 5–6 раз в день. Порции не должны превышать 250–300 граммов.
Сколько жидкости и как часто надо пить?
Употребление жидкости нужно для восполнения утраченного объема в процессе проведения операции, а также:
- для удаления из организма токсинов, которые образуются в результате гибели тканей,
- поддержания нормальной осмолярности (вязкости крови),
- предупреждения тромбообразования, которое является частым осложнением после оперативного лечения.
В первую неделю после хирургического вмешательства объем необходимой жидкости составляет 2,5 л. Через 2 недели ее количество уменьшается до 2 л в сутки, в дальнейшем ограничивается до 1,5 л. Это зависит от многих факторов:
- тяжести состояния,
- комплекции пациента,
- сопутствующих заболеваний (патология сердечно-сосудистой системы, почек).
Объем необходимой жидкости рассчитывается и контролируется врачом. Измеряется артериальное давление, исследуется выделительная функция почек.
Пить разрешается небольшими дозами по несколько глотков, но часто. Употребляемая жидкость должна быть комфортно теплой и без газов. Запрещены кислые, сладкие напитки, крепкий кофе, чай, какао, шоколад, наваристые жирные бульоны.
Примерное меню на неделю
Меню на неделю составляется индивидуально, а рацион рассчитывается каждому пациенту в зависимости от срока после операции и объема произведенного хирургического вмешательства, жизненно важных показателей. Каждое блюдо и рецепт его приготовления не должны содержать запрещенных продуктов даже в небольших количествах.
Примерный образец, по которому можно составить недельное меню:
- 1 завтрак — паровой омлет из белка яйца, гречневая каша, кофе из цикория,
- 2 завтрак — десерт из обезжиренного творога с йогуртом,
- обед — суп-пюре из тыквы, рыбный рулет, кисель,
- полдник — желе из фруктов, галетное печенье,
- ужин — салат из отварной свёклы, тефтели из курицы, отвар шиповника,
- перекус перед сном — кефир.
Диета после операции последующие 1,5–2 месяца
После выписки из стационара, через 1,5–2 месяца, питание расширяется. В него вносятся индивидуальные поправки с учетом сопутствующей патологии и переносимости различных продуктов. В этот период диета соответствует столу № 5 по Певзнеру. Она по-прежнему должна быть:
- дробной: 5–6 приемов пищи,
- небольшими порциями — не более 300 г на один прием,
- невысокой калорийности — не превышать 1 900 ккал/сут.
В нее постепенно вводятся новые продукты:
- мясо или рыба, но нежирные и в ограниченных количествах,
- йогурт и творог низкой калорийности.
Запрещено употребление жирного, жареного, острого, соленого. Исключаются специи, соусы, алкоголь, овощи и фрукты в свежем виде.

Разрешается прием углеводов в виде желе или мусса из перетертых фруктов или ягод. В случае развившегося нарушения толерантности к глюкозе или сахарного диабета легкоусвояемые углеводы исключаются, а сложные равномерно распределяются между всеми приемами еды в течение дня.
Как грамотно набрать вес истощенному организму?
В послеоперационный период происходит резкая потеря массы тела. Это связано с развивающимися нарушениями в деятельности органов пищеварения. К их числу относится мальабсорбция — утрата организмом способности усваивания полезных веществ, поступающих с пищей.
Чтобы прервать негативный процесс, назначается прием ферментных препаратов, а также лекарственных средств, способствующих восстановлению секреторной функции пораженного органа. Помимо этого, необходимо формирование правильных, с медицинской точки зрения, пищевых привычек.
Учитывая, что набор веса зависит от того, насколько хорошо усваиваются питательные вещества, необходимо:
- употреблять легкоусвояемые продукты,
- включать в рацион белковые продукты, по совету врача — протеиновые напитки,
- строго контролировать однократную порцию еды, используя электронные весы — это необходимо для того, чтобы выделяемых организмом и поступающих с лекарственными препаратами ферментов хватало на переваривание всей поступающей пищи,
- использовать готовое порционное питание, выпускаемое для малышей — оно содержит необходимое количество всех пищевых компонентов в нужной пропорции, а также витаминные и минеральные комплексы и хорошо усваивается,
- категорически отказаться от запрещенных продуктов, которые могут снизить вес: жирная еда приводит к появлению поноса, острая пища вызывает повышенную выработку желудочного и панкреатического сока и повышению обмена веществ, что приводит к еще большей потере веса.
Во всех случаях изменения в рационе необходимо посоветоваться с врачом, чтобы не нарушить равновесие в организме и не обострить болезнь. Но при соблюдении всех рекомендаций возможно восстановление функций пищеварения в кратчайшие сроки.
Список литературы
- Попова Т. С., Тамазашвили Т. Ш., Шесшопалов А. Е. Парентеральное и энтеральное питание в хирургии. М.: М-сити, 1996 г.
- Хорошилов И. Е. Пациенты до и после хирургического вмешательства: голодание или адекватное питание? Вестник хирургии. 2002 г. Т. 161, № 6 стр. 13–15.
- Минздравсоцразвития России от 12.03.03 «Методология применения парентерального и энтерального питания в комплексном лечении стационарных больных» Методическое письмо. М.
- Певзнер М.И. Основы диетики и диетотерапии. М.1992 г.
- Руководство по парентеральному и энтеральному питанию под редакцией И. Е. Хорошилова. СПб. Нормед-Издат. 2000 г.
- Луфт В.М., Костюченко А.Л., Лейдерман И.Н. Руководство по клиническому питанию больных в интенсивной медицине. СПб. Екатеринбург Фрам Инфо 2003 г.
Источник
