Инсулярный аппарат в поджелудочной железе
При сахарном диабете, при любом его течении, основную роль в формировании тяжести состояния, достижения и успехов в лечении играет состояние инсулярного аппарата. То есть остаточные возможности поджелудочной железы в отношении синтезирования ряда гормонов, в частности гормона инсулина.

Гормон инсулин отвечает за взаимодействие глюкозы в крови с клетками и тканями организма. Инсулин, при взаимодействии с глюкозой, создает сложные соединения и вещества, которые способны проникать клетки и обеспечивать последние энергией – углеводами.
При развитии диабета первого типа, в течение кроткого времени (сутки – 30-60 дней) поджелудочная железа прекращает вырабатывать инсулин полностью. При этом организм не может существовать самостоятельно и без внешней помощи, в виде введения инсулина инъекционно, скоро погибает от отравления неусвоенной глюкозой.
Более важную роль играет сохранения максимального функционала поджелудочной железы при развитии сахарного диабета 2 типа, как заболевания и как предболезненного нарушения усваивания углеводов, глюкозы в частности.
При таком нарушении усваивание полностью зависит от уровня вырабатываемого инсулина. От качественного его взаимодействия с глюкозой, своевременного реагирования инсулярного аппарата на поступления доз глюкозы в кровь их кишечника.
Тем более, что в методике лечения сахарного диабета без применения инсулинового «иглоукалывания» предусмотрен, как один из основных – стимулирующий фактор, стимуляция вырабатывания железой инсулина, качественного и в достатке.
Так же нужно учитывать тот факт, что в такой ситуации может быть избыток инсулина в крови (или, по крайней мере – его достаток), а глюкоза не усваивается в должной мере и уровень ее в крови растет.
Поэтому проводят восстановительную и стимулирующую терапию, которая ориентировочно выглядит так:
– лечебное питание и соблюдение принципов диеты при диабете;
– лечебно-восстановительная гимнастика;
– применение стимулирующих травяных отваров, применение желчегонных отваров и препаратов для восстановления работы печени.
Критерием оценки и показателем успеха при такой методике лечения является отсутствие наращивания доз препаратов для нормализации глюкозы в крови.

Для сохранения здоровья, при нарушениях жизнедеятельности внутренних органов и кровообращения, важно иметь дома тепло и уют. Любая простуда у диабетика может вызвать серьезные осложнения.
Для сохранения тепла в доме или квартире достаточно установить качественные окна kbe Москва, которые предложены в самых разных конструкционных исполнениях, на любой вкус и для любого бюджета покупателя.
Окна
KBE на рынке более десяти лет. Продукция зарекомендовала себя, как изделия повышенного спроса и хорошего качества. Материал, из которого изготовлены окна безопасен, экологически чист и практичен в работе.
После установки многослойных окон у помещения практически нет потери тепла. Теперь в межсезонье, для обогрева помещения, достаточно использовать простой маслянный обогреватель на самом минимальном уровне его включения.
В таком режиме работы раход электроэнергии минимален, но зато каждый потребитель может сам решать – прогревать ему свое жилище самостоятельно и быть в тепле, или ждать милости от коммунальщиков в холодном помещении.
Источник
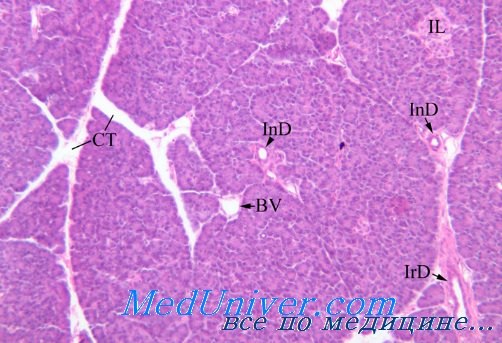
Морфология сахарного диабета. Патологическая анатомия сахарного мочеизнуренияНаиболее частой причиной возникновения сахарного диабета является наследственная неполноценность инсулярного аппарата, а также инфекции (особенно вирусные) и различные стрессорные воздействия. Обязательным фактором в патогенезе этого заболевания является абсолютный или относительный дефицит в организме инсулина, вызывающий нарушение углеводного и других видов обмена. При сахарном диабете главным образом поражается островковый аппарат поджелудочной железы. На вскрытии умерших от диабетической комы при макроскопическом исследовании обычно обнаруживается небольших размеров поджелудочная железа сравнительно плотной консистенции, имеющая на разрезе неравномерное мелкодольчатое строение с признаками отложения жира. При микроскопическом исследовании поджелудочной железы нередко наблюдается атрофия клеток железистых ацинусов, избыточное развитие межуточной соединительной ткани, гиалиноз и склеротические изменения стенок кровеносных сосудов. Количество островков Лангерганса и их размеры значительно уменьшены, они овальной или неправильной формы и окружены нежной соединительнотканной капсулой. Клетки островкового аппарата в различной степени дистрофически изменены, иногда атрофичны, а в соединительнотканных прослойках отмечается гиалиноз. При некоторых клинических формах сахарного диабета наряду с дистрофическим и атрофическим процессами иногда могут наблюдаться явления регенерации островковой паренхимы. В настоящее время установлено, что островки Лангерганса человека состоят из трех видов эпителиальных клеток (альфа-, бета- и дельта-клетки). Следует отметить, что дельта-клетки островкового аппарата поджелудочной железы не содержат в своей цитоплазме специфической грануляции и, по-видимому, являются камбиальными элементами, не продуцирующими физиологически активных начал.
Успех в области изучения как количественного, так и качественного состава клеток островков Лангерганса был в значительной степени достигнут благодаря разработанным в последние годы методам гистологической и гистохимической окраски основных клеточных структур. В настоящее время в литературе описано сравнительно много различных методов окраски, используемых для дифференцировки клеток островкового аппарата поджелудочной железы. Маркировка островковых клеток основана на окрашиваемости в различные цвета их специфической протоплазматической зернистости. С целью дифференцировки альфа- и бета-клеток в настоящее время применяется хромовоквасцовый гематоксилин с флоксипом (по Гомори), модифицированный метод окраски специфической протоплазматической грануляции по способу азан, железный гематоксилин (по Гайденгайну), а также трихромовый метод Массона. Неплохие результаты дает метод импрегнации азотнокислым серебром клеточных элементов островкового аппарата по Грос — Шульцу, а также по Рожеру. Сравнительно недавно Н. Maske предложил еще один метод, при помощи которого специфическая цитоплазматическая зернистость окрашивается альдегид-фуксипом и железотриоксигематеином; последним реактивом красятся также и ядра островковых клеток. Есть косвенные указания (Р. Уильям), что с помощью флюоресцентной микроскопии можно также дифференцировать островковые клетки поджелудочной железы. Используя указанные методы исследования, было уточнено, что островковые альфа-клетки, продуцирующие в норме глюкагон, или так называемый гипергликемизирующий фактор, обычно крупные, имеют неправильную форму, немногочисленны, содержат в цитоплазме при окраске по Гомори красного цвета зернистость, неаргирофильны и локализуются в периферических частях островка. Бета-клетки мелкие, преимущественно овальной формы, вырабатывают инсулин, хорошо импрегнируются солями серебра, их значительно больше, чем альфа-клеток; цитоплазма этих клеток нежно зернистая, синеватого оттенка и занимают они центральное положение в островках. С тех пор, как стало известно, что основные, активно функционирующие клеточные элементы островкового аппарата продуцируют различные гормоны (альфа-клетки — глюкагон, а бета-клетки — инсулин) и по своему воздействию на концентрацию сахара в крови являются антагонистами, наряду с цитологическими исследованиями островковых клеток начали шороко использовать метод подсчета соотношения количества клеточных форм. В нормальных условиях у человека и позвоночных животных в островках Лангерганса количество альфа-клеток по отношению к бета-клеткам обычно составляет 25%, то есть отношение, равное 1 : 4. Однако указанное соотношение в норме значительно варьирует в зависимости от функционального состояния этих клеток. Количественное преобладание того или иного типа клеток свидетельствует о повышении функциональной активности соответствующего вида островковых элементов. Хотя некоторые авторы считают соотношение альфа- и бета-клеток в островках при сахарном диабете но постоянным и не специфичным, большинство исследователей все же полагают, что метод подсчета количественного соотношения клеточных элементов в островках вполне приемлем для микроскопической диагностики. При выраженных формах сахарного диабета количество бета-клеток обычно снижается, в то время как количество альфа-клеток не изменяется, либо несколько увеличивается. При этом в цитоплазме бета-клеток обнаруживаются признаки дегрануляции, явления дистрофии, а подчас и атрофическио изменения. – Также рекомендуем “Поджелудочная железа при тяжелой форме сахарного диабета. Диабетический гломерулосклероз” Оглавление темы “Патология поджелудочной железы и надпочечников”:
|
Источник
Операции на поджелудочной железе предусматривают множество подкатегорий, которые призваны улучшать качество уровня жизни пациентов гастроэнтерологического отделения.
Уникальность представленной железы заключается в том, что он одновременно является органом, который вырабатывает внешний и внутренний секрет. Он отвечает за выработку ферментов, которые гарантируют стабильное пищеварение. Секрет поступает по выводным протокам в кишечник. Также орган является генератором гормонов, которые поступают прямо в кровь. Если вовремя не оказать лечение, то пострадавшая железа быстро выходит из строя, задевая из-за своей дестабилизации соседние ткани.
Особенно опасным является вариант, когда у пострадавшего обнаружили опухоль онкологического характера, будь то доброкачественное или злокачественное образование. Практически всегда подобный сценарий требует вмешательства по удалению проблемного участка.
Медицинские показания
Анатомически поджелудочная железа принадлежит к верхнему отделу брюшной полости, располагаясь позади желудка. Место локализации находится довольно глубоко, что представляет некоторую сложность во время хирургического вмешательства.
Схематически орган можно разделить на три части: тело, хвост, головку. Все из них тесно прилегают к смежным органам. Так, головку огибают двенадцатиперстная кишка, а задняя поверхность прилегает к правой почке с надпочечником. Часть соприкасается с аортой, полыми венами, селезенкой и важным сосудистым путям.
Из-за столь плотной анатомической наполненности люди часто задаются вопросом, делают ли вообще частичное, либо полное иссечение органа. Но если за процедуру ответственен опытный хирург, то он справится даже со столь сложными задачами.
Уникальный орган поражает не только своей обширной функциональностью и расположением. У него довольно необычное строение, которое предусматривает не только соединительную ткань, но и железистый аналог. Дополнительно паренхиматозная составляющая организма имеет обильную сосудистую сеть и протоки.
Медики признают, что указанная железа мало понятна в плане этиологии и патогенеза. Из-за этого ее излечение часто предусматривает длительный комплексный подход. Иногда даже при положительной динамике проявляются негативные последствия.
Среди наиболее распространенных возможных осложнений выделяют:
- кровотечения;
- нагноения;
- рецидивы;
- расплавление окружающей ткани;
- выход агрессивного фермента за допустимые границы.
Из-за этого хирургическая технология применяется только в исключительных случаях, когда понятно, что никакие другие альтернативные способы не помогут справиться со сложившейся ситуацией. Удаление проблемной части брюшной полости, либо частично позволит избавиться от постоянного болевого синдрома, улучшить его самочувствие и даже предотвратить летальный исход.
Среди основных медицинских показаний эксперты отмечают:
- острый воспалительный процесс;
- панкреонекроз;
- перитонит;
- панкреатит некротического формата с нагноением, что является показанием для экстренного проведения иссечения;
- абсцесс;
- травма с последующим кровотечением;
- новообразования;
- киста;
- псевдокиста.
Последняя вариация предусматривает болезненность и нарушения оттока.
В зависимости от первоисточника заболевания будет определяться тип операции. Современная классификация предусматривает следующие разновидности:
- некрэктомия, которую запускает некроз;
- тотальная панкреатэктомия;
- дренирование абсцесса;
- дренирование кисты.
Отдельно рассматриваются решения по надобности иссечения только части органа, что называется резекцией. Когда необходимо удаление головки, то используется один из наиболее популярных видов резекции – панкреатодуодельный. А при обнаруженных поражениях в области хвоста, либо тела не обойтись без дистального формата резекции.
Хирургия для помощи больным острым панкреатитом
После того как у пострадавшего подтверждают течение острого панкреатита, то сначала медики пытаются восстановить былое здоровье без операции. Но когда альтернативные подходы не дают должного результата, то без радикальных мер не обойтись.
Эксперты отмечают, что, несмотря на серьезность недуга, строгих критериев для показания к процедуре при панкреатите острого типа не существует.
Основными указателями о надобности привлекать хирургию числятся:
- инфицированный панкреонекроз, который характеризуется гнойным расплавлением тканей;
- неэффективность консервативной терапии сроком более двух дней;
- абсцессы;
- гнойные накопления при перитоните.
Особенную сложность даже для настоящих профессионалов считается некротическое течение болезни, когда нагноение преследует около 70% всех потерпевших.
Без радикальных решений смертность составляет 100%.
Когда у пациента подтверждают инфицированный панкреонекроз, то ему экстренно назначают открытую лапаротомию с очищением от омертвевших клеток и дренированием послеоперационного ложа.
Согласно статистике, около 40% клинических случаев требует в будущем повторную лапаротомию. Точный временной промежуток вряд ли озвучит даже опытный гастроэнтеролог. Причиной для повтора называют надобность до конца избавиться от вредоносных пораженных некрозом тканей.
При особенно сложных сценариях медики даже не ушивают брюшную полость, оставляя ее в открытом состоянии, чтобы при риске кровотечения быстро тампонировать проблемную зону.
Многих стоящих на учете в гастроэнтерологическом отделении больницы интересует факт того, сколько стоит подобная помощь. Но здесь нет определенной цифры, так как учитывает особенность каждой операции вместе с привлеченными лекарствами, анестезией и последующим восстановлением. Врачи предупреждают, что если пациенту сделали операцию, то это еще не конец трат.
Всегда сохраняется риск надобности повторного вмешательства. Цена повысится и из-за надобности проходить довольно длительную реабилитацию. Отдельно на стоимость влияет надобность прибегать к холецистэктомии. Эта мера нужна, если вместе с основным заболеванием у потерпевшего нашли еще желчнокаменную болезнь. Тогда за один заход хирург избавится и от желчного пузыря.
Какая операция показана при абсцессах
Если у человека подтвердили наличие абсцесса, то с отправкой в операционную затягивать нельзя. Особенно тогда, когда абсцесс стал прямым следствием ограниченного некроза после попадания инфекционного возбудителя. Иногда провокатором отклонения становится отдаленный период нагноения псевдокисты.
Обычно люди спрашивают, что можно предпринять в столь серьезной ситуации, кроме операции, но без вскрытия с дренированием жизнь человек вряд ли удастся спасти. В зависимости от территории поражения будет зависеть, какой технологии гастроэнтеролог отдаст предпочтение:
- открытой;
- лапароскопической;
- внутренней.
Первая комбинация базируется на лапаротомии, где фигурирует вскрытие абсцесса с дренированием его полости до тех пор, пока участок полностью не очистится.
Когда принимается вердикт в пользу лапароскопического дренирования, то обязательно привлекается лапароскоп, с помощью которого вскрытие проблемной точки происходит аккуратно. Далее эксперт удаляет нежизнеспособные ткани, устанавливает каналы для функционирования полноценного дренажа.
Сложной в исполнении и одновременно продуктивной методикой является внутреннее дренирование, трудность которого заключается во вскрытии абсцесса посредством вмешательства через заднюю стенку желудка. Для успешного исхода используется лапаротомический или лапароскопический доступ.
Итог представлен в виде выхода вредоносного содержимого через искусственно созданный свищ. Киста со временем облитерируется, а свищевое отверстие затягивается.
Нужна ли операция при псевдокисте
Псевдокиста является последствием острого воспалительного процесса в поджелудочной области. С физиологической точки зрения псевдокистой называют полость, которая не получила сформировавшуюся оболочку, а внутри ее имеется панкреатический сок.
Некоторые ошибочно полагают, будто такой диагноз – это рак, но на деле избавиться от него на порядок проще, нежели при диагностировании онкологии. Касается это даже ситуаций, когда обнаружены внушительные скопления вплоть до 5 сантиметров по диаметру.
Если не помочь больному на данном этапе, то он в скором времени столкнется с многочисленными осложнениями, которые выражаются в:
- сдавливании окружающих тканей или протоков;
- хронических болевых ощущениях;
- нагноении вплоть до образования абсцесса;
- эрозии сосудов с кровотечением из-за воздействия агрессивных пищеварительных ферментов;
- прорыве накоплений в брюшную полость.
Подтверждают подобные печальные сценарии многочисленные отзывы тех, кто уже успел пройти через столь сложное испытание. Им для облегчения состояния назначали:
- чрезкожное наружное дренирование;
- иссечение псевдокисты;
- внутреннее дренирование, что базируется на создании анастомоза кисты с желудком, либо петлей кисты.
Один из вариантов представленных выше выбирается исключительно на основе результатов анализов.
Особенности резекции
Удаление части органа назначается только тогда, когда по-другому спасти здоровье не получается. Обычно это происходит вследствие поражения новообразованием, либо после недавно перенесенной травмы, когда общий прогноз остается стабильно положительным. Очень редко к радикальному иссечению прибегают, если человек стал жертвой хронического панкреатита.
Из-за некоторых анатомических отличительных черт кровоснабжения железы удалить можно только одну из двух частей:
- головку;
- тело с хвостом.
Но первое решение предусматривает обязательное вырезание двенадцатиперстной кишки, так как система имеет единое кровоснабжение.
Для снижения процентного соотношения рисков хирургического вмешательства на поджелудочной железе медики разработали несколько версий резекции. Наиболее востребованной является панкреатодуоденальная вариация, которую еще называют методом Уиппла. Технология опирается на извлечение не только пораженной головки железы вместе с огибающей орган двенадцатиперстной кишки, но и часть желудка, желчного пузыря и соседних лимфатических узлах.
Показано столь обширное вмешательство при раке фатерова сосочка или опухоли, которая расположилась на указанной территории. Но на иссечении дело не заканчивается, ведь хирург обязан соорудить отвод для желчи. Для реконструкции используют оставшиеся ткани железы. Внешне это будет выглядеть, будто специалист заново сформировал испорченные отделы пищеварительного тракта из того, что осталось в брюшной полости.
Программа восстановления предусматривает сразу несколько анастомозов:
- выходной желудочный отдел с тощей кишкой;
- проток культи поджелудочной с кишечной петлей;
- общий желчный проток с кишкой.
Изредка, исходя из сложившейся на момент проведения операции, хирурги отдают предпочтение панкреатогастроанастомозу. Он базируется на выводе панкреатического протока в желудок, а не как обычно – в кишечник.
Дистальная вариация необходима для освобождения от опухоли, которая дислоцируется в теле или хвосте. Считается, что это более тяжелый случай, если речь идет о злокачественных онкологических образованиях. Они практически всегда являются неоперабельными, так как слишком скоро прорастают в кишечную сосудистую систему. Из-за этого к столь радикальному решению хирурги чаще склоняются, если была подтверждена доброкачественность опухоли.
Трудностей добавляет тот факт, что дистальный аналог обязательно охватывает надобность удалить селезенку. Объясняется столь сложная система тем, что методика связана с распространением на послеоперационной стадии сахарного диабета.
Иногда планы приходится менять прямо на месте. При раскрытии брюшной полости доктор может отметить более обширное распространение патологии, что побудит его воспользоваться крайней мерой – тотальной панкреатэктомией. Это означает, что планируется полное иссечение органа ради сохранения здоровья.
Какие операции делают при хроническом панкреатите
Некоторые пациенты полагают, что при сахарном диабете вместе с сопутствующей дестабилизацией деятельности железы из-за хронического панкреатита выручит только операция. Но эксперты предупреждают, что при подобном состоянии поджелудочной можно надеяться только на облегчение состояния, а не на полное выздоравливание без рисков рецидива.
Чтобы помочь потерпевшим от хронической формы столь опасного недуга, медики разработали несколько практик в хирургии:
- дренирование протоков, что необходимо при ярко выраженной проблемной проходимости;
- резекция с дренированием кисты;
- резекция головки, что свойственно механической желтухе, стенозе двенадцатиперстной кишки;
- панкреатэктомия при масштабных поражениях.
Особенного внимания заслуживают камни, которые откладываются в протоках. Они частично, либо полностью блокируют прохождение секрета, что провоцирует острый болевой синдром. При сильных болях и невозможности ослабить их проявления с помощью фармакологических веществ, нет никакого другого выхода, кроме классической операции.
Такая техника носит название вирсунготомия. Она означает рассечение протока для удаления камня, либо дренаж выше уровня обструкции.
Успех пересадки органа
Относительно новым словом в хирургии по вопросам здоровья поджелудочной стала пересадка. Впервые она была произведена в 1967 году. Но уже тогда научные сотрудники знали, что менять органы получится только вместе с сопутствующей двенадцатиперстной кишкой.
Несмотря на то, что с другими внутренними органами после своеобразного обмена получается прожить довольно долго, то, сколько живут после такой пересадки, не особо радует. В официальной медицине наиболее длительная продолжительность жизни после успешного исхода составила чуть более трех лет.
Из-за слишком высоких рисков для пациента, а также высокого порога сложности эта пересадка не пользуется значительным спросом, даже если потерпевшему диагностировали злокачественное образование.
Трудности заканчиваются тем, что железа является гиперчувствительным компонентом брюшной полости. Даже при бережном прикосновении пальцем она получает существенные травмы. Если добавить к этому надобность сшить огромное число сопутствующих больших и маленьких сосудов, то манипуляция превращается в многочасовое испытание для всего медицинского персонала и пациента.
С поиском донора все тоже не особенно гладко, так как этот орган относится к непарным, что означает возможность взять его только от умершего человека. Он должен не просто подходить по всем параметрам, но и дать предварительное разрешение об использовании его органов для нуждающихся в этом.
Но даже если получится заполучить такого донора, то доставлять нужную часть брюшины необходимо сверхбыстро. Железа чувствительна к недостатку кислорода, а также начинает необратимые процессы через полчаса после прекращения стабильного кровотока.
Это означает, что даже после тщательно произведенного извлечения из предыдущего владельца в режиме заморозки она выживет не более пяти часов. Этого вряд ли хватит для организации транспортировки даже между соседними центрами трансплантации, а если добавить время на саму процедуру, то становится совсем непросто.
Если же пострадавшему повезло, и орган был доставлен в кратчайшие сроки, то алгоритм его установления включает:
- помещение в брюшину;
- соединение с печеночными сосудами;
- сопоставление с селезеночными и подвздошными сосудами.
Это сложно воплотить с технической стороны вопроса, а также сопровождается высоким шансом летального исхода вследствие обширного кровотечения и следующего за ним шока.
Послеоперационный период
После того как пациента переводят из операционной, ему в первые несколько суток назначают парентеральное питание. На практике это означает поступление специальных питательных растворов, которые вводятся через капельницу прямиком в кровь. Если позволяют возможности, то доктора настаивают на монтаже особенного кишечного зонда. Через него питательная смесь поставляет прямо в кишечник.
Уже через три дня разрешается начинать пить, а потом, по обстоятельствам назначается перетертая и полужидкая пища, которая не должна содержать соль, сахар. Но даже если диета соблюдается досконально, человек может столкнуться с некоторыми осложнениями вроде: гнойных воспалений; кровотечения; несостоятельности анастомозов; сахарного диабета; нарушение всасывания или переваривания еды.
Но подобное происходит достаточно редко, поэтому шансы на успешное выздоравливания сохраняются высокими. В отличие от некоторых других внутренних составляющих удаленная поджелудочная не представляет серьезной угрозы для пациента. При правильно подобранном питании и поддерживании лекарственной терапией получится прожить долгие годы без существенного снижения качества жизни.
Только стоит приготовиться к тому, что диеты придется придерживаться до конца своих дней, а также кушать не менее пяти раз в день небольшими партиями. Нужно следить за тем, чтобы трапеза оказалась легкой и без жира. Придется полностью отказаться от алкогольных напитков.
Вместо спиртосодержащих жидкостей лучше отдать предпочтение ферментным препаратам в кишечнорастворимой оболочке. Их индивидуально подберет лечащий врач каждому своему подопечному отдельно.
Необходимо будет ввести в привычку измерение уровня сахара, чтобы избежать развития сахарного диабета. Согласно статистике, он дает о себе знать в качестве осложнения только в половине случаев.
Только при учете всего вышеперечисленного и успешно проведенной операции получится снова вернуться к нормальной жизни. Не стоит пугаться резкого снижения веса в первые несколько месяцев после операции на органе, так как это привычное явление. Важнее всего – поддержать организм витаминами и сбалансированным питанием, чтобы не дать запуститься механизму сбоя иммунитета.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Источник