Хирургия желчевыводящих путей и поджелудочной железы
Анатомическая близость нахождения желчного пузыря, желчевыводящих путей и поджелудочной железы обуславливают, как правило, одновременное вовлечение этих органов в патологический процесс. Возрастание частоты встречаемости заболеваний этих органов связано с погрешностями в питании, особенно в увлечении людей фаст-фудом. Самыми распространенными патологическими процессами являются:
- Холецистит
- Дискинезия желчевыводящих путей
- Панкреатит.
Холециститом называется воспалительное поражение стенки желчного пузыря, которое может быть вызвано различными микроорганизмами или быть безмикробным.
Дискинезией желчевыводящих путей называется такое состояние, при котором нарушается нормальная моторика желчных путей, а также нормальная сократительная активность их сфинктеров. Важным условием в этом случае является отсутствие органической патологии.
Панкреатит – это воспалительное поражение поджелудочной железы, которое в случае отсутствия своевременного лечения способно привести к развитию серьезных осложнений.
Симптомы болезни
Симптомы поражения желчного пузыря, желчевыводящих путей, а также поджелудочной железы практически одинаковы. Они связаны с тем, что страдает пищеварительная функция. Поэтому основными клиническими проявлениями будут следующие:
- Боли в животе, которые при поражении желчного пузыря и желчных путей будут локализоваться в правом подреберье, а при поражении поджелудочной железы они локализуются в области эпигастрия, принимая опоясывающий характер
- Тошнота и рвота, которые связаны с нарушением процесса переваривания пищи
- Изжога
- Урчание в животе
- Вздутие живота (метеоризм)
- Нарушение стула – может быть как понос, так и запор.
Поражение поджелудочной железы и желчного пузыря может протекать как в острой, так и в хронической форме. В последнем случае периоды обострения сменяются периодами ремиссии, когда отсутствуют какие-либо клинические проявления.
Причины болезни
Основной причинный фактор развития вышеуказанных заболеваний заключается в несоблюдении диеты и различных погрешностях в пище. Это могут быть:
- Переедание
- Употребление продуктов, содержащих большое количество консервантов
- Частое употребление жирного и жареного, а также копченого
- Питание в сети фаст-фуд
- Голодание и т.д.
Диагностика
Большое значение в диагностике поражения желчного пузыря, желчевыводящих путей, а также поджелудочной железы отводится дополнительным методам исследования. Они позволяют установить диагноз, который был предварительно выставлен при оценке жалоб и данных объективного обследования.
Основными диагностическими методами в этом случае являются следующие:
- Ультразвуковое исследование органов брюшной полости
- Рентгенологическое исследование, которое позволяет выявить камни в желчном пузыре, образующиеся на фоне его хронического воспаления
- Биохимические анализы крови
- Исследование кала (копрограмма), что позволяет обнаружить различные непереваренные остатки пищи.
Биохимическое исследование крови занимает одно из центральных мест в диагностике вышеуказанных патологических процессов. Оно подразумевает проведение следующих тестов:
- Определение уровня билирубина
- Определение уровня АЛТ, АСТ
- Определение уровня трипсина, химотрипсина, липазы и амилазы
- Определение уровня сахара в крови и т.д.
Осложнения
Отсутствие своевременного лечения патологии желчного пузыря, желчевыводящих путей и поджелудочной железы способно привести к следующим осложнениям:
- Желчекаменной болезни и обструктивной желтухе
- Панкреонекрозу
- Сахарному диабету
- Кишечной колике и т.д.
Лечение болезни
Лечение вышеуказанных заболеваний может быть консервативным и оперативным. Операция показана в следующих случаях:
- Наличие больших камней в желчном пузыре
- Закупорками камнями желчевыводящих протоков
- Панкреонекроз.
Большое значение в стадии нестойкой ремиссии отводится физиотерапетивческому лечению, которое позволяет предупредить обострение заболевания. Хорошо себя зарекомендовали щелочные минеральные воды, санаторно-курортное лечение и некоторые другие разновидности.
Источник
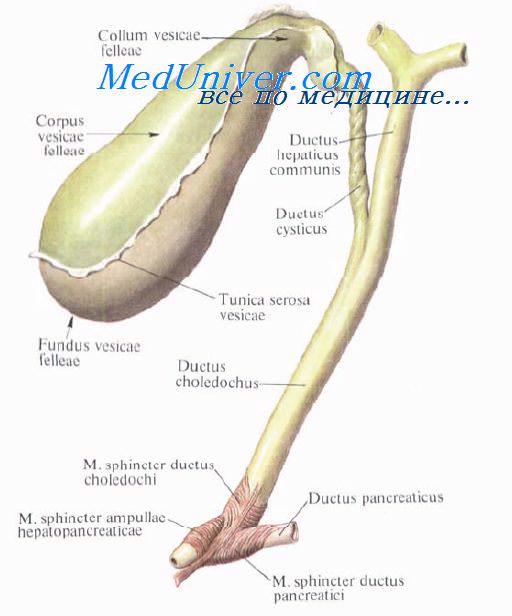
Хирургическая анатомия желчного пузыря и пузырного протока.Guy de Chauliac (1300—13681, знаменитый хирург из Авиньона (Франция), констатировал: «Хорошая операция не может быть выполнена без знания анатомии». Знание анатомии очень важно в хирургии желчных путей. Хирурги, оперирующие на желчных путях, сталкиваются с бесчисленными анатомическими вариантами, которые встречаются в воротах печени и внепеченочных желчных структурах. Хирург должен хорошо знать нормальную анатомию и наиболее часто встречающиеся отклонения. Перед перевязкой или рассечением каждую анатомическую структуру нужно тщательно идентифицировать, чтобы избежать фатальных последствий. Желчный пузырь расположен на нижней поверхности печени и удерживается в своем ложе брюшиной. Линия, разделяющая правую и левую доли печени, проходит через ложе желчного пузыря. Желчный пузырь имеет форму грушевидного мешка длиной 8—12 см и диаметром до 4—5 см, емкость его составляет от 30 до 50 мл. Когда пузырь растягивается, его емкость может увелиш-таться до 200 мл. Желчный пузырь принимает и концентрирует желчь. В норме он голубоватого цвета, который образован комбинацией полупрозрачных стенок и содержащейся в нем желчи. При воспалении стенки мутнеют и полупрозрачность теряется. Желчный пузырь разделяют на три сегмента, не имеющие точного разграничения: дно, тело и воронку.
2. Тело желчного пузыря расположено задном, и при удалении от дна его диаметр прогрессивно уменьшается. Тело покрыто брюшиной не полностью, она связывает его с нижней поверхностью печени. Таким образом, нижняя поверхность желчного пузыря покрыта брюшиной, в то время как верхняя часть соприкасается с нижней поверхностью печени, от которой она отделена слоем рыхлой соединительной ткани. Через нее проходят кровеносные и лимфатические сосуды, нервные волокна, а иногда добавочные печеночные протоки. При холецистэктомии хирургу нужно разделить эту рыхлую соединительную ткань, что позволит оперировать с минимальной кровопотерей. При различных патологических процессах пространство между печенью и пузырем облитерировано. При этом часто травмируется паренхима печени, что приводит к кровотечению. 3. Воронка — это третья часть желчного пузыря, которая следует за телом. Диаметр ее постепенно уменьшается. Этот сегмент пузыря полностью покрыт брюшиной. Он находится в пределах печеночно-двенадцатиперстной связки и обычно выступает кпереди. Воронку иногда называют карманом Гартмана (Hartmann(. Но мы полагаем, что карман Гартмана — это результат патологического процесса, вызванного ущемлением конкремента в нижней части воронки или в шейке желчного пузыря. Это приводит к расширению устья и формированию кармана Гартмана, что, в свою очередь, способствует образованию спаек с пузырным и общим желчным протоками и затрудняет проведение холецистэктомии. Карман Гартмана нужно рассматривать как патологическое изменение, так как нормальная воронка не имеет формы кармана. Желчный пузырь состоит из слоя высоких цилиндрических эпителиальных клеток, гонкого фиброзно-мышечного слоя, состоящего из продольных, циркулярных и косых мышечных волокон, и фиброзной ткани, покрывающей слизистую оболочку. Желчный пузырь не имеет подслизистой и мышечно-слизистой оболочек. Он не содержит слизистых желез (иногда могут присутствовать единичные слизистые железы, количество которых несколько увеличивается при воспалении; эти слизистые железы располагаются почти исключительно в шейке). Фиброзно-мышечный слой покрыт слоем рыхлой соединительной ткани, через которую проникают кровеносные, лимфатические сосуды и нервы. Чтобы выполнить субсерозную холецистэктомию. необходимо найти этот рыхлый слой, который является продолжением ткани, отделяющей желчный пузырь от печени в печеночном ложе. Воронка переходит в шейку длиной 15—20 мм, образуя острый угол, открытый вверх. Пузырный проток соединяет желчный пузырь с печеночным протоком. При слиянии его с общим печеночным протоком образуется общий желчный проток. Длина пузырного протока 4—6 см, иногда она может достигать 10—12 см. Проток может быть коротким плп совсем отсутствовать. Проксимальный его диаметр обычно равен 2—2.5 мм, что несколько меньше его дистального диаметра, который составляет около 3 мм. Снаружи он кажется неравномерным и скрученным, особенно в проксимальной половине плп двух третях, из-за наличия внутри протока клапанов Гейстера (Heister). Клапаны Гейстера имеют полулунную форму и расположены в чередующейся последовательности, что создает впечатление непрерывной спирали. На самом деле клапаны отделены друг от друга. Клапаны Гейстера регулируют поток желчи между желчным пузырем и желчными протоками. Пузырный проток обычно соединяется с печеночным протоком под острым углом в верхней половине печеночно-двенадцатиперстной связки, чаще по правому краю печеночного протока, формируя пузырно-печеночный угол. Пузырный проток может входить в общий желчный проток перпендикулярно. Иногда он идет параллельно с печеночным протоком и соединяется с ним позади начальной части двенадцатиперстной кишки, в области поджелудочной железы, и даже в большом дуоденальном сосочке плп вблизи него, формируя параллельное соединение. Иногда он соединяется с печеночным протоком впереди плп позади него, входит в проток по левому краю плп на его передней стенке. Это вращение по отношению к печеночному протоку было названо спиральным сращением. Такое сращение может вызывать печеночный синдром Mirizzi. Изредка пузырный проток впадает в правый плп левый печеночный проток. Хирургическая анатомия печеночного протокаЖелчные протоки берут свое начало в печени в виде желчных канальцев, которые получают желчь, выделяемую печеночными клетками. Соединяясь между собой, они образуют протоки все большего диаметра, формируя правый и левый печеночный протоки, идущие, соответственно, из правой и левой долей печени. Обычно, выходя из печени, протоки соединяются и формируют общий печеночный проток. Правый печеночный проток обычно больше расположен внутри печени, чем левый. Длина общего печеночного протока очень изменчива и зависит от уровня соединения левого и правого печеночных протоков, а также от уровня его соединения с пузырным протоком для формирования общего желчного протока. Длина общего печеночного протока обычно составляет 2—4 см, хотя и длина в 8 см — не редкость. Диаметр общего печеночного и общего желчного протоков чаще всего составляет 6—8 мм. Нормальный диаметр может достигать 12 мм. Некоторые авторы показывают, что протоки нормального диаметра могут содержать конкременты. Очевидно, имеется частичное совпадение размера и диаметра нормальных и патологически измененных желчных протоков. У пациентов, подвергшихся холецистэктомии, а также у пожилых людей диаметр общего желчного протока может увеличиваться. Печеночный проток поверх собственной пластинки, содержащей слизистые железы, покрыт высоким цилиндрическим эпителием. Слизистая оболочка покрыта слоем фиброэластической ткани, содержащей некоторое количество мышечных волокон. Mirizzi описал сфинктер в дистальной части печеночного протока. Поскольку мышечные клетки не бьши найдены, он назвал его функциональным сфинктером общего печеночного протока (27, 28, 29, 32). Hang (23), Geneser (39), Guy Albot (39), Chikiar (10, 11), Hollinshed и другие авторы (19) продемонстрировали наличие мышечных волоки в печеночном протоке. Для выявления этих мышечных волокон после получения образца необходимо немедленно перейти к фиксации ткани, поскольку в желчном и панкреатическом протоках быстро быстро наступает аутолиз. Помня об этих предосторожностях, вместе с доктором Zuckerberg мы подтвердили присутствие в печеночном протоке мышечных волокон. Видео урок анатомии внепеченочных желчных путейПри проблемах с просмотром скачайте видео со страницы Здесь – Также рекомендуем “Хирургическая анатомия общего желчного протока. Фатеров сосочек и его изучение.” Оглавление темы “Хирургия желчных путей.”: |
Источник
Механическая желтуха — состояние, при котором нарушается нормальный отток желчи в двенадцатиперстную кишку в результате нарушения проходимости желчных протоков. При этом билирубин — токсичный продукт распада гемоглобина — поступает в кровь, отравляет организм и приводит к возникновению ряда симптомов. Кожа и белки глаз пациента окрашиваются в желтый цвет, его беспокоит кожный зуд, дискомфорт, боль в верхней части живота справа, возникает рвота, моча становится темной.

Наш эксперт в этой сфере:
Главный хирург, онколог, эндоскопист
Позвонить врачу
Механическая желтуха усугубляет течение заболевания, которым она была вызвана, ухудшает состояние больного. Данное осложнение наиболее негативно сказывается на состоянии онкологических больных. В ряде случаев для восстановления оттока желчи применяется дренирование — хирургическое вмешательство, во время которого в желчные протоки устанавливают дренажную трубку. По ней желчь оттекает в двенадцатиперстную кишку или наружу.
Основные показания к билиарному дренированию — некоторые злокачественные опухоли и рубцовые стриктуры (сужения) желчных путей после перенесенных хирургических вмешательств.
Причины механической желтухи в онкологии
По статистике, нарушение оттока желчи в 40–67% случаев происходит из-за злокачественных опухолей. Можно выделить три основные причины возникновения механической желтухи у онкологических больных:
- Непосредственно опухоли желчных протоков, которые перекрывают их просвет, а также рак большого дуоденального сосочка — места, где желчный проток впадает в двенадцатиперстную кишку.
- Опухоли печени и головки поджелудочной железы, которые сдавливают желчные протоки извне.
- Метастазы злокачественных опухолей в печени, а также поражение лимфатических узлов, которые находятся в печеночно-двенадцатиперстной связке.
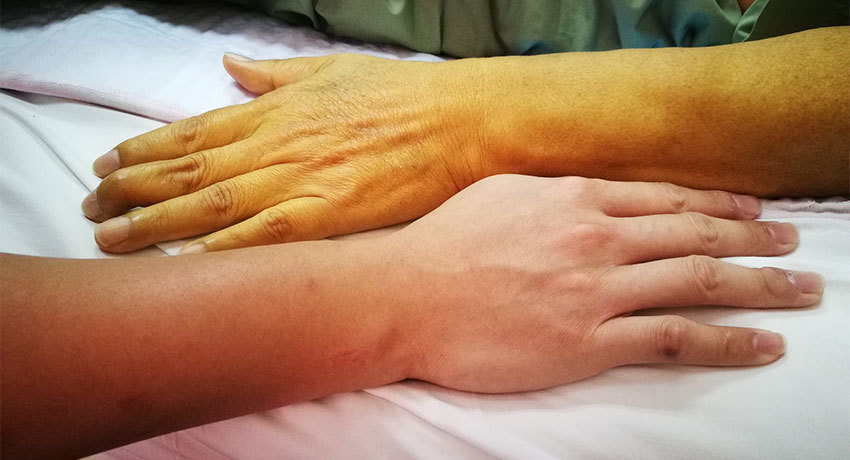
Механическая желтуха у онкологического больного — опасное состояние, которое требует немедленной помощи. В клинике Медицина 24/7 лечение начинается сразу же, как только пациент поступает в стационар. Наши опытные врачи проводят все виды дренирования желчных протоков.
Наши врачи вам помогут
Оставьте свой номер телефона
Разновидности дренирования желчных протоков
В настоящее время врачи располагают довольно большим выбором методов восстановления оттока желчи:
- Назобилиарное дренирование. Во время этой процедуры один конец дренажной трубки устанавливают в желчные протоки, а второй выводят через нос, при этом он проходит через двенадцатиперстную кишку, желудок и пищевод.
- Чрескожное чреспеченочное дренирование: трубку вводят через прокол в брюшной стенке, ее второй конец выходит наружу на коже живота.
- Наружно-внутреннее дренирование выполняется, как и чрескожное, но дренажная трубка соединяет желчные протоки не только с поверхностью кожи, но и с двенадцатиперстной кишкой. При этом большая часть желчи оттекает в кишечник, что более физиологично.
- Стентирование — эндоскопическая процедура, во время которой в желчные протоки устанавливают стент — трубку из пластика или из металла с сетчатой стенкой. Он удерживает заблокированный участок в раскрытом состоянии.
- Холецистостомия — наложение отверстия (стомы), которое соединяет желчный пузырь с поверхностью кожи.
Дренирование — малоинвазивная процедура, которая позволяет быстро и практически без рисков справиться с механической желтухой. В онкологии ее часто применяют как меру неотложной помощи. Впоследствии, когда состояние пациента стабилизируется, можно выполнить радикальную или паллиативную операцию.
Чаще всего механическая желтуха в онкологии свидетельствует о том, что злокачественная опухоль достигла больших размеров и сильно распространилась в окружающие ткани. Чаще всего такое новообразование не удается удалить полностью, может быть проведена лишь паллиативная операция, призванная справиться с симптомами и улучшить состояние больного. Тем не менее, статистика показывает, что после дренирования у 2,3% пациентов возможно радикальное вмешательство.
Назобилиарное дренирование
Данную процедуру проводят во время эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ). В двенадцатиперстную кишку вводят эндоскоп, находят место впадения желчного протока — большой дуоденальный сосочек — и рассекают его (выполняют папиллосфинктеротомию). Затем в желчные протоки заводят дренажную трубку — на ее конце находится несколько отверстий, и он изогнут в виде «поросячьего хвостика», что не дает ему смещаться. Для контроля правильности установки дренажной трубки и восстановления проходимости желчных путей, их заполняют рентгеноконтрастным раствором и проводят рентгеноскопию.
Второй конец дренажной трубки выводят наружу через нос и соединяют с приемником для сбора желчи.
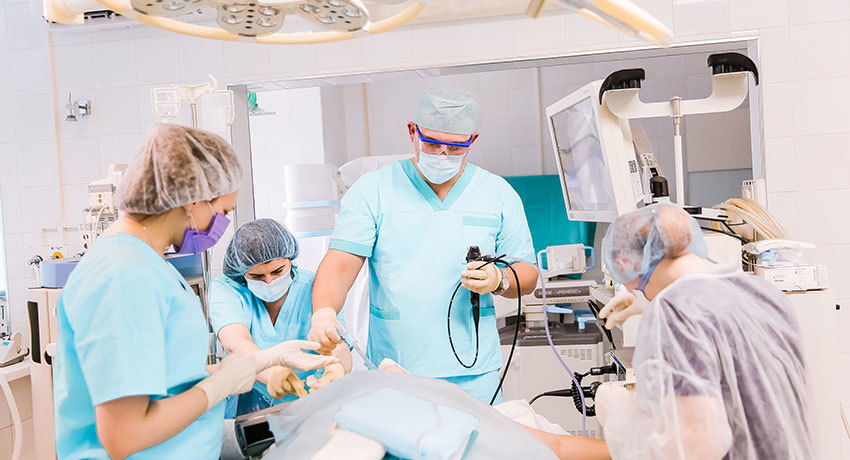
Наружное чрескожное чреспеченочное дренирование
Эта процедура применяется более 50 лет, но в настоящее время к ней прибегают редко, когда не удается выполнить дренирование другими способами. При наружном дренировании из-за больших потерь желчи, которая, помимо билирубина, содержит некоторые важные вещества, нарушаются обменные процессы в организме.
Наружное дренирование желчных путей, так же, как и назобилиарное, выполняется в рентгенооперационной, оснащенной C-дугой. Врач делает небольшой надрез на коже живота и под контролем УЗИ вводит в желчный проток иглу. При необходимости заблокированный участок расширяют с помощью специальных бужей-расширителей. Затем вводят проволочный проводник с мягким концом, и по нему в заблокированный участок устанавливают дренажную трубку. Правильность ее расположения контролируют с помощью рентгеноскопии с контрастированием желчных протоков.
Второй конец дренажной трубки подшивают к коже, в дальнейшем за ним нужно правильно ухаживать.
Наружно-внутреннее дренирование
Данная процедура является разновидностью чрескожного чреспеченочного дренирования. Разница в том, что дренажная трубка имеет конец особой формы и множество отверстий на большом протяжении, таким образом, она соединяет желчные протоки не только с поверхностью кожи, но и с двенадцатиперстной кишкой. При этом большая часть желчи поступает в двенадцатиперстную кишку.
Наружно-внутреннее дренирование более физиологично и более предпочтительно по сравнению с наружным, но это более сложное вмешательство, и его могут выполнять только врачи, имеющие соответствующий опыт. Такие специалисты работают в клинике Медицина 24/7.
Иногда на первом этапе лечения выполняют наружное дренирование, а далее, когда спадает отек тканей и удается пройти в двенадцатиперстную кишку — наружно-внутреннее.
Холецистостомия
К этой процедуре в онкологии прибегают очень редко, в случаях, когда блок возник ниже места впадения пузырного протока в общий желчный проток — холедох. Из-за особенности роста злокачественной опухоли и анатомического строения желчных протоков, с помощью холецистостомии далеко не всегда удается добиться нормального оттока желчи.
Стентирование желчных протоков
Эта процедура также выполняется в рентгенооперационной под рентгеноскопическим контролем. Ее проводят во время ЭРХПГ (предпочтительно) или чрескожно. Стентирование — наиболее современный малоинвазивный метод восстановления проходимости желчных путей, но он требует специального оборудования и соответствующей подготовки врача. В данном случае для дренирования желчных протоков чаще всего применяют металлические саморасправляющиеся металлические стенты с сетчатой стенкой.
После установки стента сразу же восстанавливается нормальный, естественный отток желчи в двенадцатиперстную кишку, и состояние пациента улучшается. Стенты предпочтительны по многим причинам: они находятся внутри организма и не причиняют дискомфорта (в отличие от наружных и назобилиарных дренажей), после установки с ними реже возникают проблемы, за ними не нужно ухаживать.
Мы вам перезвоним
Оставьте свой номер телефона
В клинике Медицина 24/7 работают хирурги и эндоскописты, которые имеют большой опыт проведения стентирования желчных протоков и других полых органов: желудка, пищевода, кишечника. Мы применяем современные модели стентов от ведущих производителей.
Врачи в нашей клинике подбирают для каждого пациента оптимальный способ дренирования желчных протоков, в зависимости от особенностей опухолевого процесса, его локализации, состояния желчевыводящих путей.
Материал подготовлен врачом-онкологом, эндоскопистом, главным хирургом клиники «Медицина 24/7» Рябовым Константином Юрьевичем.
Источник
