Что такое панникулита поджелудочной железы
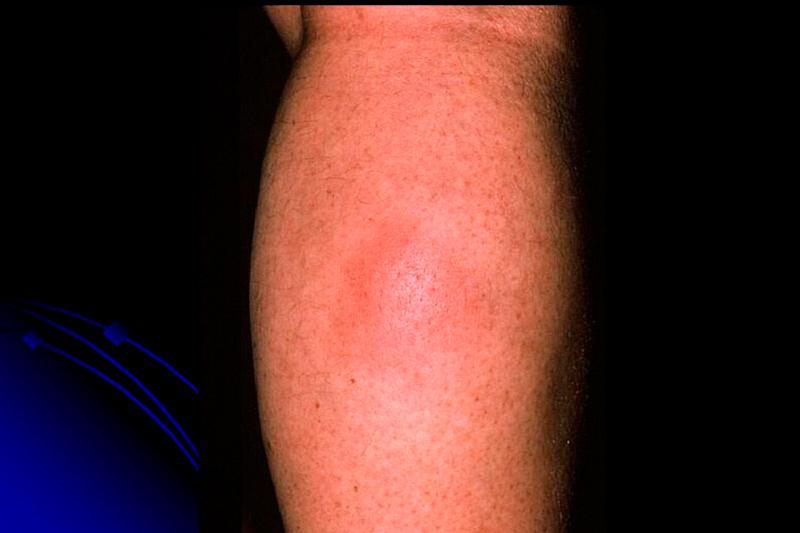
1. Клиника панкреатического панникулита:
– Эритематозные подкожные узлы, которые часто спонтанно изъязвляются.
– Наиболее частыми участками поражения являются нижние конечности (вокруг лодыжек и коленей).
– Ассоциированные с панкреатитом кожные очаги регрессируют, но очаги, сочетанные с карциномой поджелудочной железы, обычно персистируют, возможен летальный исход.
2. Гистопатология панкреатического панникулита:
– Преимущественно лобулярный панникулит без васкулита.
– Интенсивный некроз адипоцитов в центре жировой дольки.
– «Теневые» адипоциты с мелкозернистым и базофильным материалом внутри цитоплазмы.
3. Терапия панкреатического панникулита:
– Терапия основного заболевания поджелудочной железы, октреотид, плазмаферез.
а) Эпидемиология. Панникулит в сочетании с заболеванием поджелудочной железы встречается редко, у 2-3% пациентов с панкреатическими заболеваниями, и проявляется на фоне острого или хронического панкреатита, карциномы поджелудочной железы или панкреатических псевдокист. Хотя панкреатит обычно развивается вследствие злоупотребления алкоголем, желчнокаменная болезнь и панкреолитиаз, лекарства и вирусные инфекции также являются этиологическими факторами.
Примерно у 45% пациентов кожный панникулит может предшествовать диагнозу ассоциированного заболевания поджелудочной железы на несколько недель или месяцев. У половины пациентов может присутствовать моно- или олигоартикулярный артрит как следствие некроза околосуставной жировой клетчатки. Такая триада в составе патологии поджелудочной железы, панникулита и полиартрита может наблюдаться либо при панкреатите, либо при карциноме поджелудочной железы и встречается менее чем у 1% пациентов с заболеванием поджелудочной железы; болезнь суставов может предшествовать диагнозу панкреатической патологии. Абдоминальные симптомы могут быть незначительными или отсутствуют.
Панкреатический панникулит может также наблюдаться в связи с панкреатитом после трансплантации почки или поджелудочной железы, при системной красной волчанке и гемофагоцитарном синдроме. Панникулит в сочетании с болезнью поджелудочной железы может привести к летальному исходу, смертность в одной серии случаев достигала 24%, а в другой серии случаев составила 100% у пациентов с панкреатической карциномой и 42% среди 19 пациентов с панкреатитом.
б) Этиология и патогенез панкреатического панникулита. Панкреатический панникулит обычно связывают с выделением в кровоток панкреатических ферментов, таких как липаза, амилаза и триписин, что способствует проницаемости сосудов, приводящей к высвобождению жирных кислот из адипоцитов и последующему некрозу жировой клетчатки. Однако имеются сообщения о нормальных сывороточных уровнях панкреатических ферментов в случае типичного панкреатического панникулита.
Кроме того, инкубация нормальной адипозной ткани с амилазой и липазой, а также сывороткой панкреатического пациента, богатой этими ферментами, не вызывала некроза жировой клетчатки in vitro, что позволило предположить участие других механизмов в развитии панкреатического панникулита. Поскольку многие очаги появляются на нижних конечностях, к этим механизмам может относиться венозная гипертензия и, вероятно, также генерируемые адипоцитами цитокины и адипокины, связанные с действием высоких уровней свободных жирных кислот; было показано, что резистин и лептин являются потенциальными маркерами экстрапанкреатического некроза жировой клетчатки.
в) Симптомы и клиника панкреатического панникулита. Кожные очаги чаще всего появляются на нижних конечностях, особенно в околосуставных участках, но обнаруживаются также на руках, бедрах и туловище. Очаги часто высыпают группами, хотя встречаются и одиночные узлы панкреатического панникулита. Высыпания представляют собой нечетко отграниченные, эритематозные, красно-коричневые, отечные и болезненные узлы, которые в легкой степени могут регрессировать и разрешаются с атрофическими рубцами и гиперпигментацией; в центре таких очагов могут быть более «мягкие» участки, иногда очаги флуктуируют и абсцедируют, дренируя маслянистый материал, подобно очагам панникулита, вызванного дефицитом α1АТ.
Внекожные проявления включают околосуставной некроз жировой ткани с сопутствующим артритом, болезненный медуллярный жировой некроз костного мозга, а также плевральные выпоты и серозит. Наличие плевральных выпотов, отдельно или в сочетании с артритом, ассоциируется с высоким уровнем смертности. Эозинофилия наблюдается при панникулите в ассоциации как с панкреатитом, так и со злокачественной опухолью поджелудочной железы, при этом панкреатическая опухоль в сочетании с панникулитом, полиартритом и эозинофилией (триада Шмида) предполагает плохой прогноз.
г) Гистопатология (морфология) панкреатического панникулита. В полностью сформировавшихся очагах панкреатического панникулита наблюдается лобулярный жировой некроз с характерными признаками. Адипоциты теряют свои ядра, но сохраняют периферические очертания, образуя характерные «теневые клетки». В процессе сапонификации происходит обызвествление, что вызывает появление мелкозернистых базофильных отложений внутри и вокруг индивидуальных некротических адипоцитов.
Теневые клетки часто собираются в небольшие скопления в центре жировой дольки с периферическим воспалительным инфильтратом из нейтрофилов. В застарелых очагах некроз и теневые клетки менее заметны, их замещают пенистые гистиоциты, многоядерные гигантские клетки, лимфоциты и в итоге — фиброз. Следует отметить, что сообщалось о начале панкреатического панникулита как септального воспалительного процесса, похожего на узловатую эритему в самом раннем её проявлении, а имитирующие панкреатический панникулит признаки регистрировались на участке подкожных инъекций интерферона β в ходе терапии рассеянного склероза.
Лечение имеет поддерживающий характер и направлено на основное заболевание поджелудочной железы. Поскольку абдоминальные симптомы у пациентов могут отсутствовать, панкреатический панникулит должен включаться в дифференциальный диагноз любого панникулита. Разрешение очагов достигается специальным хирургическим лечением, соответствующим основному заболеванию. Октреотид, аналог соматостатина, и плазмаферез также ассоциировались с разрешением панкреатического панникулита.
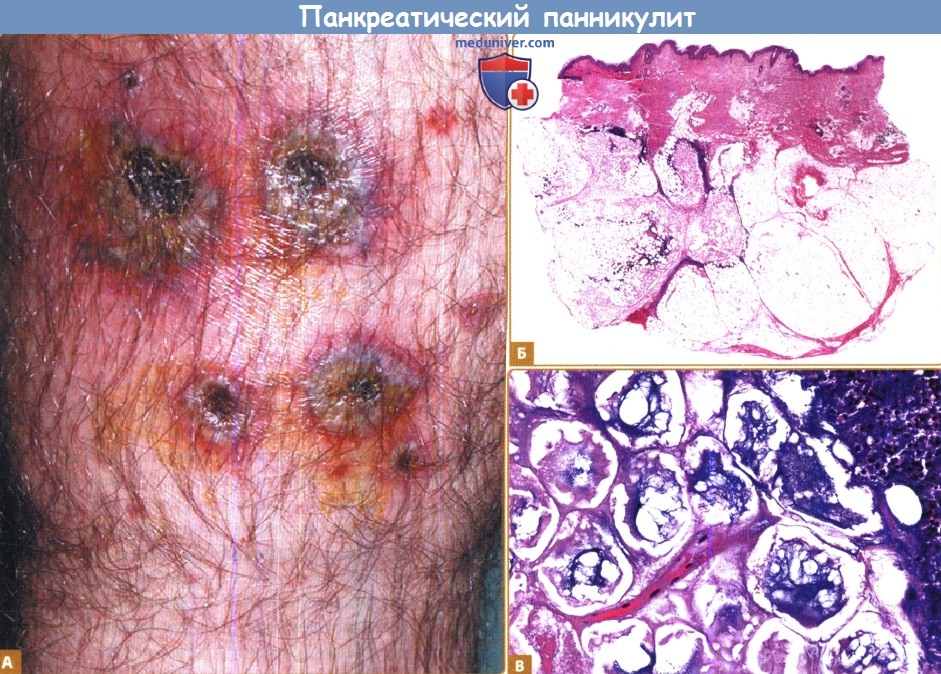
Панкреатический панникулит:
А. Клинические признаки: эритематозные подкожные узлы, которые изъязвляются и выделяют маслянистый материал.
Б. При 40-кратном увеличении наблюдается преимущественнолобулярный панникулит с некрозом адипоцитов в центре жировой дольки.
В. При более сильном увеличении выявляются теневые адипоциты, некротические адипоциты без ядер, с мелкозернистым базофильным материалом в цитоплазме в результате кальцификации.
– Рекомендуем далее ознакомиться со статьей “Волчаночный панникулит – причины, диагностика, лечение”
Оглавление темы “Панникулит (воспаление подкожной жировой клетчатки).”:
- Диагностика и лечение узловатой эритемы
- Индуративная эритема Базена (узловатый васкулит) – причины, диагностика, лечение
- Липодерматосклероз – причины, диагностика, лечение
- Инфекционный панникулит – причины, диагностика, лечение
- Панникулит при дефиците α1-антитрипсина – причины, диагностика, лечение
- Панкреатический панникулит – причины, диагностика, лечение
- Волчаночный панникулит – причины, диагностика, лечение
- Панникулит при дерматомиозите – причины, диагностика, лечение
- Цитофагический гистиоцитарный панникулит – причины, диагностика, лечение
- Подкожный жировой некроз новорожденных (ПЖНН) – причины, диагностика, лечение
Источник
Панникулит — это заболевание, которое приводит к разрушительным изменениям в жировой подкожной клетчатке. Самая опасная форма панникулита — висцеральная, при развитии такой формы поражаются жировые ткани внутренних органов.
Содержание статьи:
- Формы панникулита:
- Причины возникновения панникулита
- Симптомы панникулита
- Диагностика панникулита
- Лечение панникулита

Существует первичная и вторичная форма панникулита. Первичная форма заболевания начинается без каких-либо предрасполагающих факторов, то есть без причины. Такая форма чаще всего проявляется у женщин до сорока лет, имеющих избыточный вес.
Вторичная форма заболевания имеет свою классификацию и возникает по ряду причин.
Формы панникулита:
Также выделяют несколько форм панникулита, это зависит от вида поражений кожи. Существует бляшечная, узловая и инфильтративная форма жировой гранулемы.
Узловатая форма
Узловатая форма проявляется появлением узлов диаметром от пары миллиметров до пары сантиметров. Такая форма приобретает либо розоватый, либо синеватый оттенок в зависимости от глубины расположения. Узлы между собой не сливаются.
Бляшечная
Бляшечная форма возникает в результате слияния узлов, такие образования занимают большие участки на поверхности кожи голени или бедра. Также можно отметить отек конечности. Цвет пораженной кожи имеет бугристую поверхность и синий окрас.
Инфильтративная форма
Инфильтративная форма отличается флюктуацией на узелках и ярким красным цветом. При вскрытии обнаруживают желтое вещество, по консистенции напоминающее пену.
Причины возникновения панникулита
- иммунологический панникулит развивается на почве системного васкулита;
- ферментативный панникулит возникает на фоне действия ферментов, которые вырабатывает поджелудочная железа и появляется при заболевании панкреатитом;
- полиферативно — клеточный панникулит появляется у пациентов с лейкемией или лимфомией;
- волчаночный или люпус — панникулитная форма, которая возникает при заболевании волчанкой, симптомы у них практически одинаковые;
- холодовая форма развивается при переохлаждении, характеризуется появлением плотных узелков. Часто встречается у детей и подростков, возникает в течение нескольких дней после переохлаждения. Очаги локализуются на щеках и подбородке. Также страдают данным заболеванием женщины, которые занимаются верховой ездой, при этом страдают участки бедер и таза. Специального лечения такая форма панникулита не требует, но рекомендуется применять защитные средства от переохлаждения;
- кристаллическая форма развивается при почечной недостаточности или подагре. Характеризуется отложениями уратов и кальцификатов в подкожной клетчатке;
- искусственная жировая гранулема возникает на месте уколов при введении различных препаратов и жидкостей. Такая форма наблюдается у людей с психическими отклонениями, которые вводят себе под кожу различные вещества. Меры принимаются исходя из жидкости, которая была введена в подкожную клетчатку;
- стероидная форма бывает у детей, как реакция на стероидные препараты. Специальное лечение не проводится, выздоровление наступает сразу после отмены препаратов;
- наследственная форма развивается при недостатке вещества под названием антиприпсин.
Симптомы панникулита
Проявляется панникулит узловыми образованиями. Локализуется в основном на ногах, руках или на животе. После излечения узлов панникулита, на их местах остаются кожные впадины.
В случае узловой формы панникулита в подкожной клетчатке появляются отдельно расположенные узлы с красным оттенком на поверхности.
Бляшечная форма панникулита характеризуется наличием узлов, которые, срастаясь между собой, образуют бугристый участок. Цвет кожи таких образований варьируется от розового до багрово—синего оттенка. Такие участки порой занимают всю площадь голени или плеча, сдавливая при этом сосуды и нервные пучки, принося, таким образом, болезненные ощущения и отеки.
Инфильтративная форма протекает с распадом узлов, далее в области узла синего оттенка, появляется флюктуация. При вскрытии таких узлов выделяется желтая густая жидкость напоминающая гнойное вещество, однако это не гной.
Также возможен переход от узловой формы панникулита в бляшечную затем в инфильтративную форму.
При спонтанном заражении панникулитом наблюдаются изменения в подкожной жировой клетчатке, которые могут не сопровождаться сбоями в общем состоянии организма. Но чаще всего при начальной стадии заболевания появляются такие симптомы, например, слабость или головная боль, также наблюдается повышение температуры тела.
Панникулит может иметь острую, подострую или рецидивирующую форму развития. Время развития колеблется от двух или трех недель до двух лет.
Острая форма панникулита проявляется высокой температурой и болями в суставах и мышцах, нарушениями работы почек и печени. В ходе лечения состояние пациента все равно непрерывно ухудшается и в течение года заканчивается летальным исходом.
Подострое состояние больного более щадящее, но наблюдается нарушения функций печени и сопровождается лихорадкой.
Самое щадящее состояние панникулита — рецидивируещее или хроническое. Рецидивы заболевания протекают тяжело, общее состояние больного не меняется, но такой период сменяется длительным периодом ремиссии.
Диагностика панникулита
Диагностируется панникулит на приеме у врача-дерматолога, также в постановке диагноза ему помогает врач-ревматолог и нефролог, еще гастроентеролог. Назначается биохимический анализ мочи и крови. При помощи ультразвукового исследования просматривают брюшную полость, почки и печень, поджелудочную железу для выявления узлов висцерального панникулита. Анализ крови на стерильность помогает исключить септический характер заболевания. Бактериологическое исследование желтого содержимого, которое выделяется при вскрытии узла, помогает отличить инфильтративный вариант панникулита от абсцесса.
Точный анализ панникулита определяется по биопсии узла. Гистологическое исследование определяет воспалительную инфильтрацию, замещение жировых клеток соединительной тканью. Иммунологическое исследование диагностирует волчаночный панникулит.
Лечение панникулита
Лечение панникулита проходит с учетом этиопатогенетических факторов. При остром течении панникулита, которое сопровождается лихорадкой, болью в мышцах и суставах, изменением состава крови, назначают постельный режим и бензилпенициллин. При тяжелой форме паникулита применяют препарат преднизолон. При иммунологических формах панникулита начинается лечение противомалярийными средствами.
Применяют и ряд витаминов, типа А, Е, С, Р. Схема лечения панникулита подбирается в зависимости от течения и формы заболевания. Также лечение должно быть комплексным.
Хроническая форма узлового панникулита лечится препаратами противовоспалительного действия, комплексом витаминов. Также проводят обкалывание узлов препаратами, которые содержат глюкокортикостероиды.
Бляшечная и инфильтративная форма лечится глюкокортикостероидами и цитостатиками. Гепапротекторы помогают работе печени. Также при любой форме проводят физиолечение.
Достаточно часто, наряду с лечением лекарственными препаратами, применяют и лечение народными средствами. Используют травяные составляющие, например, компрессы из сырой свеклы на пораженные участки кожи, компрессы из протертых плодов боярышника, еще примочки из растертых листов подорожника. Такие компрессы снимают отеки и оказывают противовоспалительное действие. Хорошо и полезно для организма пить чаи из трав на основе эхинацеи и шиповника.
Рецидивы панникулита часто связывают с интеркуррентными инфекциями, поэтому в такой период потребуется наблюдение врача-дерматолога и терапевта.
Профилактики для данного заболевания практически не существует, так как оно не имеет ясной схемы развития первичного панникулита. Но для второй формы развития панникулита проводится лечение основного заболевания.
Хроническая форма и подострая форма имеют благоприятные прогнозы на выздоровление в отличие от острой, которая является непредсказуемой.
Источник
Панникулит спонтанный (синонимы: болезнь Вебера-Крисчена, гиподермит атрофический).
Причины и патогенез панникулита спонтанного до конца не изучены. Важное значение имеют перенесенные инфекции, травма, лекарственная непереносимость, поражения поджелудочной железы и др. Определенную роль играют процессы перекисного окисления липидов. Выявлено усиление этих процессов в патологическом очаге и снижение антиоксидаптпой активности организма. Отмечается дефицит а-антитрипцилина (а-АНТ) – ингибитора плазменных протеаз. а-АНТ контролирует развитие воспалительных реакций.
Симптомы панникулита спонтанного. Заболевание чаще встречается у женщин. Начинается оно обычно с недомогания, болей в мышцах и суставах, головной боли, повышения температуры тела до 37- 40 °С. Иногда болезнь начинается и протекает без нарушения общего состояния больного. Характерно появление единичных уши множественных подкожных узлов. Процесс может иметь диссеминированный характер. Узлы сливаются в конгломераты различного размера, образуя на поверхности обширные бляшки с неровной бугристой поверхностью и расплывчатыми границами. При классическом течении узлы обычно не вскрываются, при рассасывании на их месте остаются участки атрофии или западения. Иногда на поверхности отдельных узлов или конгломератов появляется флюктуация, узлы вскрываются, выделяя желтоватую пенистую массу. Кожа над узлами имеет нормальную окраску или приобретает ярко-розовый цвет. Наиболее часто узлы располагаются на нижних и верхних конечностях, ягодицах, но могут локализоваться и на других участках.
Клинически различают три формы кожных проявлений спонтанного панникулита: узловатую, бляшечную и инфилыпративную.
Узловатая форма характеризуется образованием узлов диаметром от нескольких миллиметров до нескольких сантиметров. В зависимости от глубины расположения в подкожной клетчатке они имеют ярко-розовую или розово-синюшную окраску, располагаются изолированно друг от друга, не сливаются, четко отграничены от окружающей ткани.
Бляшечная форма образуется в результате слияния узлов в конгломераты, которые занимают обширные поверхности голени, бедра, плеча и т. д. В этом случае могут отмечаться отек конечности и выраженная боль вследствие сдавления сосудисто-нервных пучков. Поверхность очагов поражения бугристая, границы расплывчаты, консистенция плотноэластическая (склеродермоподобная). Цвет кожи в очагах поражения варьирует от розового до синюшно-бурого.
При инфильтративной форме на поверхности отдельных узлов или конгломератов появляется флюктуация, цвет очагов становится ярко-красным или багровым. Клиническая картина напоминает абсцесс или флегмону. При вскрытии очагов обнаруживают желтоватую пенистую массу.
У одного больного одновременно могут встречаться различные формы или одна форма может перейти в другую.
В зависимости от выраженности клинического течения выделяют хроническую, подострую и острую формы.
При остром течении отмечаются выраженные общие симптомы заболевания: лихорадка длительного гектического типа, слабость, лейкопения, повышенная СОЭ; отклонение биохимических констант организма. Клинически данная форма характеризуется быстрой сменой ремиссий и рецидивов, торпидностью и резистентностью к различным видам терапии. Число узлов на коже обычно увеличивается. При подострой форме клинические признаки выражены слабее.
Хроническая форма спонтанного панникулита имеет благоприятное течение, общее состояние больных обычно не нарушено, ремиссии продолжаются долго, но рецидивы протекают тяжело. Изменения во внутренних органах отсутствуют.
Гистопатология. Гистологические изменения характеризуются инфильтрацией жировой клетчатки лимфоцитами, сегментоядерными нейтрофилами, без образования абсцессов. По мере развития патологического процесса инфильтрат, состоящий из гистиоцитов с примесью плазматических клеток и лимфоцитов, замещает целые жировые дольки. Появляются гистиоциты, поглощающие жир, вышедший из погибших жировых клеток, и остатки самих жировых клеток – так называемые пенистые клетки. В конечной стадия процесс заканчивается нарастанием количества фибробластов и замещением очагов соединительной тканью.
Дифференциальный диагноз. Заболевание следует дифференцировать от постстероидного панникулита, инсулиновой липодистрофии, олеогранулемы, узловатой эритемы, глубокого подкожного саркоида, глубокой формы красной волчанки, липом.
Лечение панникулита спонтанного. При лечении учитывают общее состояние больного, клиническую разновидность спонтанного панникулита и характер течения болезни. Назначают антиоксиданты (альфа-токоферол, липамид, липоевая кислота), общеукрепляющие средства (большие дозы аскорбиновой кислоты, рутин), антибиотики широкого спектра действия, антималярийные препараты. При тяжелом и упорном течении эффективны системные кортикостероиды (преднизолон 50-100 мг), цигостатики (проспидин). Наружно очаги смазывают 5%-ным линиментом дибунола 2-3 раза в сутки, под окклюзионную повязку – один раз в сутки.
[1], [2], [3], [4], [5], [6], [7]
Источник
