Блок головки поджелудочной железы что это
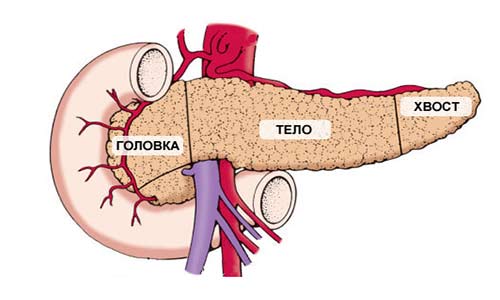
Поджелудочная железа имеет длину примерно 15 см и анатомически состоит из трех частей: головки, тела и хвоста. Головка находится в правой верхней части живота, на уровне первых двух поясничных позвонков. Ее охватывает двенадцатиперстная кишка.
Основная функция поджелудочной железы — выработка пищеварительных ферментов. Проток железы выходит из ее головки, затем соединяется с холедохом — главным желчным протоком — и вместе они впадают в двенадцатиперстную кишку.
Кроме того, в поджелудочной железе есть эндокринные клетки, которые вырабатывают гормоны. Самый известный из них — инсулин.
Какие виды рака могут возникать в головке поджелудочной железы?
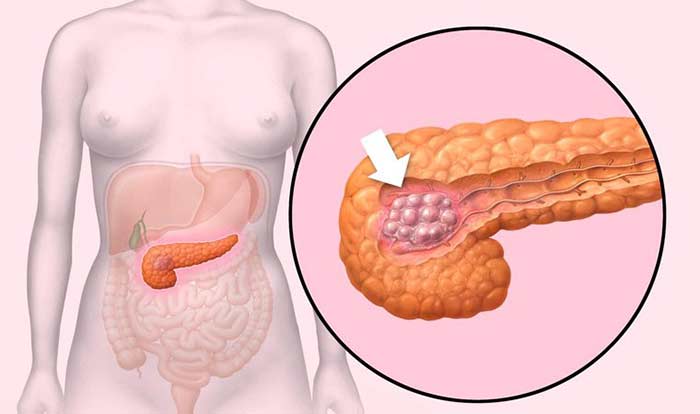
В 60–70% случаев рак поджелудочной железы возникает в ее головке. Более 80% опухолей представляют собой аденокарциномы. Они развиваются из клеток, которые выстилают протоки железы.
Реже встречаются кистозные опухоли. В большинстве случаев кисты поджелудочной железы носят доброкачественный характер, но в некоторых случаях в них обнаруживаются раковые клетки. Установить точный диагноз помогает биопсия.
Если опухоль происходит из клеток, продуцирующих фермент, ее называют ацинарно-клеточным раком. Обычно он диагностируется в более молодом возрасте, медленно растет и имеет более благоприятный прогноз.
Редко встречаются опухоли из эндокринных клеток: инсулиномы, глюкагономы, гастриномы, соматостатиномы.
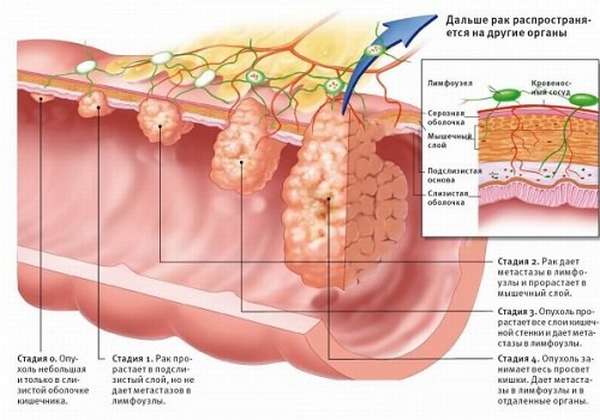
Стадии рака головки поджелудочной железы
На стадии I опухоль имеет размеры не более 4 см и находится в пределах органа, не распространяется в соседние структуры и лимфоузлы. Выделяют подстадии IA (опухоль менее 2 см) и IB (опухоль 2–4 см).
На стадии II опухоль более 4 см в диаметре (подстадия IIA), либо она имеет любой размер, но при этом распространяется в соседние органы (желчный проток, двенадцатиперстную кишку), лимфоузлы (подстадия IIB). При этом процесс не затрагивает крупные кровеносные сосуды.
Если опухоль поражает большее количество лимфатических узлов, прорастает в соседние органы и крупные кровеносные сосуды, но при этом отсутствуют отдаленные метастазы, диагностируют III стадию рака головки поджелудочной железы.
При IV стадии имеются отдаленные метастазы.
Факторы риска
Нормальная клетка становится раковой, когда в ней происходят определенные мутации. Зачастую невозможно точно сказать, что именно привело к изменениям в ДНК, таким образом, причины рака головки поджелудочной железы неизвестны. Ученые знают лишь о факторах риска — различных внешних воздействиях и состояниях организма, при которых повышается вероятность заболевания:
- Вредные привычки: курение (повышает риск примерно на 20%), алкоголь.
- Низкая физическая активность и избыточная масса тела.
- Рацион питания с преобладанием красного и обработанного мяса, с низким содержанием фруктов и овощей.
- Семейная история (близкие родственники, у которых был диагностирован рак головки поджелудочной железы), некоторые генетические дефекты и наследственные синдромы.
- Хронический панкреатит.
- Заболевания желудка: инфекция Helicobacter pylori, язвенная болезнь.
- Вирусный гепатит.
- Есть данные в пользу того, что риски повышают заболевания зубов и десен.
Симптомы рака головки поджелудочной железы
На ранних стадиях опухоль, как правило, не проявляет себя. Затем возникают некоторые симптомы, но они неспецифичны, чаще всего они указывают на какое-либо иное заболевание.
Наиболее характерным проявлением рака головки поджелудочной железы является желтуха. Именно она зачастую становится первым симптомом, с которым пациент обращается к врачу. Рядом с головкой железы находится желчный проток. По мере роста опухоль сдавливает его, нарушая отток желчи. В итоге токсичный продукт распада гемоглобина — билирубин — не выводится в кишечник, а поступает в кровь. Это приводит к тому, что кожа и белки глаз приобретают желтоватый цвет, беспокоит зуд.
Так как билирубин в составе желчи не выводится в кишечник, стул становится светлым. Моча, напротив, темнеет.
Другие возможные симптомы: боль в животе, тошнота и рвота, снижение веса, нарушение пищеварения, тромбоз глубоких вен ноги, повышение температуры тела. В редких случаях из-за опухоли разрушаются эндокринные клетки, которые производят инсулин. Повышается уровень сахара в крови, развивается сахарный диабет.
Методы диагностики. Скрининг
Обычно, если появились симптомы, это говорит о том, что опухоль уже проросла за пределы поджелудочной железы. Зачастую именно на этом этапе пациенту устанавливают диагноз. В настоящее время нет рекомендованных скрининговых исследований, которые помогали бы диагностировать заболевание на ранних бессимптомных стадиях.
Обычно в первую очередь врач назначает пациенту УЗИ органов брюшной полости, как самый быстрый, доступный, безопасный и неинвазивный метод диагностики. Более информативные исследования — КТ и МРТ, они помогают выявить опухоль поджелудочной железы, узнать, распространился ли рак в соседние органы и регионарные лимфоузлы.
Для оценки состояния желчных протоков применяют холангиопанкреатографию. Для этого в протоки вводят рентгеноконтрастное вещество эндоскопически, через двенадцатиперстную кишку, либо с помощью иглы через кожу, после чего выполняют рентгенограммы.
Обнаружить метастазы помогает ПЭТ-сканирование. Во время процедуры в организм вводят безопасное радиоактивное вещество, которое накапливается в раковых клетках и делает их видимыми на специальных снимках.
Наиболее точный метод диагностики рака головки поджелудочной железы — биопсия. Опухолевую ткань для цитологического и гистологического исследования можно получить разными способами:
- С помощью иглы через кожу, под контролем КТ или ультразвука.
- Во время лапароскопии.
- Во время эндоскопического УЗИ: исследования, при котором ультразвуковой датчик находится на конце эндоскопа, введенного в двенадцатиперстную кишку.
- Во время холангиопанкреатографии.
Лечение рака головки поджелудочной железы
Основной метод лечения рака головки поджелудочной железы — хирургический. В некоторых случаях хирург может удалить только головку поджелудочной железы вместе с частью тонкой кишки и/или желудка, желчным пузырем и общим желчным протоком. Затем тело и хвост железы подшивают к тонкой кишке, после чего они могут и дальше выполнять свои функции.
В некоторых случаях приходится удалять всю железу. После такой операции придется всю жизнь принимать ферменты и вводить инсулин.
Рак поджелудочной железы отвечает на химиотерапию и лучевую терапию. Их назначают в качестве адъювантного (для предотвращения рецидива после операции) или неоадъювантного (для сокращения размеров опухоли перед хирургическим вмешательством, перевода неоперабельного рака в операбельный) лечения. Если опухоль неоперабельна, лучевая терапия и химиотерапия становятся основными видами лечения.
У некоторых пациентов возможно применение таргетного препарата эрлотиниба (Тарцева). Он блокирует EGFR — белок-рецептор, который заставляет раковые клетки размножаться.
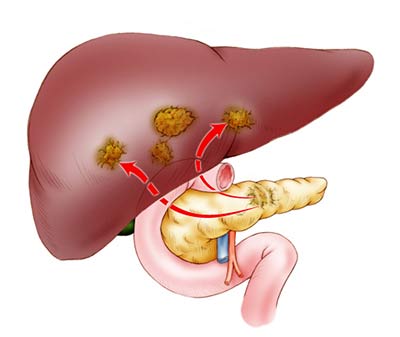
При неоперабельном раке головки поджелудочной железы облегчить симптомы и улучшить состояние пациента помогает паллиативная хирургия:
- При нарушении оттока желчи проводят стентирование желчного протока или отсекают его выше места блока и соединяют с двенадцатиперстной кишкой (такая операция называется холедохоеюностомией).
- При нарушении проходимости двенадцатиперстной кишки также можно установить стент. Если это невозможно, выполняют еюностомию — тощую кишку подшивают к коже и выводят наружу отверстие (еюностому). Через него пациент получает питание с помощью катетера.
Прогноз и выживаемость
Если рассматривать все стадии рака поджелудочной железы, то показатели выживаемости, согласно европейской статистике, будут выглядеть следующим образом:
- В течение года после того, как был установлен диагноз, в живых остаются 20% пациентов.
- В течение пяти лет — 5%.
- В течение десяти лет — 1%.
Прогноз наиболее благоприятен, если рак не успел распространиться за пределы органа. В таких случаях пятилетняя выживаемость составляет 7–25%.
Основная причина низкой выживаемости — поздняя диагностика опухолей поджелудочной железы.
Источник
Если, согласно протоколу УЗИ, головка поджелудочной железы увеличена, это является признаком патологии органа. Чаще всего воспаление головки характеризуется размерами, превышающими нормально установленные. Это бывает при остром панкреатите или обострении хронического воспалительного процесса в железе. Существует еще ряд заболеваний, приводящих к такому изменению величины этой части органа. Необходимо как можно раньше выявлять причину нарушений, чтобы начать своевременное адекватное лечение и избежать тяжелых осложнений.
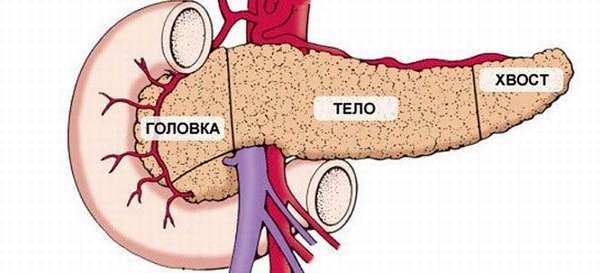
Что такое головка поджелудочной железы?
Поджелудочная железа (ПЖ) располагается забрюшинно, горизонтально, на уровне эпигастрия, имеет вытянутый вид. Орган условно разделяется на 3 части:
- головка,
- тело,
- хвост.
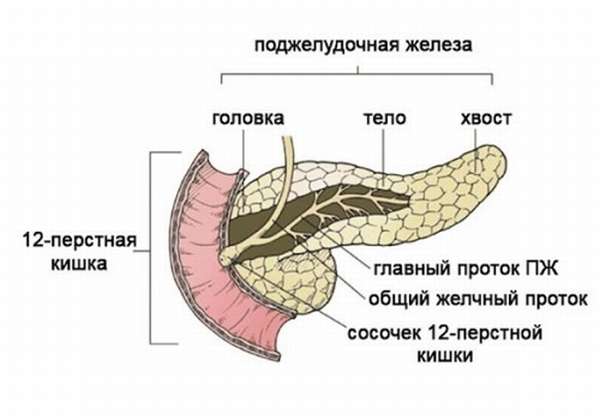
Головка имеет особую форму, своеобразное строение, отделена от тела тонкой бороздкой — шейкой. Является самой широкой частью железы, она охвачена подковообразным изгибом двенадцатиперстной кишки и тесно прилегает к ее стенкам. Сверху к ней прилегает желудок — головка отделена от него сальником. Справа граничит с печенью, сзади с ней тесно контактирует правая почечная вена. Ее проекция на переднюю брюшную стенку — на 5−10 см выше пупка. А также к ней сзади прилегают сосуды левой почки (артерия и аорта), нижняя полая вена.
Только в положении лежа на спине поджелудочная железа оказывается под желудком.
Нормальные размеры по УЗИ
Для точной диагностики патологии ПЖ и ее головки необходимо знать установленные нормы ее размеров. Вследствие забрюшинного расположения ПЖ пропальпировать ее при объективном осмотре, чтобы определить объем, консистенцию, плотность, невозможно. С этой целью проводится ультразвуковое исследование — УЗИ. Метод визуализирует орган и его составляющие части в трехмерном изображении и определяет размеры, патологические изменения паренхимы, включения и образования. Также выявляется контур и четкость границ, эхогенность тканей, их структура, имеющееся расширение общего протока.
Сонография определяет малейшие отклонения от нормы размеров ПЖ и головки, в частности. Это необходимо для верификации диагноза и во многих случаях является решающим фактором для окончательного уточнения неясной патологии.
Все части ПЖ могут увеличиваться до 18 лет — железа растет вместе с человеком. К этому возрасту должна окончательно сформироваться головка с сосудами и протоками, тело, хвост. Постепенное изменение величины до этого возраста относится к физиологическому. Нормой считается и превышение установленных цифр у женщин при беременности.
Размеры головки у взрослых
Изменение нормальных размеров головки ПЖ в любую сторону являются патологией. Норма составляет 11−30 мм в толщине у взрослого человека. Отклонения в размере могут быть значительными: описаны псевдокисты диаметром до 40 см.
Размеры головки у детей
Размеры головки ПЖ у новорождённого составляет около 10 мм, ребёнок в возрасте 1 месяца имеет уже размер 14 мм. В дальнейшем величина данной части органа увеличивается постепенно и зависит от роста, веса, возраста ребенка. К десятилетнему возрасту размер головки становится 16 мм, к 18 годам все составляющие органа достигают максимальных размеров.
Патологии, возникающие в головке железы
Увеличение головки опасно из-за топографического расположения поджелудочной железы: крупные сосуды, которые к ней прилегают, близкое расположение других важных органов пищеварения (желудка, двенадцатиперстной кишки, селезенки, левой почки) могут патологически изменяться из-за болезней ПЖ и наоборот. Хвост и тело редко приводят к компрессии тканей окружающих органов. Головка, имеющая наибольшие размеры, может сдавливать двенадцатиперстную кишку, вызывая кишечную непроходимость, или прилегающую стенку желудка с образованием пенетрации.

Патология, которая приводит к увеличению головной части поджелудочной, иногда в течение длительного времени может никак не проявлять себя — протекать бессимптомно. В других случаях превышение величины быстро дает знать о себе клиническими симптомами.
При проведении УЗИ органов брюшной полости, а также забрюшинного пространства может обнаружиться значительное объемное увеличение головки. Это происходит при развитии доброкачественного или злокачественного новообразования. В первом случае опухоль поддается лечению, во втором — требует немедленного оперативного вмешательства с целью удаления. Увеличение железы при опухоли зависит от локализации, вида, агрессии роста образования. В 60% диагностируется рак головки ПЖ, она значительно превосходит норму по своим размерам — более чем на 35 мм. Поверхность ее становится мелкобугристой.
Локально увеличивать головной отдел железы может липоматоз. Это патологическое замещение функционирующих клеток ткани ПЖ липоцитами — жировыми клетками. Сонография показывает повышенную неоднородную эхогенность тканей. А также в наружной части головки может образовываться липома, которая неправильно и несимметрично изменяет размеры и форму органа. Она может находиться как внутри паренхимы головки, так и развиваться на ее поверхности.
При остром панкреатите на начальных этапах развивается локальный отек головки ПЖ. Также может отекать хвост или часть тела. В дальнейшем, по мере развития воспаления, происходит увеличение всего органа.
Такие изменения могут быть последствием не только панкреатита, но и воспаления соседних органов: желудка, ДПК, желчного пузыря, печени. Различные по размерам увеличения головной части ПЖ чаще всего связаны с патологией ДПК. К таким заболеваниям относятся изменения малого сосочка ДПК:
- его опухоль, при которой нарушается проходимость панкреатического секрета,
- рубец, затрудняющий отток поджелудочного сока.
Это приводит к расширению той части вирсунгова протока, которая располагается в головной части ПЖ из-за скопления его содержимого, а затем к отеку. Соответственно, головка значительно меняет свои размеры, что определяется при проведении УЗИ.
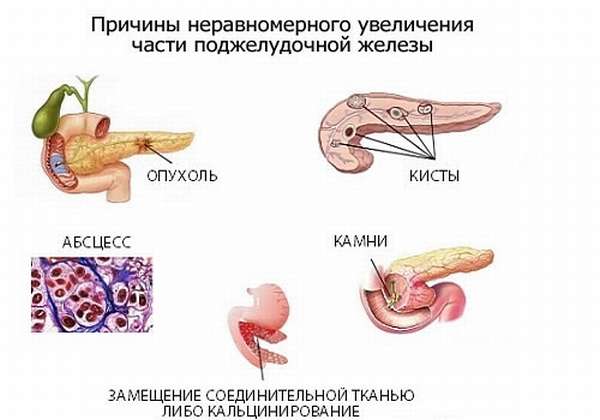
Причины локального роста головки ПЖ
Локальное увеличение ПЖ происходит при формировании уплотнения одной из частей органа: чаще всего — за счет увеличения головки или хвоста. К самым частым причинам увеличения головной части ПЖ относятся:
- абсцесс,
- киста с жидкостью (УЗИ определяет ее как анэхогенное образование),
- псевдокиста — скопление сока ПЖ и обрывков ткани, окруженное фиброзной тканью, дающее гипоэхогенную тень на сонографии,
- злокачественная опухоль,
- доброкачественное образование,
- обтурация вирсунгова протока кальцификатом.
Диагностика и лечение патологий
Определенную роль в диагностике играет выяснение жалоб, анамнеза заболевания, объективный осмотр пациента. Решающими становятся лабораторные и функциональные исследования, которые дают возможность верифицировать диагноз.
Это особенно важно в тех случаях, когда патология развивается длительное время бессимптомно, и у пациента может ничего не болеть.
Лабораторные исследования во многих случаях также могут быть неинформативными. Это касается кисты и псевдокисты, липоматоза или липомы, доброкачественного новообразования. Все эти патологические изменения могут не вызывать отклонений от нормы в анализах. Но делать лабораторные исследования необходимо для исключения воспалительного процесса. При остром панкреатите или обострении хронического обнаруживаются:
- в клиническом анализе крови — признаки воспаления в виде повышенного СОЭ, лейкоцитоза,
- в биохимических анализах — повышение диастазы крови и мочи, активности щелочной фосфатазы, увеличение билирубина (общего, прямого, непрямого), изменения общего белка, диспротеинемия.
Функциональные исследования являются средством верификации диагноза. При их использовании можно точно определить патологию: наличие конкремента, кисты, псевдокисты, отека, новообразования, метастазов.
В первую очередь используется УЗИ ОБП (органов брюшной полости) и ЗП (забрюшинного пространства) — самый простой доступный метод, позволяющий выяснить причину изменения величины всех частей поджелудочной железы, визуализировать имеющееся образование, оценить его локализацию, размеры, в некоторой степени – связь с протоковой системой, а также наличие или отсутствие осложнений (нагноения, кровоизлияния в полость). В случае сдавления холедоха выявляется расширение желчных протоков, при портальной гипертензии – селезеночной и воротной вен. При малигнизации псевдокисты визуализируются неровные контуры ее стенки.
В сомнительных случаях применяются:
- рентгенография ОБП,
- МРТ,
- КТ,
- ЭФГДС,
- ЭРХПГ — ретроградная холангиопанкреатография.
Лечение зависит от выявленной патологии, а также состояния пациента. В случае значительного увеличения головки и яркой клинической картины пациента госпитализируют. Затем, при необходимости, проводят срочную операцию. В дальнейшем назначается комплексная терапия для восстановления функций железы. Она включает несколько групп препаратов. Основные из них:
- спазмолитики,
- обезболивающие,
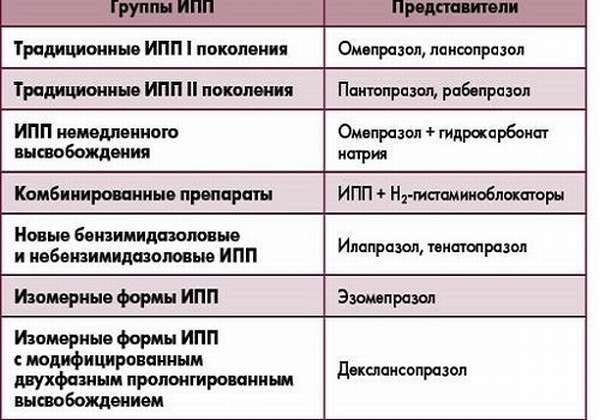
- ИПП — ингибиторы протонной помпы для уменьшения секреции желудочного сока и соляной кислоты, стимулирующие секрецию ПЖ,
- заместительная ферментная терапия.
Помимо этого, назначается симптоматическое лечение индивидуально (противорвотные, антигистаминные, жаропонижающие).
В каждом случае лечение индивидуально: дозировки препаратов, длительность их приема назначает и контролирует врач.
Диета и профилактика
Лечение ПЖ невозможно без соблюдения диеты. При тяжелой патологии, когда функции ПЖ резко снижаются, назначается диетический стол № 5 по Певзнеру. Специальное питание должно снизить нагрузку на поджелудочную, поэтому исключается жирная, острая, жареная, маринованная, соленая пища. Исключается алкоголь. Основой рациона необходимо делать крупы и нежирное мясо. Питание должно быть частым и дробным.
Профилактикой является здоровый образ жизни, правильное питание, отказ от алкоголя, курения, своевременное обращение к врачу, выполнение всех рекомендаций. При соблюдении этих условий можно сохранить здоровье и высокое качество жизни на долгие годы.
Список литературы
- Парсонс Т. Анатомия и физиология. Справочник под редакцией К.С. Артюхиной. М. АСТ: Астрель 2003 г.
- Свиридов А.И. Анатомия человека. Учебник. К. Высшая школа 2001 г.
- Федюкович Н.И. Анатомия и физиология человека: учебное пособие. 2-е издание. Ростов-на-Дону Феникс 2002 г.
- Максименков А.Н. Хирургическая анатомия живота. Л. Медицина 1972 г.
- Лойт А.А., Звонарев Е.Г. Поджелудочная железа: связь анатомии, физиологии и патологии. Клиническая анатомия. №3 2013 г.
Источник
