Бикарбонаты сока поджелудочной железы

Предотвращение самопереваривания поджелудочной железы. Секреция ионов бикарбоната
а) Секреция ингибитора трипсина предотвращает самопереваривание поджелудочной железы. Необходимо подчеркнуть, что протеолитические ферменты поджелудочного сока не активируются до тех пор, пока не будут выделены в кишечник, поскольку трипсин и другие ферменты могли бы переварить саму поджелудочную железу. К счастью, клетки, которые секретируют протеолитические ферменты в ацинусах поджелудочной железы, выделяют одновременно вещество, названное ингибитором трипсина. Эта субстанция образуется в цитоплазме железистых клеток и предотвращает активацию трипсина как внутри секреторных клеток, так и в ацинусах и протоках поджелудочной железы. Вследствие того, что трипсин активирует другие панкреатические протеолитические ферменты, ингибитор трипсина в той же степени предотвращает их активацию.
При повреждении поджелудочной железы или блокировании протока в поврежденных участках поджелудочной железы может собираться большое количество панкреатического секрета. В таких условиях часто подавляется действие ингибитора трипсина, и происходит стремительная активация панкреатического секрета, который может буквально полностью переварить поджелудочную железу в течение нескольких часов. Такое состояние называют острым панкреатитом. Это состояние может быть смертельным, т.к. сопровождается циркуляторным шоком. Даже если оно не привело к смерти, то в дальнейшем обычно возможна хроническая недостаточность поджелудочной железы.
б) Секреция ионов бикарбоната. Хотя ферменты поджелудочного сока полностью выделяются ацинусами поджелудочной железы, два других важных компонента панкреатического сока — ионы бикарбоната и вода — выделяются главным образом эпителиальными клетками канальцев и протоков, которые выходят из ацинусов. Когда поджелудочная железа начинает выделять большие количества панкреатического сока, концентрация иона бикарбоната может повышаться вплоть до 145 мэкв/л. Это приблизительно в 5 раз больше, чем количество ионов бикарбоната в плазме, что создает большое количество щелочи в панкреатическом соке и обеспечивает нейтрализацию соляной кислоты, поступающей из желудка в двенадцатиперстную кишку.
Основные моменты клеточных механизмов секреции раствора бикарбоната натрия в канальцы и протоки поджелудочной железы показаны на рисунке ниже.
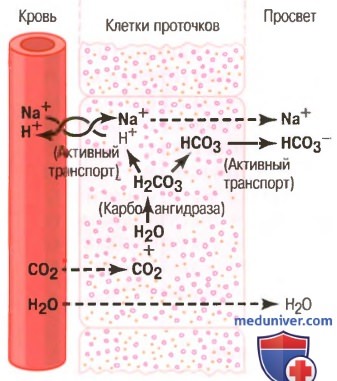
Секреция изотонического раствора бикарбоната натрия малыми протоками и протоками поджелудочной железы
Они заключаются в следующем.
1. Углекислый газ диффундирует внутрь клетки из крови и под влиянием карбоангидразы соединяется с водой, образуя угольную кислоту (Н2СО3). Угольная кислота, в свою очередь, диссоциирует на ионы бикарбоната (НСО3~) и ионы водорода (Н+). Затем ионы бикарбоната в комплексе с ионами натрия (Na+) активно транспортируются через клеточную мембрану в просвет протока.
2. Ионы водорода, образованные путем диссоциации угольной кислоты внутри клетки, обмениваются на ионы натрия через базалъную часть мембраны клетки путем вторичного активного транспорта. Поступившие ионы натрия транспортируются через клеточную мембрану в просвет панкреатического протока, обеспечивая электрическую нейтральность секретируемым бикарбонатам.
3. Суммарное движение натрия и бикарбонатов из крови в просвет протока создает осмотический градиент давления, который обусловливает также осмотический перенос воды в проток, создавая таким образом почти изоосмолярный раствор бикарбоната натрия.
– Также рекомендуем “Регуляция секреции поджелудочной железы. Этапы панкреатической секреции”
– Вернуться в оглавление раздела “Физиология человека.”
Оглавление темы “Желудочная и поджелудочная секреция”:
1. Регуляция функции желез пищеварительного тракта. Нервная регуляция секреции желез
2. Секреция воды и электролитов в ЖКТ. Физиология слизи желудочно-кишечного тракта
3. Физиология слюны. Секреция слюны
4. Гигиенические свойства слюны. Нервная регуляция слюноотделения
5. Секреция в пищеводе. Физиология желудочной секреции
6. Физиология секреции пепсиногена. Секреция желудочной слизи и гастрина
7. Стимуляция секреции кислоты в желудке. Стимуляция секреции гастрина
8. Физиология и фазы желудочной секреции. Торможение и регуляция желудочной секреции
9. Строение гастрина. Физиология секреции поджелудочной железы
10. Предотвращение самопереваривания поджелудочной железы. Секреция ионов бикарбоната
Источник
Оглавление темы “Сокращение желудка. Пищеварительные функции поджелудочной железы. Функции печени.”:
1. Регуляция сократительной деятельности желудка. Сокращение желудка.
2. Эвакуация содержимого желудка в двенадцатиперстную кишку. Эвакуация пищи (пищевого комка ) в двенадцатиперстную кишку. Энтерогастральный рефлекс.
3. Пищеварение в двенадцатиперстной кишке. Пищеварительные функции поджелудочной железы.
4. Состав панкреатического сока. Свойства панкреатического сока. Ферменты поджелудочной железы.
5. Нервная регуляция секреторной функции поджелудочной железы. Гуморальная ( гормональная ) регуляция секреции поджелудочной железы.
6. Секреция сока поджелудочной железы. Фазы ( этапы ) секреции сока поджелудочной железы.
7. Пищеварительная функция печени. Желчь. Механизм образования желчи. Образование желчи.
8. Состав желчи. Свойства желчи. Печеночная желчь. Пузырная желчь.
9. Регуляция желчеобразования. Регуляция желчевыведения.
10. Непищеварительные функции печени. Функции печени.
Состав панкреатического сока. Свойства панкреатического сока. Ферменты поджелудочной железы.
Панкреатический сок имеет высокую концентрацию бикарбонатов, которые обусловливают его щелочную реакцию. Его рН колеблется от 7,5 до 8,8. В соке содержатся хлориды натрия, калия и кальция, сульфаты и фосфаты. Вода и электролиты выделяются в основном центроацинарными и эпителиальными клетками выводах протоков. В состав сока входит и слизь, которая вырабатывается бокаловидными клетками главного протока поджелудочной железы.
Панкреатический сок богат ферментами, осуществляющими гидролиз белков, жиров и углеводов. Они вырабатываются ацинарными панкреацитами.

Протеолитические ферменты (трипсин, химотрипсин, эластаза, карбок-сипептидазы А и В) выделяются панкреацитами в неактивном состоянии, что предотвращает самопереваривание клеток. Трипсиноген превращается в трипсин в полости двенадцатиперстной кишки под влиянием фермента энтерокиназы, который вырабатывается слизистой оболочкой кишки. Выделение энторокинизы обусловлено влиянием желчных кислот. С появлением трипсина наступает аутокаталитический процесс активации всех протеолитических ферментов, выделяющихся в зимогенной форме.
Трипсин, химотрипсин и эластаза расщепляют внутренние пептидные связи белковой молекулы и высокомолекулярных полипептидов. Процесс гидролиза завершается образованием низкомолекулярных пептидов и аминокислот. Образовавшиеся пептиды подвергаются заключительному гидролизу карбоксипептидазами А и В, которые расщепляют С-концевые связи молекул белков и пептидов с образованием аминокислот.
Содержащаяся в панкреатическом соке а-амилаза расщепляет крахмал на декстрины, мальтозу и мальтотриозу. Ионы кальция, входящие в состав ос-амилазы, обеспечивают устойчивость фермента при изменении рН среды и ее температуры, а также препятствуют его гидролизу под влиянием протеолитических ферментов.
Панкреатическая липаза секретируется в активной форме. Но ее активность значительно возрастает под влиянием колипазы после ее активации в двенадцатиперстной кишке трипсином. Колипаза образует комплекс с панкреатической липазой. В образовании этого комплекса участвуют соли жирных кислот. Липаза гидролизует жир на моноглицериды и жирные кислоты. Эффективность гидролиза жира резко возрастает после его эмульгирования желчными кислотами и их солями.
Под влиянием холестеразы холестериды расщепляются до холестерина и жирных кислот. Фосфолипиды подвергаются гидролизу с помощью панкреатической фосфолипазы А2, которая активируется трипсином. Конечными продуктами гидролиза являются жирная кислота и изолецетин. Рибо-нуклеазы и дезоксирибонуклеазы панкреатического сока расщепляют РНК и ДНК пищевых веществ до нуклеотидов.
– Также рекомендуем “Нервная регуляция секреторной функции поджелудочной железы. Гуморальная ( гормональная ) регуляция секреции поджелудочной железы.”
Источник
Людям, страдающим заболеваниями поджелудочной железы, вовсе не обязательно знать точное строение каждой части органа, однако гистологию и поверхностную анатомию знать полезно.
Некоторым людям подобные знания и вовсе не раз спасали жизнь. Так что такое поджелудочная железа гистология, для чего она необходима и за что отвечает каждая отдельная составляющая органа?

Анатомия и функции железы
Поджелудочная железа состоит из соединительной ткани и заключается в плотную капсулу. Она имеет множество капилляров, необходимых для правильного кровоснабжения, поэтому ее повреждения могут грозить опасными внутренними кровотечениями.
Поджелудочная железа располагается в забрюшной полости туловища человека. Впереди нее находится желудок, который отделяется сальной сумкой, сзади – позвоночник. В задней части железы локализуются лимфоузлы, чревное сплетение и брюшная область аорты. Именно при таком расположении органа нагрузка на него распределяется оптимально.

Форма органа – вытянутая, внешне напоминает запятую. Условно ее разделяют на части:
- Голова (до 35 миллиметров в длину) – располагается около двенадцатиперстной кишки и плотно к ней примыкает.
- Тело (до 25 миллиметров) – локализуется в области первого поясничного позвонка.
- Хвост (до 30 миллиметров).

Таким образом, длина самого органа взрослого человека составляет, как правило, не более 230 миллиметров.
Анатомия органа сложна. Поджелудочная железа является одним из органов эндокринной системы. Ее ткани по типу строения и структуры разделяются на два вида: экзокринную и эндокринную.
Экзокринная часть железы формирует и выделяет ферменты, требующиеся в пищеварении в области двенадцатиперстной кишки. Именно они помогают переварить основные пищевые компоненты в пище. Эндокринная часть осуществляет выработку гормонов и производит обмен веществ.

Несмотря на то, что поджелудочная железа является цельным органов, ее анатомия и гистология значительно отличается от других.
Гистологическое строение поджелудочной
Гистология – научный раздел биологии, который занимается изучением строения и функций составляющих организма, тканей и органов. Поджелудочная железа – единственный орган в организме, который формирует и выделяет как внутренний, так и внешний секрет. Поэтому гистологическое строение поджелудочной железы имеет довольно сложную структуру.

Для того, чтобы проводить полные и подробные исследования тканей используют гистологические препараты. Они представляют собой кусочки тканей, окрашенные специальными составами для изучения под микроскопом.
Экзокринная ткань
Экзокринные ткани поджелудочной железы состоят из ацинусов, формирующих пищеварительные ферменты, и протоков, выводящих их. Ацинусы плотно располагаются друг к другу и соединяются тонким слоем рыхлой ткани, содержащей сосуды. Клетки экзокринной области железы имеют треугольную форму. Ядро клеток – округлое.

Сами ацинусы делятся на две части: базальную и апикальную. Базальная содержит в себе мембраны гранулярной сети. При применении гистологического препарата окрашивание данной части будет довольно равномерным. Апикальная, в свою очередь, принимает кислые оттенки. При помощи гистологического препарата также можно рассмотреть хорошо развитые митохондрии и комплекс Гольджи.
Протоки для выведения ферментов также имеют несколько видов:
- Общий – формируется из, соединяющихся между собой междольковых.
- Вставочные – локализуется в области вставочной части ацинуса. Имеют плоский и кубический эпителий.
- Междольковые – покрыты однослойной оболочкой.
- Межацинозные (внутридольковые).
Именно при помощи оболочек указанных протоков производится секреция бикарбонатов, которая образует щелочную среду в соке поджелудочной железы.
Эндокринная ткань
Эта часть поджелудочной железы образуется из так называемых островков Лангерганса, состоящих из совокупности клеток, которые имеют округлую и овальную форму. Эта ткань отлично снабжается кровью за счет многочисленных капиллярных сетей. Ее клетки плохо окрашиваются при использовании гистологического препарата.

Как правило, выделяются следующие их виды:
- A – вырабатываются на участках периферии и считаются антогонистом инсулина. Они могут закрепляться спиртом и растворяться в воде. Вырабатывают глюкагон.
- B – представляют собой наиболее многочисленную совокупность и располагаются в самом центре островков. Именно они являются источником инсулина, который снижает уровень сахара в крови. Хорошо растворяются в спирте. Плохо окрашиваются препаратом.
- D – формируют и выбрасывают гормон соматостатин, который замедляет синтез клеток А и В. Имеют среднего уровня плотность и размеры, располагаются на периферии.
- D-1 – вырабатывают полипептид и представляют собой наиболее немногочисленную группу клеток. Отвечают за снижение давления, активизируя секрецию железы. Имеют высокую плотность.
- PP-клетки – синтезируют полипептид и усиливают выработку поджелудочного сока. Располагаются также в области периферии.
Гормоны, которые формируются островками Лангерганса, отправляются сразу в кровь, поскольку не имеют протоков. При этом самая большая часть этих участков располагается в «хвосте» поджелудочной железы. Их количество, как правило, со временем изменяется. Так, в период активного роста организма, оно увеличивается, а после двадцати пяти лет постепенно начинает уменьшаться.
Заключение
Для изучения поджелудочной железы гистология играет большую роль. Это необходимо для проведения исследований в области распространенных патологий, таких как панкреатит, а также разработок новых лекарственных средств, хирургических операций и процедур.
Источник
Далеко не каждый диагноз хронический панкреатит — настоящий панкреатит. Эту болезнь НЕ ставят только на основании результатов УЗИ, обязательно должны иметь место дополнительные исследования.
Панкреатит, как и цирроз, принято считать болезнью алкоголиков. 70% больных с острым или хроническим воспалением поджелудочной железы – действительно люди, крепко выпивающие. Но панкреатит бывает не только у них. К примеру, очень часто его находят у пациентов с желчнокаменной болезнью. Это связано с особенностями работы двух соседствующих органов – желчного пузыря и поджелудочной железы (подробнее читайте здесь). За последние 30 лет распространенность заболевания увеличилась более чем в 2 раза, и сейчас отмечается стойкая тенденция к его омоложению. Давайте разбираться, что происходит с организмом при панкреатите и можно ли его вылечить.
Что такое панкреатит
Панкреатит – это воспаление поджелудочной железы, которое приводит к глобальному нарушению пищеварения. Почему от поджелудочной настолько сильно зависит переваривание пищи? Дело в том, что этот орган вырабатывает панкреатический сок – проще говоря, ферменты, необходимые для расщепления белков, жиров и углеводов. Это протеаза, липаза и амилаза – для каждой группы питательных веществ свой тип ферментов. Без них процесс пищеварения невозможен, поэтому при панкреатите пациентам всегда назначают приём лекарств, содержащих ферменты.
Другая, не менее важная составляющая панкреатического сока – бикарбонат. Именно он нейтрализует соляную кислоту желудка и не даёт ей разрушить ферменты.
Кроме панкреатического сока, поджелудочная железа вырабатывает гормоны инсулин и глюкагон, регулирующие уровень сахара в крови. Логично, что при воспалительном процессе – как остром, так и хроническом – повышается вероятность развития сахарного диабета.
Здоровая поджелудочная железа производит 1-2 литра панкреатического сока в сутки. Этого более чем достаточно, чтобы переварить весь объём пищи. На самом деле, человек вообще не почувствует, если объём ферментов снизится на 10-20%, потому что поджелудочная вырабатывает их с запасом. Симптомы нехватки панкреатического сока появляются, когда их производство падает на 80-90%. И даже в этом случае поджелудочная железа может сильно не болеть. Как проявляют себя нарушения работы железы, мы писали здесь.
Как ставят диагноз панкреатит
Пациент должен сделать несколько обязательных исследований, прежде чем ему поставят диагноз панкреатит. Основное – это УЗИ органов брюшной полости и анализ на определение количества ферментов в кале.
- Во время приступов боли возможно повышение уровня амилазы в плазме крови, лейкоцитов крови и С-реактивного белка
- При подозрении на хронический панкреатит обязательно определение фекальной эластазы-1
- УЗИ показывает уменьшение размеров органа, деформацию контуров, кистозные образования и кальцификаты
- В качестве уточняющего метода возможна магнитно-резонансная томография (МРХПГ)
Обратите внимание: признаки диффузных изменений поджелудочной железы на УЗИ не являются основанием для постановки диагноза хронический панкреатит. Об этом говорится в российских клинических рекомендациях.
Можно ли вылечить панкреатит
Приступ острого панкреатита – это тяжелое жизнеугрожающее состояние, которое невозможно не заметить. Оно сопровождается болевым синдромом, повышением температуры тела, тошнотой, рвотой и даже желтухой. Конечно, при таких симптомах больному обязательно нужно вызвать скорую помощь и по классике обеспечить холод, голод и покой.
– Проблема поджелудочной в том, что она может заболеть резко – это острый панкреатит. Реально тяжелое состояние, когда смерть стучится в дверь. Раньше с лекарствами было на порядок сложнее. Именно тогда начали применять щадящий режим без какой-либо пищевой нагрузки, то есть голод. Поскольку при остром панкреатите может повышаться температура, в некоторых случаях прикладывали холод. Ну, и дергать человека в таком состоянии нельзя, поэтому их оставляли в покое, – пишет в своём Instagram врач-гастроэнтеролог Сергей Вялов.
Острый панкреатит всегда подразумевает лечение в стационаре, в то время как хронический можно контролировать в домашних условиях. Основа лечебной терапии – это ферменты, обезболивающие, препараты урсодезоксихолевой кислоты (для улучшения желчеоттока) и диета Стол №5. Обезболивающие, как правило, повреждают желудок, поэтому больному ещё рекомендуют гастропротекторы – препараты, защищающие и восстанавливающие слизистую оболочку желудочно-кишечного тракта.
Ферментную терапию при воспалении поджелудочной железы нужно соблюдать пожизненно, потому что полностью восстановить функцию органа практически нереально. Но важно понимать, что далеко не каждый диагноз хронический панкреатит — настоящий панкреатит. Ещё раз подчеркнём: эту болезнь НЕ ставят только на основании результатов УЗИ, обязательно должны иметь место дополнительные исследования.
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.
Источник
